1:病態・原因
元々人体は進化の過程では出血との戦いだったので充分量の血小板を蓄えています。このため一般的に2~3万/μLあれば止血に問題はないとされています。そこまで下がってからでは遅いので、一般的には血小板数を10万/μL以下を血小板減少の定義とすることが多いです。
しかし、重要なのは血小板の絶対数ではなく、経過で血小板数が下がっているかどうか?です。このためたとえ血小板数が正常範囲内であったとしても、経時的に下がってきている場合は何か背景に血小板を下げる病態があるのではないか?と考えます(例えば45万/μLから25万/μLに下がったすると、どちらも絶対数としては正常範囲内ですが実際には20万/μLも低下している)。
血小板減少でおこる症状としては皮膚点状出血(2万/μL以下で四肢の方が出現しやすく、体幹部に出現すると重度の血小板減少の可能性が示唆される)、粘膜出血、鼻出血(wet purpura)などを認めることがあります。一方で深部出血(筋肉内、関節)は凝固異常の可能性を示唆します。
血小板の寿命は7~10日で、血小板減少の原因は産生低下、消費亢進に大きく分けられます(下図参照)。
■原因

以下の”HELP ME DIC”という覚え方もあります。
血小板減少 HELP ME DIC
H:HUS, TTP
E:eclampsia(HELLP症候群)
L:LC(肝硬変)
P:prosthetic valve(人工弁による物理的な破壊)
M:marrow(骨髄疾患)
E:EDTA 偽性EDTA凝集
D:DIC, drug(heparin, その他)
I:intoxic, infection 中毒、感染症
C:collagen 膠原病
■検査
・血算+血液像
血小板単独の問題か?複数系統の問題か?
血液像で血小板形態に問題がないか?芽球の出現はないか?破砕赤血球の出現はないか?
EDTA偽性凝集はないか?
・生化学:LDH、Bil:溶血の所見がないかどうか?(TTP/HUS, HELLP症候群、物理的)
・凝固:DICの可能性はないか? Fibrinogen, FDP, D-dimer確認
これらの検査は血小板減少でのアプローチとして全例確認するようにします。基本的にはEDTA偽性凝集がないかどうか?と複数系統の血球異常ではないかどうか?をまず確認し、その後鑑別をしていきます。
2:薬剤性血小板減少 Drug-induced thrombocytopenia
■機序
薬剤性血小板減少は外来、入院中どちらでもよく遭遇する血小板減少の鑑別としてとても重要なのでここで取り上げます。免疫機序(DITP: drug-induced immune thrombocytopenia)、薬剤による直接の骨髄抑制、TTP、これも免疫機序ですがHITの4つが薬剤性血小板減少の代表的な病態です。
このうち免疫機序による薬剤性血小板減少(DITP)が最も多く機序を解説します。基本的には抗体による血小板破壊なのでⅡ型アレルギーの機序に属します。普段原因の薬剤が投与されていない状況では、抗体は血小板と弱く結合することしかできず血小板を破壊するだけの効果はありません”Low-affinity fit”(下図左参照)。しかし、薬剤投与下ではこの薬剤が抗体と血小板をつなぐ働きをすることで、抗体と血小板が強く結合し、血小板を破壊します(下図右)。多くの場合血小板上のグリコプロテインを抗原として抗原-抗体の反応が起こります。
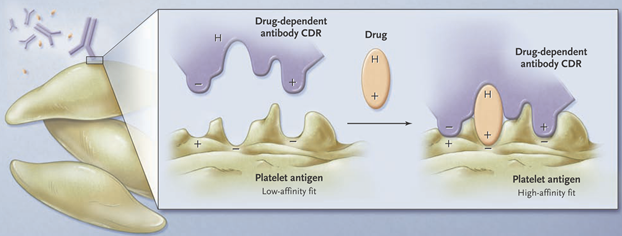
このような機序のため、通常は薬剤が投与されている状況下のみで血小板減少が起こります(薬剤投与を中止すると血小板数は改善する)。抗体産生までに時間がかかるため通常は薬剤投与から5~7日は経過してから血小板減少が起こることが多いとされています。また連日投与している薬剤の場合、数か月以上使用している薬剤が血小板減少を起こすことはまれで、多くは原因薬剤開始から2週間以内のことが多いとされています。しかし、過去に薬剤投与歴がある場合は再度暴露するとすぐに血小板減少をきたす場合もあるため注意が必要です(過去にさかのぼっての投薬歴がきわめて重要です)。
■原因
以下に先の4つの病態ごとの代表的な薬剤を載せます。薬剤性血小板減少を疑う場合は、まずはこれらの薬剤が該当しないかどうかを検討します。
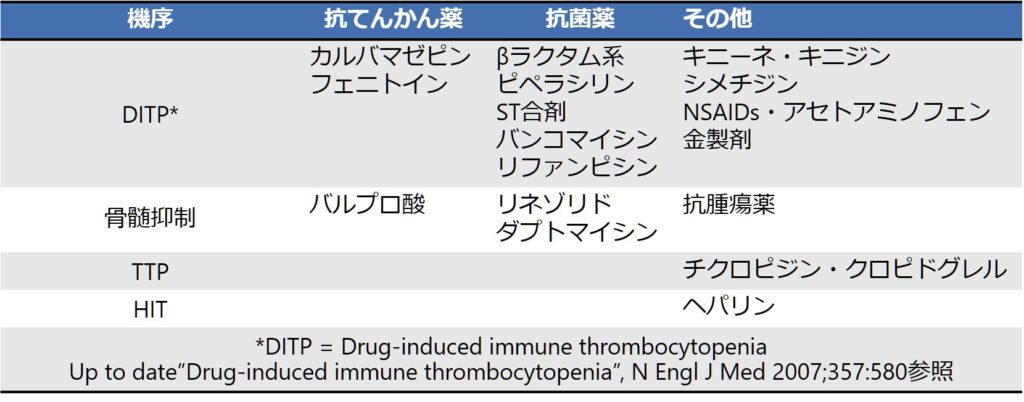
■診断
薬剤性血小板減少の診断は
・他の血小板減少の原因を除外
・その薬開始との因果関係があり
・中止することで血小板が改善する
ことで診断します(本来は薬剤再投与で血小板減少が再現できることが必要ですが、一般的には危険なのでする必要はないとされています)。入院中の患者さんは複数の薬剤を投与されていることも多く被疑薬の判断はかなり難しいので、上記の比較的頻度が多い薬剤を参考に被疑薬を決定していくプロセスが重要です。結局は薬をやめてみるしかないので、診断的治療にならざるをえないのが実際のところです。
過去に血小板減少と関係がある薬剤として同定されたものは、 https://www.ouhsc.edu/platelets/
このサイトにまとめがありますので、上記の頻度が多い薬剤以外を疑う場合は確認してみることが大切だと思います。
他の血小板減少の除外という点では、よくあるのが安易に「感染症での血小板減少」としてしまうことです。きちんとDICなのかどうか?投与しているバンコマイシンのせいではないか?など毎回血小板減少の鑑別を行うことが重要です。
■治療
原因薬剤の中止しかありません。一般的に数日で血小板は上昇し、1週間では正常化するとされています。しかし、これも薬剤の代謝が腎機能障害や肝機能障害で遷延すれば時間がかかります。
血小板減少の原因に関してまとめました。HITに関しては特殊なのでまたどこかで取り上げます。
参考文献
・Am Fam Physician. 2012;85(6):612:血小板減少一般に対するreview
・N Engl J Med 2007;357:580:薬剤性血小板減少のうち免疫機序によるもののreviewでとても詳しいです


