脊椎に起こる骨髄炎(osteomyelitis)を一般的に「化膿性脊椎炎」と称することが多いです(「椎体炎」と呼ばれる場合もあります)。整形外科医のみならず内科医にとっても非常に重要な疾患なので勉強した内容をまとめます。
起炎菌
・最多は黄色ブドウ球菌とCNSです。以下にまとめます。
| Common 50% | less common 25% | rare -5% |
| S.aureus CNS | 連鎖球菌 腸球菌 GNR(緑膿菌, Enterobacter, Proteus, E.coli, Serratia) 嫌気性菌 | 抗酸菌:Mycobacterium tuberculosis, MAC 真菌:Candida, Aspergillus, Mycoplasma その他:Tropheryma whipplei, Brucella, Salmonella,Actinomyces |
■感染経路:1・血流感染 or 2・局所感染波及
・化膿性脊椎炎は起炎菌同定が難しい疾患のうちの1つです。また後述の通り抗菌薬治療投与期間が長期にわたるため起炎菌がわからない状態だと内服への切り替えが難しいなど初期の起炎菌同定がとても重要です。
・起炎菌同定のために血液培養検査は必須なことと(血液培養検査の陽性率は30-78%と報告されており、陽性になればかなりラッキー)、これは施設間の違いも大きいと思いますがCTガイド下生検もしくは全身麻酔下での骨生検(open biopsy)により培養を提出することを抗菌薬投与に先行して行う場合もあります。
臨床像
・「発熱」+「腰痛」の代表的な鑑別疾患です。背部痛へのアプローチに詳しくまとめていますが(こちらを参照)、安静時痛の病歴を拾うことと脊柱叩打痛をきちんと診察することが重要です。
・難しいのは発熱がない場合で、約半数は発熱を認めないとされており注意が必要です。
*脊柱叩打痛の診察方法が甘い例をよく目撃します。椎体一つ一つをきちんと触れてから椎体を一つ一つたたく必要があります。また実際に炎症があるのは椎弓ではなくより深い場所に位置する椎体なのでしっかり強くたたく必要がります(多くの場合たたき方が弱いです)。
*「インフルエンザなどのウイルス感染症」も腰痛を訴えると一見「あれっこれは化膿性脊椎炎?」と思ってしまうような症例もありますが、適切な脊柱叩打痛と腰痛のみならずその他の関節痛も訴えているか?などが鑑別点になると個人的には思います。
*「腎盂腎炎」もまた鑑別ですが、体動での疼痛増悪が明瞭か?(=化膿性脊椎炎を示唆)、脊柱叩打痛を丁寧に行うことと、CVA tendernessのみならず腎双手診できちんと腎臓周囲筋膜由来の疼痛なのか?脊柱由来の疼痛なのか?を鑑別することが重要です。
・感染性心内膜炎が背景にあり(化膿性脊椎炎全体の約1/3にIE合併を認めるとする報告もあります Am J Med 2005;118:1287)、化膿性脊椎炎を合併する場合もあるため必ず血液培養検査は必要で、起炎菌によってはIE検索をきちんと行う必要があります。
・これも前にも何度か記載しましたが、化膿性脊椎炎・硬膜外膿瘍(15-20%に合併 頸椎>腰椎)・腸腰筋膿瘍は3者が互いに合併しあいます。特に硬膜外膿瘍を呈して神経所見を呈すると機能予後に大きく影響を与えるため注意が必要です。
・注意すべき合併症:椎体破壊、硬膜外膿瘍合併による神経圧迫 これは外科的手術適応となるため日々の回診で注意深く神経所見をフォローする必要があります(私がおすすめしているのは神経根症状として下肢ならSLR、深部腱反射、簡単なMMT、脊髄圧迫として膀胱直腸障害、レベルのある感覚障害、錐体路徴候Babinski徴候+腸腰筋膿瘍合併がないかどうかPsoas sign)。
画像検査
化膿性脊椎炎での画像評価のポイント
1:診断のgold standardはMRI検査(CT検査では診断困難)
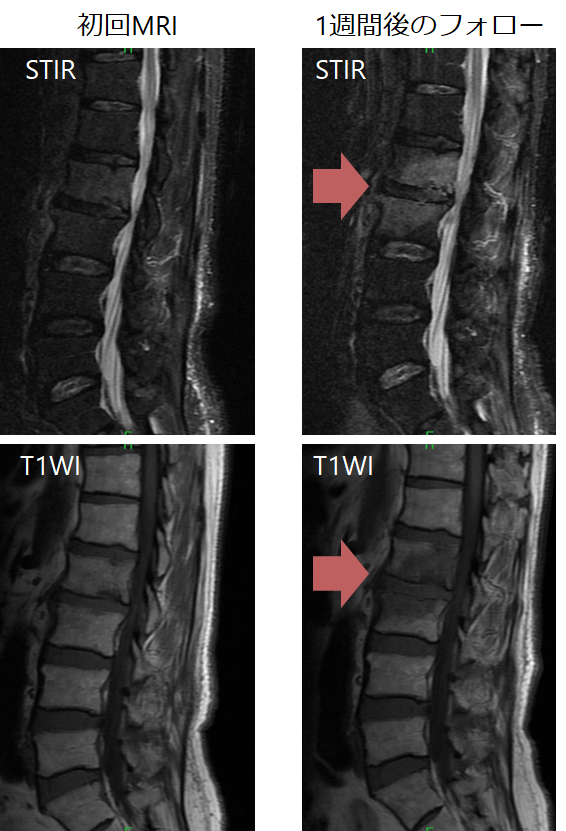
2:画像は臨床経過とタイムラグがある:急性期は所見がはっきりしないため、臨床的に疑う場合は時間をあけて画像検査をフォローする(やはり臨床所見が重要)・臨床像と画像は解離がある
3:椎間板とその上下の椎体にまず信号変化を認める
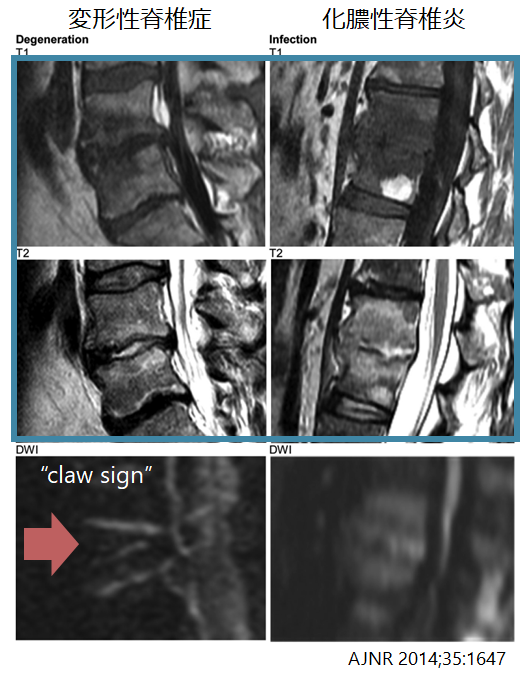
4:変形性脊椎症のModic type 1との鑑別は極めて難しい
5:診断ではなく治療経過フォロー目的にMRI検査を使用しない(合併症を疑う場合に使用する)
*画像検査のフォローに関して:以下自験例の化膿性脊椎炎
*「変形性脊椎症(spondylosis)」と画像上どう鑑別するか?
変形性脊椎症で認める変化
1:髄核変性 正常:T2高信号→変性すると低信号へ
2:終板変性 Modic分類
・骨髄浮腫(Modic type 1):T1低信号、T2高信号*このModic type 1が化膿性脊椎炎との鑑別が難しく問題
・脂肪変性(Modic type 2):T1, T2いずれも高信号
・骨硬化(Modic type 3):T1,T2いずれも低信号
3:骨棘形成
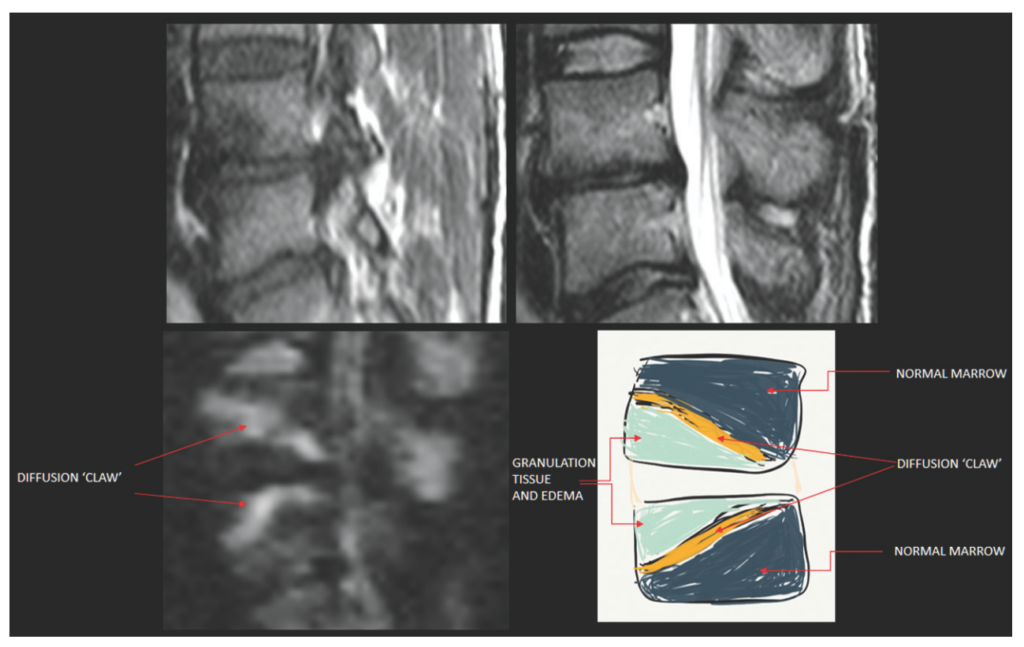
■Modic type 1との鑑別方法 “claw sign”に関して AJNR 2014;35:1647
・claw(爪)の形を椎間板をはさんだ上下椎体にDWIで認めるものを”claw sign”と称し、この存在は変形性脊椎症を示唆し化膿性脊椎炎の可能性を下げるとしています。
治療
1:抗菌薬治療
・起炎菌に応じた抗菌薬選択(分からない場合はリスクに応じてですが、CEZから開始する場合が個人的には多いです)
・治療期間は最低6週間とすることが多い(IDSA2015年のガイドラインは6週間の推奨・長期抗菌薬投与となる場合はPICC挿入などをする場合も多いです)
・どのタイミングから経口内服の抗菌薬へ切り替えて良いか?に関してはまだ結論が出ていません
2:外科手術の適応 人工物感染の場合は必ず必要・膿瘍形成(硬膜外膿瘍を含む)
■抗菌薬治療期間6週間 vs 12週間 non-inferiority RCT Lancet 2015; 385: 875–82
・1年後の治癒をprimary outcomeに設定して抗菌薬治療期間が6週間が12週間と比較してnon-inferiorityであることを示したフランスでのRCTですが、抗菌薬選択で最も多いものがキノロン±リファンピシン(全体の72%)など日本での抗菌薬選択と現状が異なる要素もあります。
→この臨床研究の結果から「全例6週間で十分なんだ」ということにはならず、やはり個別に応じた判断をしていかざるをえないのではないかと個人的には思います。
*参考:本研究の患者背景
年齢平均61才(女性31%)、発熱 52%, 腰痛 96%, 感染期間 34日, 椎体の数1個 89%, C 15%, Th 27%, L 70%, S 13%, IE合併20%, 神経合併 16%, MRI 90%陽性, 血液培養 69%, CT guide下生検 39%,
原因:S.aureus 41%, CNS 17%, Streptococcus 18%, Enterococcus 7%, Enterobacterial 11%, 嫌気性菌 4%, GN 3%
■治療フォローのメルクマール:臨床所見 *MRI画像は前述の通りタイムラグがあるので使用しない(合併症併発を疑う場合に使用する)
・個人的には抗菌薬治療で4週間くらいずっと問題なかったけれど急に採血での炎症反応が再度上昇しはじめて、画像検査で膿瘍が前後へ広がっているというケースを経験しておりなかなか一筋縄ではいかず難しいなと感じています。
・またこれもevidence全くない話ですが個人的には「化膿性脊椎炎は唯一感染症の中で炎症反応をフォローすることに意義がある疾患」かなと思っています(もちろんその他の疾患ではほとんど役に立たないですが)。臨床症状があまり変わらないのに炎症反応が先行して上昇し、その後膿瘍合併が判明する場合などを何度か経験しているためです。この点に関しても全く個人の感想なので何かご意見ありましたらいただけますと幸いです。
参考文献
・N Engl J Med 2010;362:1022-9. 化膿性脊椎炎に関するreview article(必読:どの文献でも引用されている)
・Clin Infect Dis. 2015 Sep 15;61(6):e26-46. IDSAのガイドライン たぶんNEJMのreviewとこれを読めばすべての基本的知識を得ることが出来ると思います。
・Mandellの教科書


