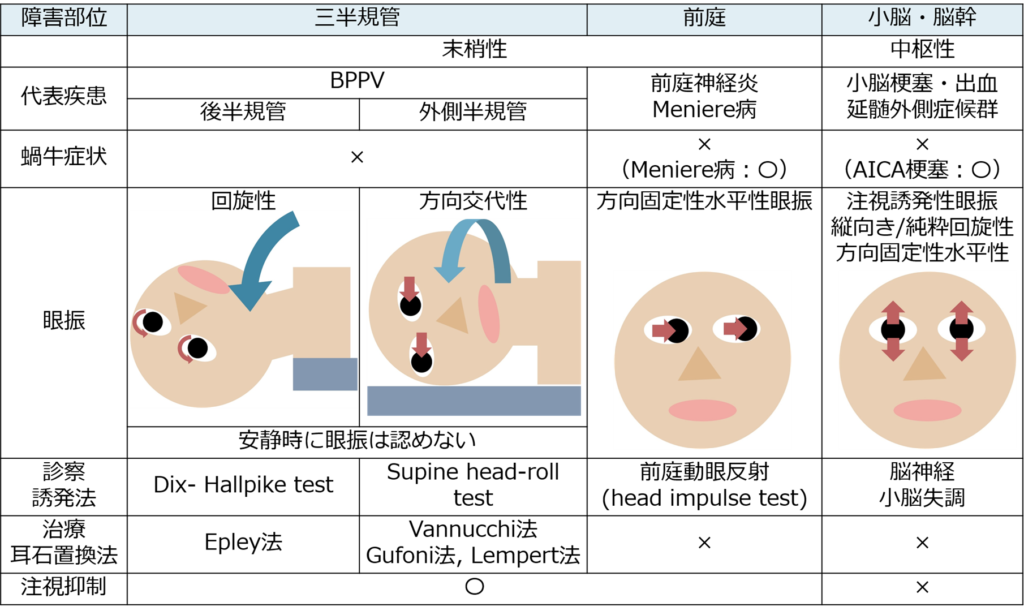
めまいの分類
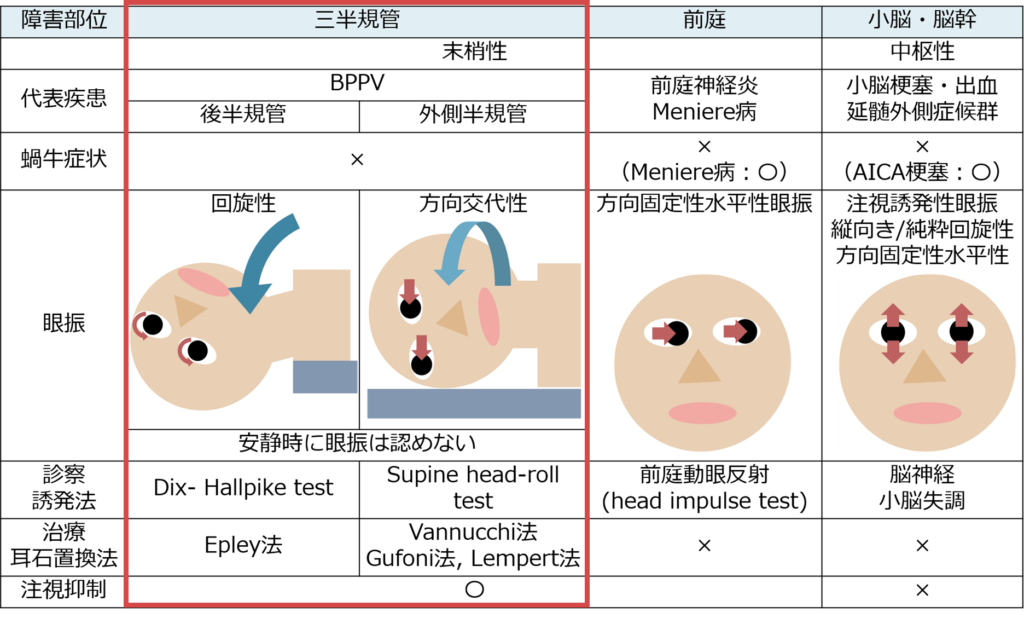
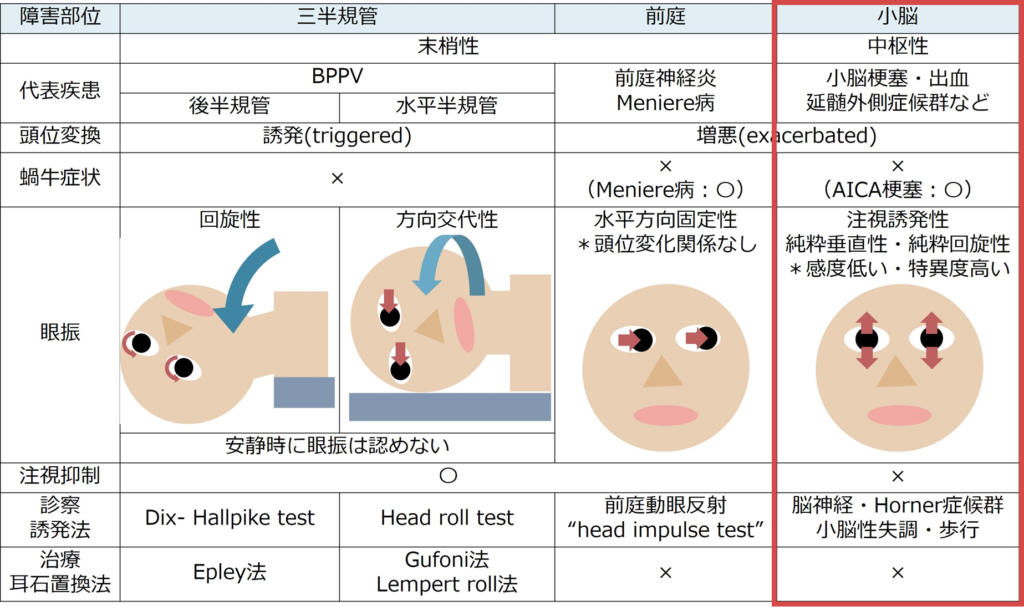
・「めまい」が生じる解剖部位は「三半規管」・「前庭」・「中枢(小脳・脳幹)」の3つに分類されます。
・「三半規管」に関係するのはBPPV(良性発作性頭位めまい症)、「前庭」に関係するのは前庭神経炎・Meniere病、「中枢」に関係するのは多くは脳血管障害であり、小脳梗塞・小脳出血・PICA梗塞による延髄外側症候群が挙げられます。このように障害される解剖部位と病態・疾患はほぼ1対1対応の関係なので、「どこの解剖部位が障害されいるか?」に着目して分類・アプローチすると分かりやすいです。
・この対応関係を下図にまとめました。ここで注意が必要な点は「回転性めまい」や「浮動性めまい」といっためまいの性状からは分類しない点が挙げられます(Mayo Clin Proc. 2007;82:1329- 1340.)。患者さんが正確にめまいの性状を医療者に表現することは難しく、また再現性がない場合も多いため、めまいの性状を重要視しすぎずにアプローチすることが重要です。
・めまい診療において客観的な指標として最も重要なものが「眼振」です。眼振を理解せずにめまい診療は成立しません。眼振に関しての詳細なまとめはこちらにあるためご参照ください。
「前庭」の障害
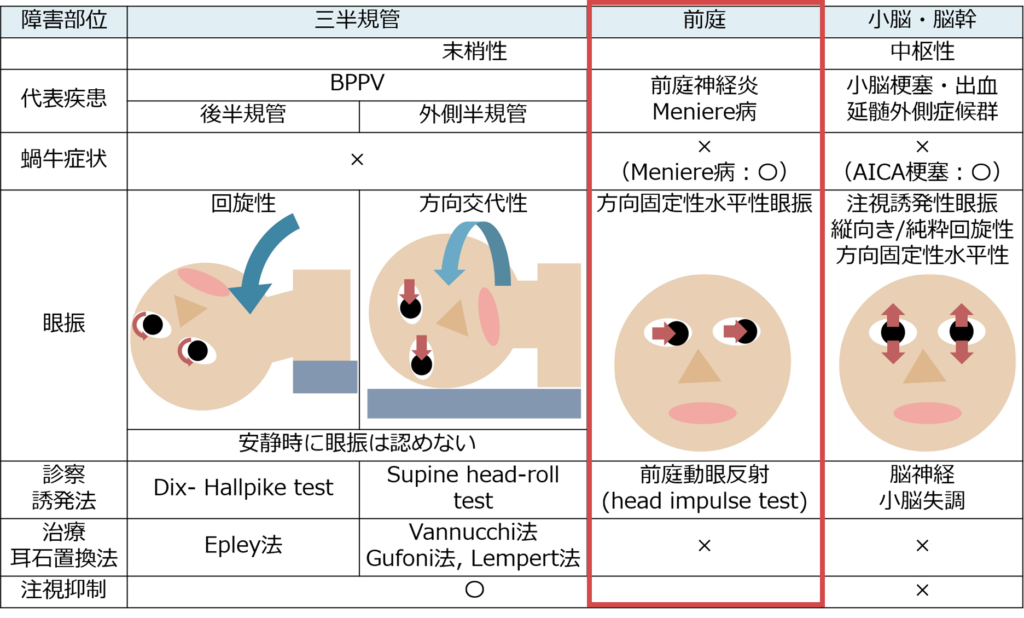
病態・機序
・前庭の障害の代表的な疾患は前庭神経炎、メニエール病です。その他脳幹梗塞で前庭神経核が障害される場合も含まれます。
・「前庭動眼反射」を理解することが、眼振の機序の理解にもつながるため説明します。「前庭動眼反射」は、頭部を回旋しても視線を一点からそらさずに見続けるための反射機構です。
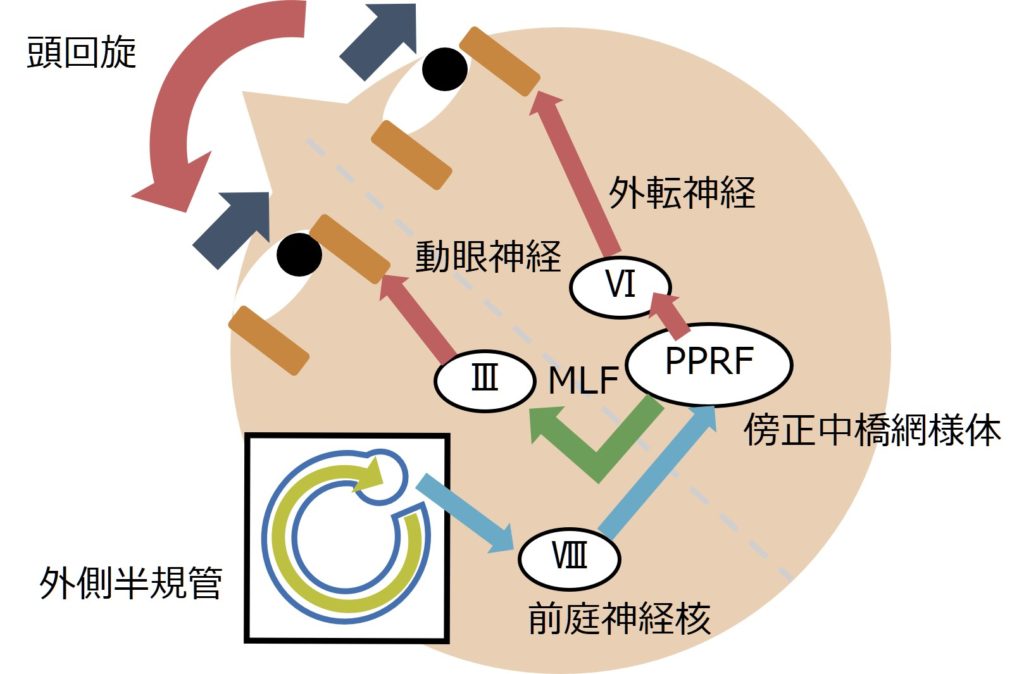
・例えば、頭部を左に回旋した場合に、そのままでは眼は左を向いてしいますが、三半規管の中のリンパ液が流れて前庭神経が刺激されることで目を逆向き(つまり右向き)に向くが出来ます(これは慣性の法則で頭部回旋により三半規管内のリンパ液が流れることによります)。
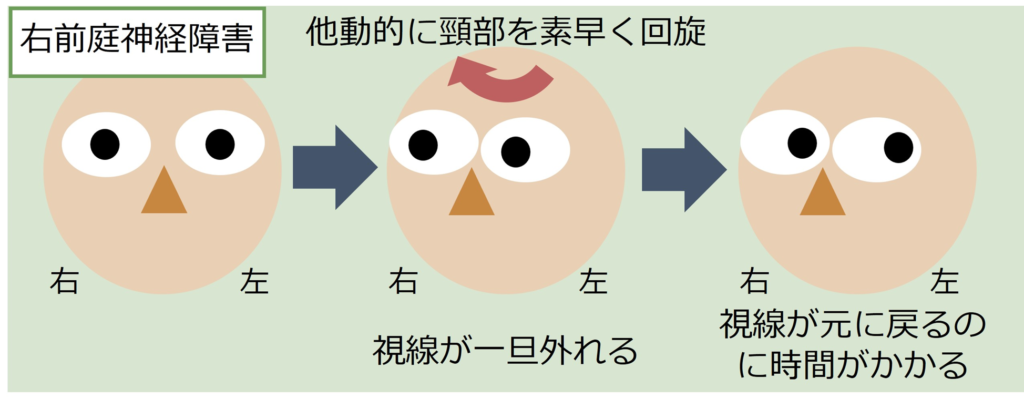
・前庭神経評価のポイントは①”head impulse test”と②方向固定性水平性眼振の2点です。
Head impulse test
・方法:まっすぐ検者の鼻を見続けてもらい、被験者の頭部を素早く他動的に回旋させます。正常では被検者の視線は検者の鼻先からずれません。
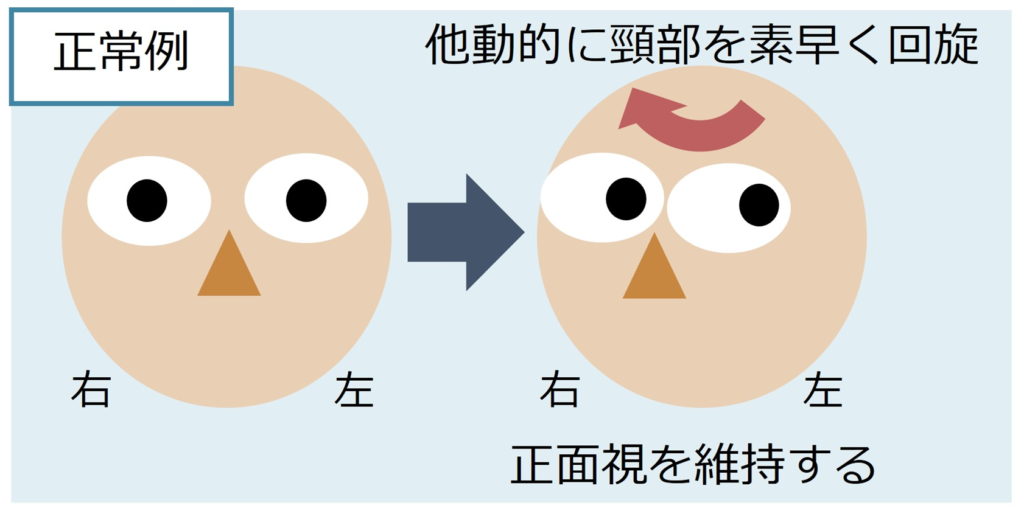
・評価:前庭神経の障害がある場合は「前庭動眼反射」がうまく機能しないため、いったん視線が外れてそれからまた鼻先を見るという時間差が生じます。頭部回旋と「同側」の前庭神経機能障害を示唆します。
・実際には軽度のタイムラグが軽度の場合も多く、異常所見を検出するにはこの診察に習熟する必要があります。(なかなか判断に難しい場合が多いので日々診療で実践し、異常の患者さんの所見をきちんと覚えることが大切です)。
眼振
・種類:方向固定性水平性眼振(安静時眼振) *同じ水平方向に頭位によらずずっと眼振がでている(特に前庭神経炎の急性期などはFrenzel眼鏡をつけなくとも容易に眼振が観察できる場合が多い)
・方向:障害側と「対側」へ急速相の眼振を認める(障害側へ眼球が偏倚する)
*Alexander’s law:一般原則として眼振(急速相)の方向を注視すると眼振が増悪する
*この詳細は「眼振」についてまとめたこちらをご参照ください。
「三半規管」の障害
機序・特徴
・三半規管の障害の代表的な疾患はBPPVです。BPPVは耳石が卵形嚢から三半規管の中に落ちることでリンパ液に流れが生じ、それによって前庭神経(正確には膨大部の有毛細胞)が刺激されることで生じます(体が回転していると勘違いしてしまう)。
・三半規管はその名の通り3つありますが、前半規管はほとんどなく臨床的には考えなくてよく、外側半規管型と後半規管型がほとんどです。
・耳石がリンパの中で動くためには頭位変換が必要であり、具体的には頭が前に倒れる、後ろに倒れる、回旋するといった動作が誘発因子となります。この頭位変換を病歴できちんと確認する必要があり、例えば「寝返りをうったとき」、「高いところのものを取ろうと頭を動かしたとき」といった病歴が重要です。ただ立ち上がっただけでは耳石が動くことは考えにくいため、立ち上がってのめまいといった病歴はむしろ「起立性低血圧」を示唆するため注意が必要です。
・耳石が落ちることでリンパ液に流れが生じますが、じっとしていると自然とリンパの流れも止まるため通常は「めまい」症状は1分以内に改善します。
眼振・誘発法
Point①:いずれの半規管の場合も眼振の向きが頭位により逆になる
Point②:安静時は眼振を認めない(頭位変換ではじめて眼振が誘発される)
①外側半規管の場合:方向交代性眼振水平性眼振 Supine head roll testで診察
・向地性(急速相が地面方向):半規管結石症(こちらの方が多い)
*眼振の振幅が大きくなる頭位が病側である
・背地性(急速相が天井方向):クプラ結石症(少ない)
②後半器官の場合:回旋性眼振 Dix-Hallpike testで診察
・眼振の機序に関しては詳しくまとめたのでこちらをご参照ください。
・”Dix-Hallpike法が陰性だったのでBPPVは否定的です”というプレゼンをたまに受ける場合がありますが、これは間違いです。
・それぞれの半規管ごとに対応する誘発方法があり、それぞれの三半規管に対して対応する誘発法があり、Dix-Hallpike法はあくまで後半規管型のBPPVに対する誘発法で、外側半規管型には意味がありません(外側半規管型の誘発には有用ではありません)。
・水平半規管型→Supine head rolle test、後半器官型→Dix-Hallpike test
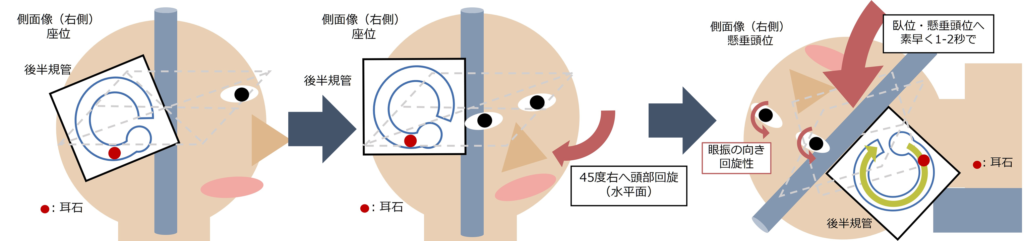
Dix-Hallpike法
・方法:右後半規管の場合を考えます。後半規管は水平面でななめ45度の角度後方に位置しているため、右に45度頭部を回旋することで、頭部を懸垂する際に耳石が垂直に落ちやすくなります。次に素早く(1-2秒で)頭部を懸垂頭位へもっていきます。このとき患者さんの頭がきちんと懸垂頭位になるように座る位置を調整しましょう。これによって回旋性の眼振を認めます。
「中枢」の障害
小脳失調の診察
・最後に中枢の障害に関して解説します。小脳が何をしているのか一言で表現すると「主動筋と拮抗筋のバランス・協調性を担っている」と表現できます。指先をある1点にまっすぐ伸ばす動作にしても、肘の伸展と屈曲に関与するそれぞれの筋肉がバランスよく働かないとガクガクした動きになってしまい、スムーズに指先を動かすことが出来ません。
このように何か動作をするにあたっては主動筋と拮抗筋のバランスを保つことが重要であり、小脳はこの役割を担っています。
私たちが神経診察でみている所見は、その「主動筋と拮抗筋のバランスが崩れた結果」です。
1:測定障害(dysmetria)という所見は、スムーズに動かせないために思ったところで動きを止めることが出来ず、行き過ぎてしまうことを表します。
2:動作分解(decomposition)という所見は、主動筋と拮抗筋のバランスが悪いことで動作がなめらかに行えず、一つ一つの筋肉がバラバラに関与してしまうため、動きがぎくしゃくしてしまう現象を表しています。
3:反復運動拮抗障害(dysdiadochokinesis)は、主動筋と拮抗筋を交互に運動させることで、その切り替えがスムーズにいかなくなる現象を表しています。特に「スピード」・「リズム」・「大きさ」・「肘の固定」の4点に注目しましょう。脇をしめてやると安定するため簡単になってしまうので、必ず脇をしめずに肘が宙に浮いている状態でやりましょう。
・診察方法はこのようにたくさんありますが、「主動筋と拮抗筋のバランスが崩れているかどうか」という根本の病態は変わらないので、その目で診察しましょう。またこれらの診察に共通な特徴として、「スピードを上げると所見が明瞭になる」・「何度も同じ動きをすると学習するため上達する」という点があります。これらの点に注意するために、「ゆっくりやりすぎない」・「1回目、2回目の所見を重要視する」という心がけをしたいです。
・また小脳所見を取るうえでの前提条件として①患者の協力が得られる、②麻痺がないことの2点が挙げられます。特に嘔気などが強い場合は評価が難しく、十分対症療法を行った上で評価する必要があります。
・めまい診療における中枢性を示唆する四肢失調の感度24.6%, 特異度97.8%と報告されています。Acad Emerg Med. 2023;30:552–578.
・このように四肢失調は感度が低いため、四肢の失調がないからといって中枢性の病変は否定できない点に注意が必要です(四肢の失調がないから小脳梗塞は除外としてしまう間違いが多い)。
眼振
・種類:①注視誘発性眼振、②垂直性眼振、③(純粋)回旋性眼振
・ポイント:中枢性眼振は特異度は極めて高いが、感度が低い点に注意(つまりこれらの眼振を認めないからといって小脳~脳幹病変が否定できる訳ではない)
*感度50.7%, 特異度98.5% Acad Emerg Med. 2023;30:552–578.
・詳細は眼振についてまとめたこちらをご参照ください。
脳血管障害
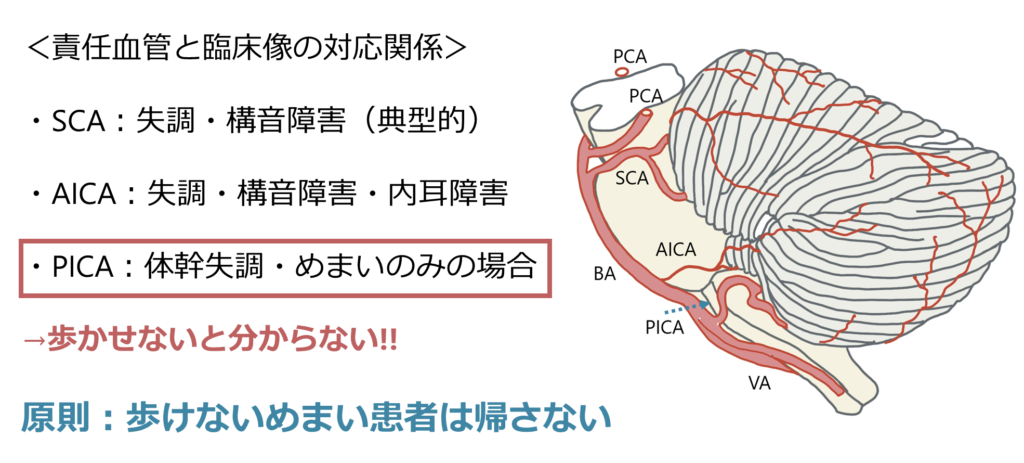
・責任血管による臨床像の違い
1:SCA(上小脳動脈):典型的な片側四肢の失調や構音障害が主体の場合が多いです。
2:AICA(前下小脳動脈):非常にまれではありますが、内耳への血管支配もあるため、片側性の難聴を突然きたし(通常中枢神経病変で難聴となることは少ないため例外的)、突発性難聴と間違われる場合もあるため注意が必要です。AICA梗塞に関してはこちらをご参照ください。
3:PICA(後下小脳動脈):最も難しく大きく①延髄外側梗塞(Wallenberg症候群:こちら)、②小脳虫部の梗塞(四肢の失調や構音障害がはっきりせず、体幹失調のみの場合)が挙げられ、どちらも誤診されやすく注意が必要です。
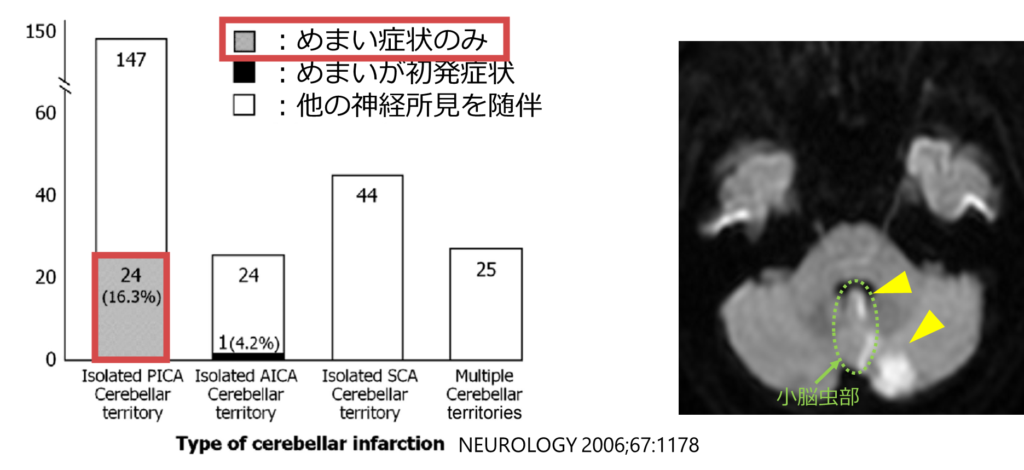
・下図の様に、SCA領域の梗塞や複数血管領域が関与する梗塞では必ず「めまい以外の神経所見」を伴いますが、PICA領域の梗塞は16.3%が「めまい単独」の症状でありその他の神経所見を伴わない場合があります。このためPICA領域の梗塞は注意が必要であり、歩けない場合は頭部MRI検査の適応と判断してよい根拠となっています。
めまい診療での画像検査
・後方循環の脳梗塞ではMRIを取れば脳梗塞が分かる訳ではない点に注意が必要です。
・後方循環の脳梗塞(特に脳幹部の梗塞)は発症早期はDWIでも検出することが出来ない場合が多く、下図に示すように、前方循環の梗塞(ACAやMCAなど)では発症早期からDWIの偽陰性は低いが、後方循環の梗塞では発症早期は偽陰性が多いことがしられています。
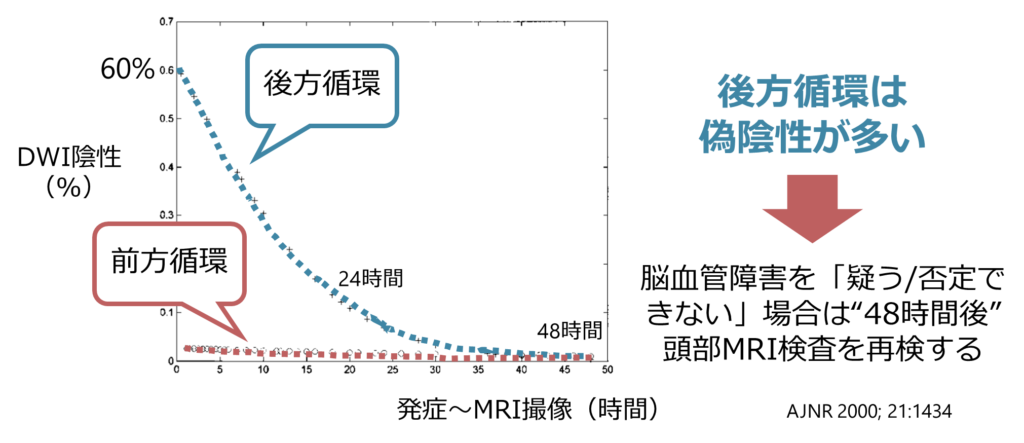
・このことからもわかる様にMRIを取れば脳梗塞かどうでないかが分かるわけではありません。あくまで病歴・神経所見から脳梗塞が疑われるかどうか?を判断する必要があります。MRIで画像上映っていないことが帰宅可能の免罪符となる訳ではありません。
・臨床的に脳血管障害を疑う病歴・神経所見があるが頭部MRI検査が陰性の場合は(特に延髄外側症候群 Wallernberg症候群は初期に画像で検出できることは基本的にない)、経過観察目的に入院として48時間経過してから再度画像検査を再検するといった対応が必要となります。
・このように臨床的に中枢性を疑う(もしくは否定できない)場合は頭部MRI検査がたとえ陰性であっても、脳梗塞疑いに準じて対応する必要があります。つまり、MRIを撮る前にマネージメントは全て決まっているということです。MRIを撮影する前に、病歴・診察から臨床診断をすることが重要です(そもそもBPPVや前庭神経炎は臨床診断で画像で診断できるものではない)。
めまい診療の流れ
末梢性、中枢性というめまいの分類に関して
めまいの分類でよく末梢性、中枢性という分類方法がありますが、私はこの分類方法に反対です。
理由①:末梢性には「三半規管」と「前庭」が該当しますが、同じ末梢性に属しておりながらそれぞれへの診断アプローチが全く違う点が挙げられます。基本三半規管の問題であれば”Dix-Hallpike法”などで眼振を誘発できることが診断に重要で、前庭神経の問題であれば前庭動眼反射が消失しているということが診断に重要です。末梢性という漠然としたアプローチではなく、三半規管の問題か?前庭の問題か?というより特異的なアプローチが実際には求められます。
理由②:めまいのアプローチとして”HINTS”(head impulse test, nystagmus, test of skew)が有名ですが、これを末梢性と中枢性の分類に利用すると勘違いしているケースが多いことが挙げられます。
・”HINTS”はあくまでもBPPVを除外した上で「前庭由来のめまい」と「中枢由来のめまい」を区別するための方法であり、「BPPVも含めた末梢性」と「中枢性」を区別するためのものではありません。これは本当によく勘違いされています。
・このように末梢性と中枢性は間違いの元になりうるため、きちんと上記の「三半規管」・「前庭」・「中枢」のどの解剖部位の問題なのか?へアプローチする姿勢を身に付けたいです。
めまい診療のまとめ
・診療のアプローチとしては、中枢性or末梢性という分類やHINTSだけに頼らずに、「三半規管」、「前庭」、「小脳」それぞれが障害された場合の「眼振」、「診察方法」の対応関係をきちんと把握し、アプローチする総合的な姿勢が重要だと思います。
・画像検査に関しては、MRIは先ほど解説したように後方循環では急性期に偽陰性の場合があるため、MRIで脳梗塞の除外は出来ません。脳梗塞を疑う場合はMRIがたとえ陰性であっても入院となります。このため「MRIを取る前に勝負は決まっています」。画像検査をしてから、「あれっ何も映っていないな・・・。うーん・・・。」と考え込まないように、常に画像検査の前に自分のなかで臨床診断をもって臨みましょう。
以上「めまい」の診療に関して解説しました。BPPV、前庭神経炎はいずれも臨床診断で検査では診断できません。また後方循環の脳梗塞も初期はMRIで何も映らないことが多いです。このように私たちが普段頼りがちな検査が通用しないことがめまい診療の難しい点もあり、臨床能力を試される場面でもあると思います。難しい症候ですが、今回の内容が少しでも参考になれば幸いです。


