古い文献は椎骨動脈の典型例が主体ですが、近年画像診断が向上していることで様々な臨床像にvariationがある椎骨動脈解離が指摘されるようになってきました。また1点注意を申し上げると頭蓋「内」と頭蓋「外」できちんと分けて考える必要があります(特にSAHを合併するか?しないか?の点で区別が重要)。この記事での主題は基本的には頭蓋「内」の椎骨動脈解離に関してですが、一部頭蓋「外」の椎骨動脈解離に関しても扱います。
疫学・原因
・内因性SAHの原因の3.2%を占める(日本)
・脳動脈解離の70~80%は椎骨動脈に生じる(海外では内頚動脈解離が多いが日本では椎骨動脈解離が多い)
・年齢:40~50歳代が中心 *一般的な脳卒中発症年齢よりは若年である
・リスク:結合組織病
・原因:特発性が多い その他頸部外傷、カイロプラクティック・スポーツなどによる物理的な頸部への負荷なども指摘されている
*頸部回旋が国家試験などであまりにfeatureされすぎているきらいがある。それらを認めない特発性の方が圧倒的に多いので、「誘因がないから除外」という思考過程は完全に間違っている。
解剖・病態
動脈の解剖(一般論)
・弾性血管:中膜(media)に多くの弾性繊維を含む (例)大動脈・総頚動脈
・筋性血管:中膜にはほとんど弾性繊維は含まれない(弾性血管より末梢) (例)脳動脈・体血管の多く
脳動脈の解剖
・「内膜 intima→内弾性板 internal elastic lamina→中膜→外膜 adventitia」の順に構成
*外弾性板:筋性血管の体血管には存在するが、脳血管は外弾性板を欠く点が特徴
*弾性繊維は脳血管では内弾性板に集中しており、600mmHgまで耐えることが出来る(J Path Bact 51:213–222, 1940)
椎骨動脈解離の病態
・内膜の広範囲な断裂によって中膜に血流が流入して偽腔を形成(通常entryは1か所で、盲端になることが多く同部位は血腫を形成する)
↓
・パターン1:中膜も断裂すると外弾性板が存在しないため(上記の解剖の通り)外膜1層になり物理的に拡張することで解離性動脈瘤が形成される
・パターン2:解離腔が真腔側を圧迫すると狭窄・閉塞により脳梗塞を生じる
↓
・回復過程:内弾性板は再生しないが、内膜は経時的に修復されていく
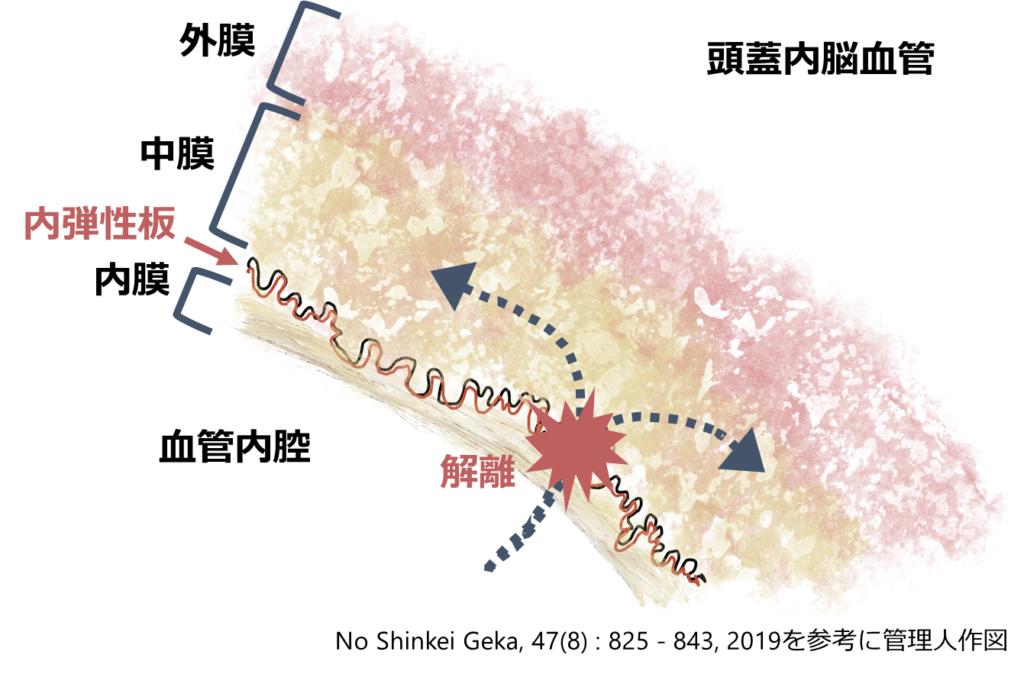
参考文献:No Shinkei Geka, 47(8) : 825 – 843, 2019「椎骨動脈を中心とした解離性脳動脈瘤の病態,病理と治療」 正直椎骨動脈の解離性動脈瘤に関する最も優れたreviewで病理から画像、臨床像から手術まで完璧に網羅されておりここまで質の高いreviewはなかなか存在しないと思います。
椎骨動脈の一般解剖
部位による名称分類
V1:鎖骨動脈からの起始部~第6頸椎横突孔(extraosseous)
V2:横突孔(foraminal)
V3:横突孔~硬膜内に入る前(extraspinal)
V4:硬膜内(intradural)
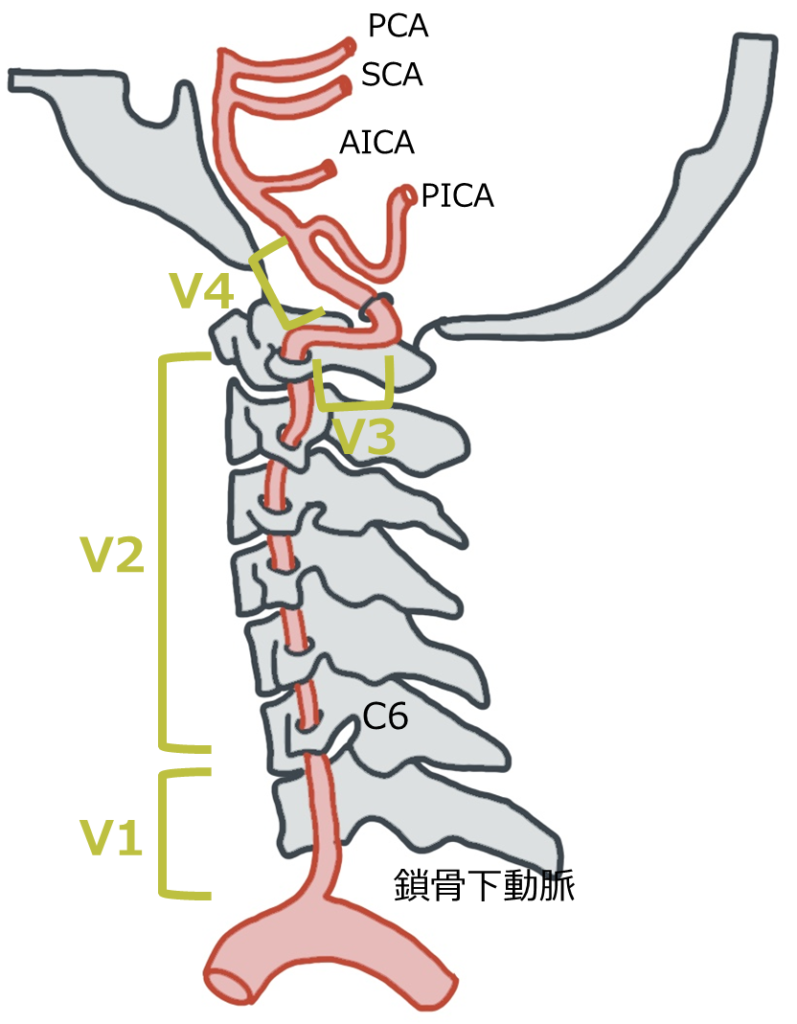
椎骨動脈は生理的に左右差があり, 左椎骨動脈の方が右椎骨動脈より太い場合が多い
破格(variation)
・遠位部低形成:V4の遠位部がPICAで終わる場合”PICA termination of vertebral artery”
・窓形成(fenestration)
臨床像
臨床像の分類
・Pattern 1:後頚部痛・頭痛のみ→診断が最も難しい
・Pattern 2:SAH *原理的に頭蓋「内」に限定される
・Pattern 3:脳梗塞 特に脳幹部梗塞(PICA領域のWallenberg症候群:こちら)や塞栓機序による小脳梗塞など
*頭蓋「内」→解離部の穿通枝やPICA閉塞が多い頭蓋(再発少ない)
*頭蓋「外」→解離部位からのA to A emboliによる塞栓症が多い(再発多い)
・通常頭痛がSAHや脳梗塞に先行することが特徴
*参考:日本での大規模調査 Surg Cereb Stroke 26:65–95, 1998 (頭蓋内動脈解離:357例)
・内訳:SAH 58%, 虚血 33%, 頭痛 7%, 偶発的 2%
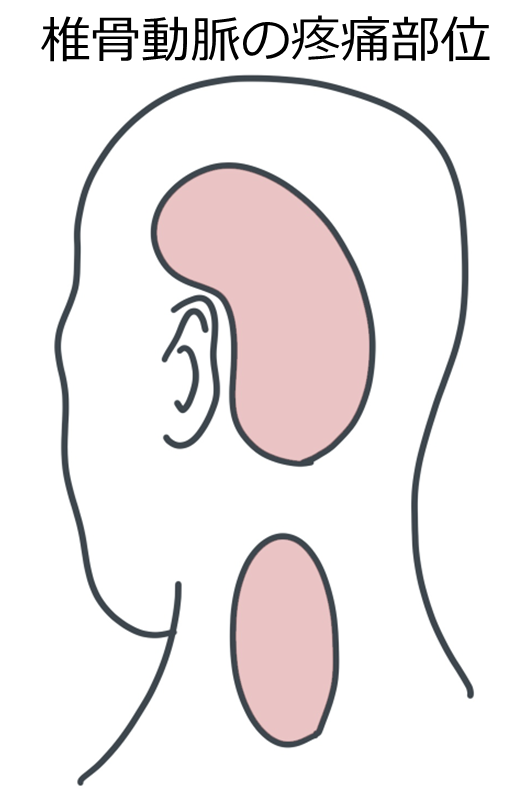
疼痛の部位・性状に関して
文献:No Shinkei Geka, 46(4) : 295 – 299, 2018「疼痛のみで発症した椎骨動脈解離の臨床像」 *日本からの報告
頭蓋「内」椎骨動脈解離54例のうち疼痛発症29例(男性15例、女性14例、年齢34-65歳 平均48.6歳)
左右:全例片側(解離側と一致)
局在:後頭部 24%, 頸部 34%, 後頭頸部 7%, 側頭-後頭部 10%, 後頭-頭頂部 3%, 側頭部10%, 片側全体 10%
*後頭部や頸部が含まれるものは 79%
発症様式:sudden onset 41 %, hyperacute 14%, その他34%(不明10%)
*sudden or hyperacute onset 55%
性状:拍動性 41%, 頭重感 24%, 締め付け感 17%, ぴりぴり感 17%
疼痛の持続:持続性 90%, 間欠的 10%
初回MRIで診断:79%
画像追跡(1-75か月, 平均21カ月):改善 28%, 変化なし 48%, 紡錘状拡張増大 24%
予後(3か月後のmRS):全例で悪化なし
まとめ(管理人)
・全例片側性である(両側性ではなし)、やはり40-50歳代が多い
・部位も基本的に後頭部か頸部を含む
・意外とsudden onset/hyperacute onset以外の発症例も多い点に注意
・頭痛の性状から判断することは困難
参考:”Spontaneous dissection of the carotid and vertebral arteries” NEJM 2001;344(12):898の記載
・”・・・it is rarely mistaken for a migraine attack by those with a history of migraine.”
頭痛後どのタイミングでSAHや脳梗塞を生じるのか?
文献:J Neurosurg 114:1037–1044, 2011 “Natural course of intracranial arterial dissections”
・206例の頭蓋内動脈解離(診断時:くも膜下出血108例、未破裂98例) *椎骨動脈解離に限局していない点に注意
・椎骨動脈解離:くも膜下出血 81.5%, 未破裂群 68.4%
・頭痛の先行:くも膜下出血 77.8%, 未破裂群 80.6% 頭痛がsudden onset: くも膜下出血群 16.7%, 未破裂群 12.7% *頭痛の部位は頸部もしくは後頭部(解離部と同側の片側)
・頭痛からくも膜下出血または脳梗塞の合併までの期間
くも膜下出血:3日以内 96.4%, 最長で11日
脳梗塞:40/54例で頭痛が先行 発症日22例, 翌日6例, 2日後2人, 4日後1人、その後13例、 最長で22日
・未破裂群の予後:2例死亡(49歳男性の未破裂動脈瘤破裂によるSAH, 27歳女性の脳底動脈解離による脳幹虚血)
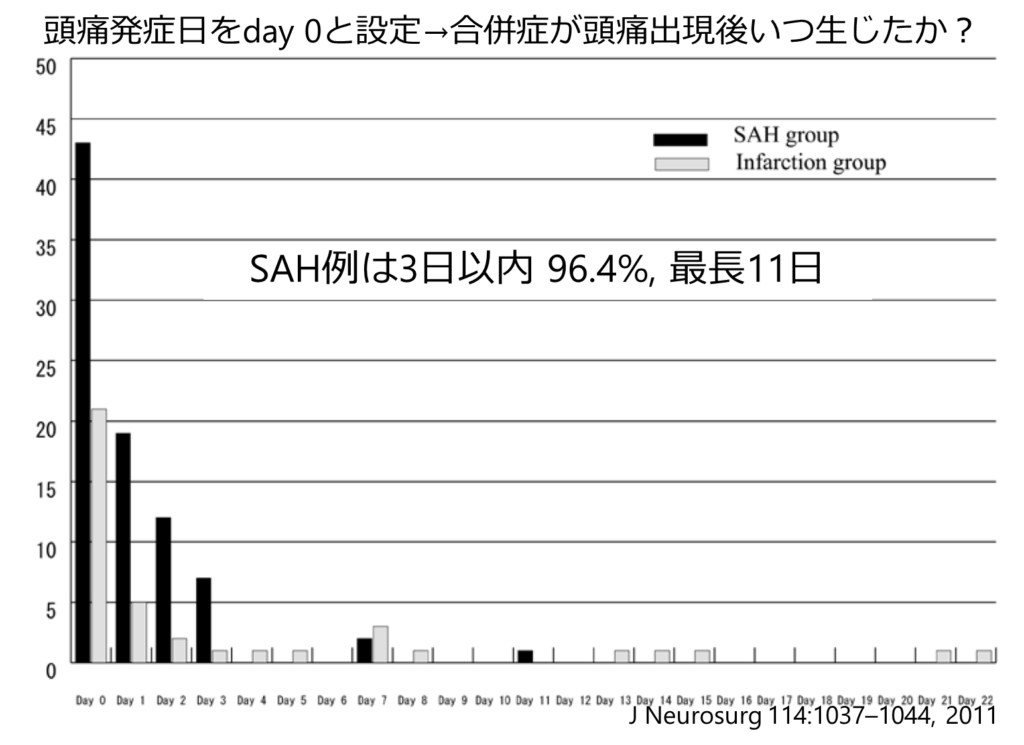
まとめ(管理人)
・SHA発症は解離発症直後~72時間以内にほとんどの例が破裂する
参考:”Spontaneous dissection of the carotid and vertebral arteries” NEJM 2001;344(12):898の記載
・「頸部痛」からその他の症状出現までは2週間程度かかり・「頭痛」からその他の症状出現までは15時間
文献:”Headache and neck pain in spontaneous internal cirotid and vertebral artery dissections” NEUROLOGY 1995;45: 15 17-1522
全体として脳動脈解離161例:内頚動脈解離 135例, 椎骨動脈解離 26例(以下は椎骨動脈解離に限定)
椎骨動脈解離の患者背景:年齢平均40.7歳, 片頭痛既往 23%(6/26例), 筋緊張型頭痛既往 42%(11/26例)
頭痛 69%(18/26例)
・頭痛が初発症状はうち33%(6/18例), 他の症状と同時 61%(11/18例), 他の症状の後に頭痛6%(1/18例)
・頭痛から他の神経症状合併までの期間平均3.7日(中央値14.5時間 1-14日)
・発症:緩徐 13/18例, 突然 4/18例, 緩徐から増悪 1/18例
・性状:持続性 56%, 拍動性 44%
・部位:片側後部 7/18例, 両側後部 5/18例, 片側後頭頭頂部 3/18例, 片側前頭部 1/18例, 全体 1/18例, 片側全体 1/18例
・頭痛持続時間:平均8.3日(中央値3日 2-35日)
頸部痛 46%(12/26例)
・頸部痛初発 42%(5/12例), 他の症状と同時 58%(7/12例), 他の症状の後に頸部痛 0%
・頸部痛から他の神経症状合併までの期間平均12日(中央値14日 0.5-30日)
・頭痛合併の有無:頭痛も併発7/12例, 頭痛なし頸部痛のみ5/12例,
・発症:緩徐10/12例, 突然発症 2/12例
・部位:両側 33%(4/12例), 片側 67%(8/12例)
まとめ(管理人)
・意外と片頭痛や筋緊張型頭痛を既往にもっている場合が多いためやはり「普段の頭痛と違うか?」という”pattern change”が問診上重要である
・頭痛の性状も持続性や拍動性どちらもあり、頭痛の性状から診断・除外することは困難である
・これまでの複数の報告通り意外と「突然発症」が少ない点に注意(本報告では「緩徐発症」の方が多い)
・頭痛、頸部痛から他の神経症状合併までの期間はtime lagがあり、頸部痛発症の場合他の神経症状合併までの中央値14日とかなり長い場合もある。
検査
MRI
必須項目
1. MRA:血流信号の描出 *椎骨動脈は生理的な左右差がある点に注意(通常右<左)
2. BPAS(basiparalell anatomic scanning):血管外径を描出する
・急性期は解離による血管壁拡張を描出するのに優れている
・欠点:硬膜外血管や蛇行した細い血管(PICAなど)は描出困難→このような場合はT2-HRVWIを検討する
3. T1WI:亜急性期(発症3日以降)の血腫検出(T1WI高信号)→thin sliceで描出することが重要
4. DWI:梗塞巣合併がないか?
直接所見
・doubule lumen:壁在血腫(血腫は亜急性期にT1WI高信号)
・intimal flap:真腔と偽腔を分ける隔壁
間接所見
・pearl and strings sign: “pearl”(血管拡張・動脈瘤形成→BPASで評価)・”string”(真腔の狭小化による血流低下→MRAで評価 真腔は”flow void”により低信号)
・経時的画像所見の変化(極めて重要)
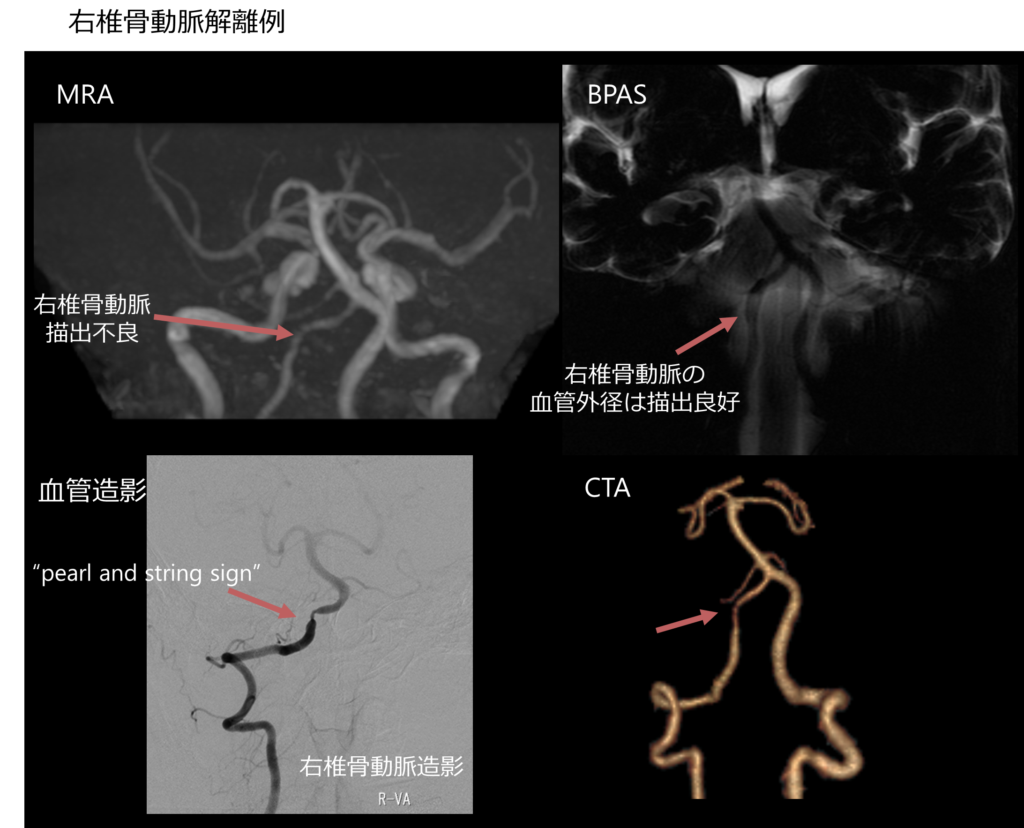
ポイント:疑わしい症例は初回検査がはっきりしなくても経時的に画像が変化することが診断に有用であるため、MRIフォローアップが必要
簡単各modalityの利点・欠点のまとめ
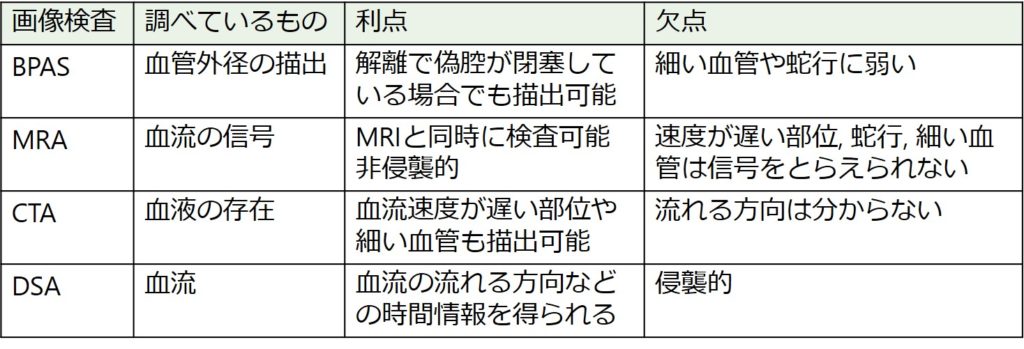
CQ:大動脈解離は造影CTで簡単に診断可能なのに、なぜCTAで診断することが難しいのか?
・大動脈はCTで血管壁の描出が十分可能であるが、椎骨動脈は細いため特に偽腔側の血流信号が乗らない血管壁はCTでの描出が難しい(管理人の考え)
*追加の細かい検査:T1-HRVWI(high resolution vessel wall imaging) 高分解能血管壁イメージング
・血流信号を抑制することで十分に描出が可能となる
DSA:Gold Standard
治療
1. SAH合併の場合
開頭術または血管内治療(この点に関しては私が術者ではないため細かい内容が記述できず申し訳ございません)
2. SAH非合併の場合
抗血栓薬
・頭蓋「外」の場合:抗血栓薬として抗血小板薬、または抗凝固薬の使用を虚血イベント発症抑制のために使用しますが、前向き研究は存在せずexpert opinionによる推奨です。
・頭蓋「内」の場合:抗血栓薬の有用性に関しては確立していません。
・以下抗血栓薬選択に関して唯一ある前向き研究として有名な”CADISS” trialに関して解説します。 Lancet Neurol 2015; 14: 361-7.
*ただここで注意が必要なのは、前述の通りそもそも抗血栓薬 vs placeboの前向き研究が存在しないという前提を十分理解した上でこの臨床試験の結果を解釈する必要があります。
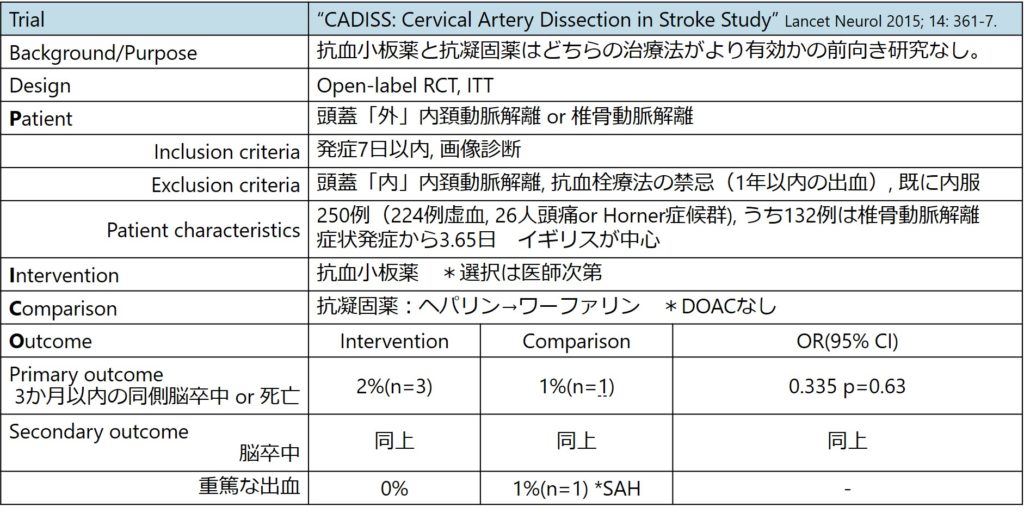
以下は個人的な感想・意見・疑問
・イベント数が少なすぎて有意差がないとなっているけれど正直よくわからない
・現時点では確かに抗血小板薬、抗凝固薬どちらでも良いかもしれない
・ただ椎骨動脈解離に関して頭蓋「内」と頭蓋「外」で違いがあるか?という点や「どの時期から導入するべきか?」という疑問に関しては答えはわならない
・また繰り返しだがそもそも抗血小板薬 vs placeboのstudyがないため、本当に抗血栓薬がどの程度効果があるのか?は分からない。おそらく頭蓋「外」の解離によりembolic sourceになっている場合は病態生理的に効果があるだろうが、頭蓋内で純粋な物理的閉塞機序に対して抗血栓薬を導入することの意義は分からない。
降圧管理
・動脈瘤形成によるSAH発症予防のために前向き研究はないですが、実臨床では降圧管理を行うことが多いです。ただ、虚血のリスクもあるため「本当に降圧がrisk/benefitとして優れているのか?」「そうであれば具体的にどの血圧を目標に降圧管理するべきか?」という点を検討する必要がありますが、これらの答えはまだありません。
未破裂動脈瘤の予後・治療戦略
文献:Neurosurgery 69:1085–1092, 2011 “Strategy for Treating Unruptured Vertebral Artery Dissecting Aneurysms”
・100例の未破裂椎骨動脈瘤の長期フォローアップの研究(日本)
・背景:男性72例, 女性28例, 年齢平均61.2歳(33-83歳)
・初発症状:頭痛のみ66例, 虚血症状 30例, mass effect 4例
・治療方法・神経症状が進行性の場合は治療介入(手術または血管内治療)・頭痛のみまたは非進行性の場合は保存的(画像を2週間後, 1,3,6,12,24か月後にフォローアップ)・降圧管理はSBP<140mmHgを目標に管理
・結果
(A) 4例悪化(3例血管内治療, 1例開頭術)
(B) 96例保存的
(B.1) 5/96例が増悪あり
・2週間以内悪化:2例(虚血症状悪化1例、画像上1例)
・1か月:2例(mass effect1例、画像上1例)
・3か月:1例(画像上)
・6, 12, 24か月後:増悪例なし(追加治療必要なし)
(B.2) 91/96例が増悪なし
・画像上:不変 70/91例, 改善 18/91例, 消失 3/91例
予後
・解離性動脈瘤は急性期の再発率が高い(通常の動脈瘤と比べて)特徴がありますが、病理的には約2カ月程度で内膜の自然修復が完成して臨床的に安定するとされています。このためくも膜下出血発症例でもこれ以降の再破裂は極めてまれとされています。
ガイドライン
AHA/ASA
“2021 Guideline for the Prevention of Stroke in Patients With Stroke and Transient Ischemic Attack” Stroke. 2021;52:e364–e467. DOI: 10.1161/STR.0000000000000375
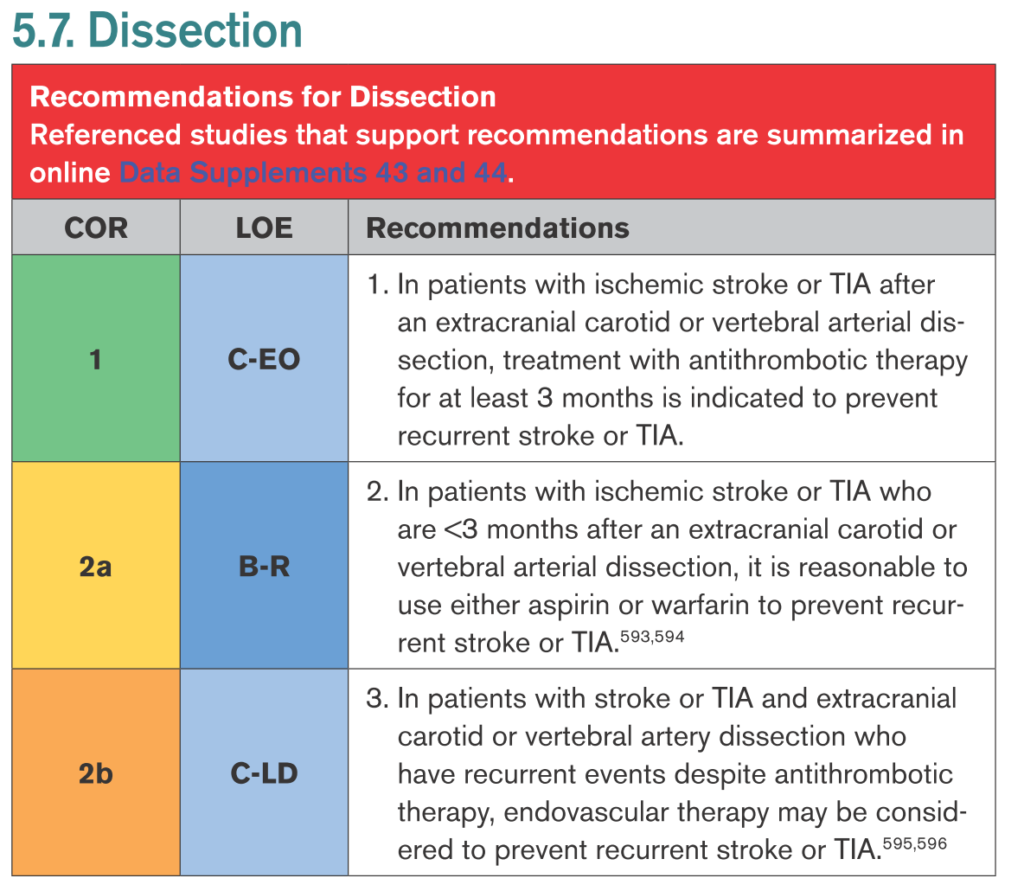
今後の検討点
・血管内治療により恩恵を受ける患者のリスク評価
・急性期の抗血栓薬導入で効果があるものはあるか?
・長期間の抗血栓薬投与のメリットはあるか?
・頭蓋内解離においての抗凝固薬のリスク・ベネフィット
・安静度をどの程度まで制限するべきか?
・解離性動脈瘤をどの期間どのようにフォローアップするべきか?
ESO
“ESO guideline for the management of extracranial and intracranial artery dissection”

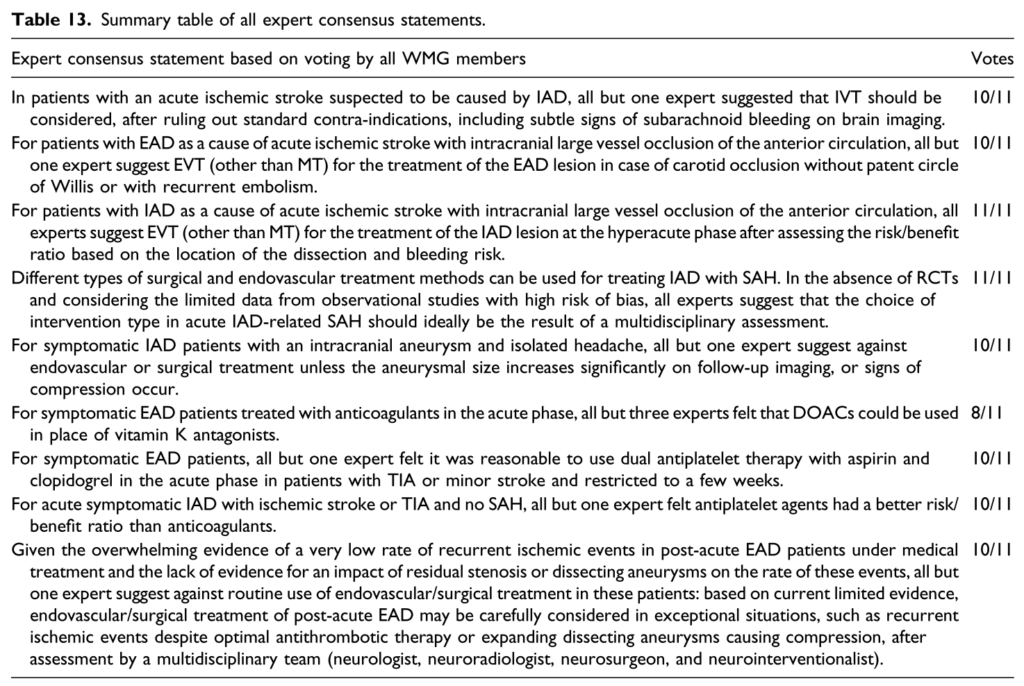
脳卒中治療ガイドライン2021(日本)
1-1:内科的治療
推奨1. 虚血症状を発症した頭蓋外動脈解離では、急性期に抗血栓療法(抗凝固薬または抗血小板療法)を考慮しても良い(推奨度C エビデンスレベル低)
推奨2. 抗凝固療法と抗血小板療法の有効性に差はなく、いずれの選択も妥当である(推奨度B エビデンスレベル中)
推奨3. 虚血発症の頭蓋内動脈解離でも、急性期に抗血栓療法(抗凝固療法または抗血小板療法)を考慮しても良い(推奨度C エビデンスレベル低)。しかし、解離部に瘤形成が明らかな場合にはくも膜下出血発症の危険性があり、抗血栓療法は行うべきではない(推奨度E エビデンスレベル低)
推奨4. 虚血発症の脳動脈解離における抗血栓療法の継続期間は3-6か月を考慮するが、画像所見を参考として症例ごとに検討することが妥当である(推奨度B エビデンスレベル低)。解離部の所見は時間経過とともに変化するので、可能であれば3か月ごとにCT angiography、MR angiography、脳血管撮影などで経時的に画像観察を行うことが妥当である(推奨度B エビデンスレベル低)
推奨5. 血栓溶解療法は、虚血発症の頭蓋外脳動脈解離症例に対して行うことを考慮しても良い(推奨度C エビデンスレベル低)。頭蓋内動脈解離症例では十分な科学的根拠はなく、慎重に症例を選択する必要がある(推奨度C エビデンスレベル低)。
1-2:頭蓋内・外動脈解離の外科治療
推奨1. 出血性頭蓋内動脈解離では、発症後再出血を来すことが多く早期の診断および治療が妥当である(推奨度B エビデンスレベル低)。
推奨2. 外科的治療は直達手術と血管内治療があり、それぞれの利点および欠点があり、その適応は症例ごとに検討することが妥当である(推奨度B エビデンスレベル低)。
1-3:頭蓋内・外動脈解離の血管内治療
推奨1. 無症候性の頭蓋内・外動脈解離に対する血管内治療は勧められない(推奨度D エビデンスレベル低)。
推奨2. 脳出血にて発症した頭蓋外動脈解離において、内科治療抵抗性の場合に血管内治療を行うことを考慮しても良い(推奨度C エビデンスレベル低)。
推奨3. くも膜下出血にて発症した椎骨動脈解離において、後下小脳動脈および脳底動脈の血流が担保できる場合には、手術による延髄梗塞に留意しつつ、急性期に血管内治療を行うことは妥当である(推奨度B エビデンスレベル中)
推奨4. その他の症候性頭蓋内動脈解離に対する血管内治療は、内科治療や外科的治療が困難な場合に考慮しても良い(推奨度C エビデンスレベル低)。


