病態
純粋自律神経機能不全(PAF: pure autonomic failure 以下PAFと表記します)は末梢の自律神経にαシヌクレイン蛋白が異常集積し、遠心性節後神経が主として障害さることが特徴の神経変性疾患です(求心性線維は比較的保たれるとされています)。1925年Bradbury and Egglestonによって報告されたことに端を発します。自律神経障害の総論に関してはこちらにまとめがありますのでもしよければご参照いただければと存じます。私は今まで確実にPAFだろうという症例は2例経験があり、勉強した内容をまとめさせていただきます。
臨床症状
■起立性低血圧
・PAFの主徴候として極めて重要です。後でも述べますが、MSAは自律神経障害のうち排尿障害から発症し、PDは消化管運動障害(便秘)から発症し、PAFは起立性低血圧から発症する一般的な傾向があります。
・具体的な症状:色が変わる change in colors、視野がにじむ visual blurring、視界が白くなる、黒くなる white-out or grey-out
・経過:緩徐進行性
・起立時後頸部痛、頸部痛(臥位にて消失) “coat-hanger” headache(起立時に後頭部筋肉への血流が低下することで起こるとされている)を認める場合も多いです。この”coat-hanger” headacheは知らないと謎の頭痛、頚部痛として片付けられてしまうことがあるため内科医は知識として知っておく必要があります。
・食後低血圧:10分以内に起こる 45分程度持続する場合もある
・NMSでは意識消失の前に自律神経亢進の徴候として悪心、顔面蒼白が生じることが多い→PAFではこれらを伴わずに意識消失することがある。
これら以外にも自律神経障害として発汗障害や消化管障害、膀胱障害などを認めます。
検査
採血:カテコラミンの基礎値とHUTでの起立時の検査
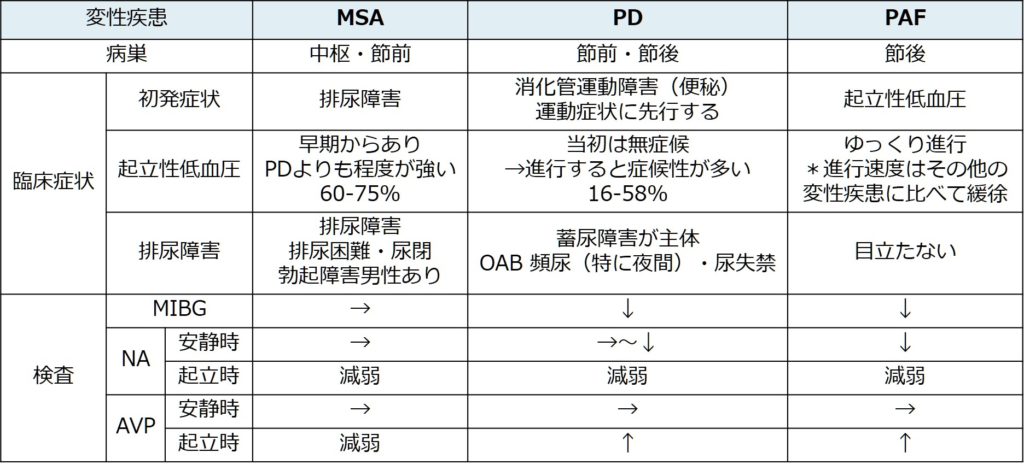
血漿ノルアドレナリン基礎値:低値(MSAでは節前性の障害であるため、通常正常である)AVP:立位にて上昇(MSAでは上昇しない)
→Head up tilt試験でこれらカテコラミン値を測定します。これらの節前性の障害か?節後性の障害か?の鑑別に有用な手立てとなります。
頭部MRI検査:正常
MIBG心筋シンチ:低下(節後性自律神経障害を反映してMIBG心筋シンチでは集積の低下を認めます)
皮膚科検査:QSAT, TST, ミノール法など
診断
「病初期ではPAFの診断は常に暫定的である」ということを強調させてください。自律神経障害が出現してから最低5年経過をみなければ診断することはできないとされています(つまりその他の神経症状を合併してくるとPDやMSAなどの診断に変わるため)。この病態としてはαシヌクレインはその分布がprion-likeに広がっていくことで解剖学的に障害された部位の神経症状をきたす機序が想定されています。
その中でもMSAが重要な対立鑑別であり、MSAでも自律神経症状が先行する場合が多いため注意が必要です。
自律神経障害をきたす疾患の鑑別は下記の通りです。このうち、成人発症の起立性低血圧を主体とする自律神経障害では特にアミロイドーシス(特にFAP-ATTR)が重要な鑑別となります(FAPに関してはこちらのまとめをご参照ください)。
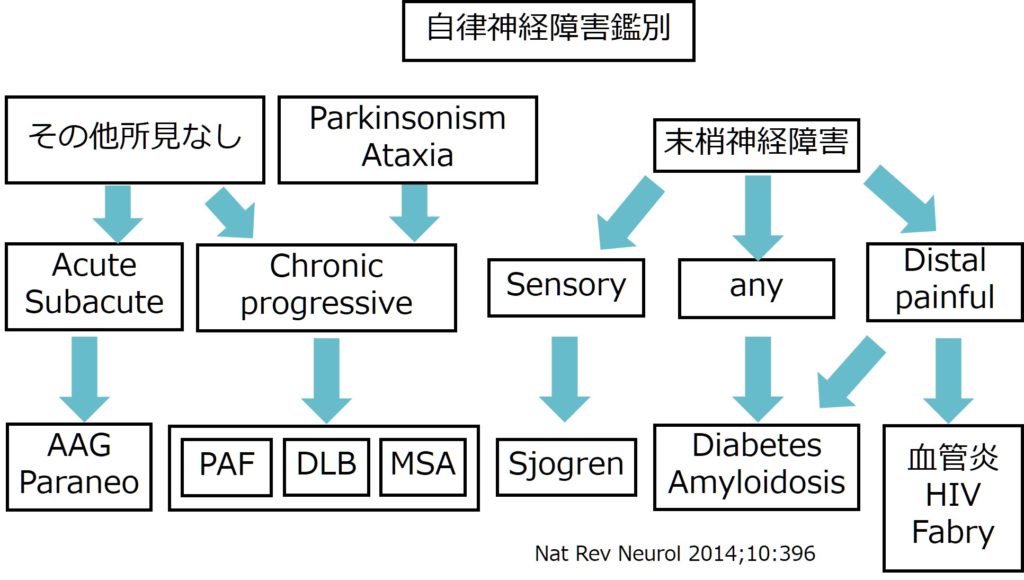
上図でのchronic progressiveは変性疾患が該当し、特に“PAF(pure autonomic failure)”, “PD(parkinson’s disease) or DLB”, “MSA(multiple system atrophy)”の3疾患が代表として挙げられます。それぞれの臨床的特徴と検査上での特徴を下記にまとめます。
このPAFのままで経過するか?はたまたその他のMSAやPD・DLBなどへconversionするかどうか?に関しては以下の論文が重要と思い掲載させていただきます。
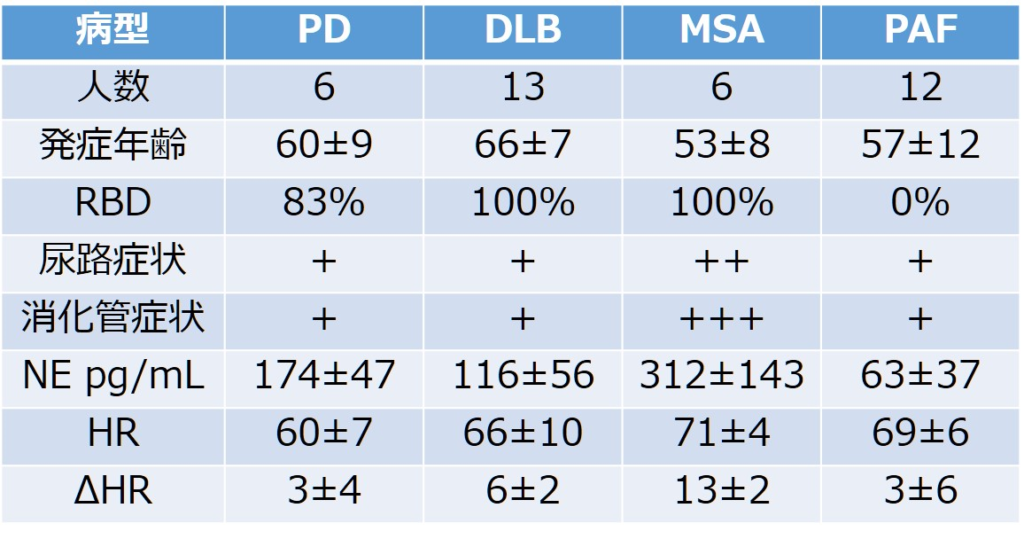
■自律神経失調症74人を前向きに追跡した研究 Ann Neurol 2017;81:287*超重要
当初純粋自律神経失調症と判断された74人のうち、4年以内に34%(25/74人)がその他の疾患の診断になり、最終的にはDLB18%(13人)、PD8%(6人)、MSA8%(6人)となっており、PAFからsynucleopathyへの転換は14%/年で起こるとされやはり長期的な神経所見のフォローが必要と考えられます。

それぞれの特徴としては下記の通りです。
・PD/LBD:嗅覚低下、長期の経過
・MSA:自律神経障害発症が若年、強い膀胱直腸障害、嗅覚保たれる、HUTにてHR>10/分以上の上昇
・PAFのまま:NE値低い、心拍数低い、REM睡眠行動異常なし, 嗅覚保たれる
REM睡眠行動異常があることがその他の中枢神経synucleinopathy合併と最も関連があることが指摘されています(OR=7.1)。また上記の通り嗅覚障害があるかどうかも今後のPAFからPD/LBDなどへphenoconversionするかどうか?の重要な情報と考えられますので必ず確認する必要があります。
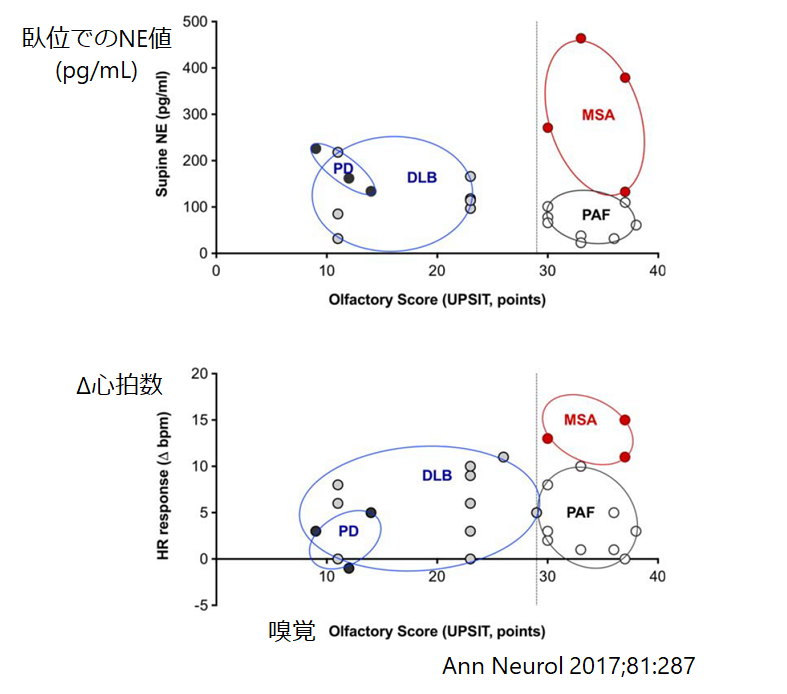
この研究は前向き研究という点が素晴らしいですが、診断の病理学的なconfirmationが付いていないという点と追跡期間が4年という点がやや欠点として挙げられます。
■PAFとPAFからphenoconversionした患者を後ろ向きに検討 Neurology 2017;88:1129
PAFの12%でMSA, PD, DLBへのphenoconversionを認めています。この報告ではMSA22例、PD/DLB11例とMSAへのphenoconversionをより多く認める結果でした(PAFのままは”stable PAF”と表現されており41例認めております)。臨床的な特徴は下記にまとめた通りです。
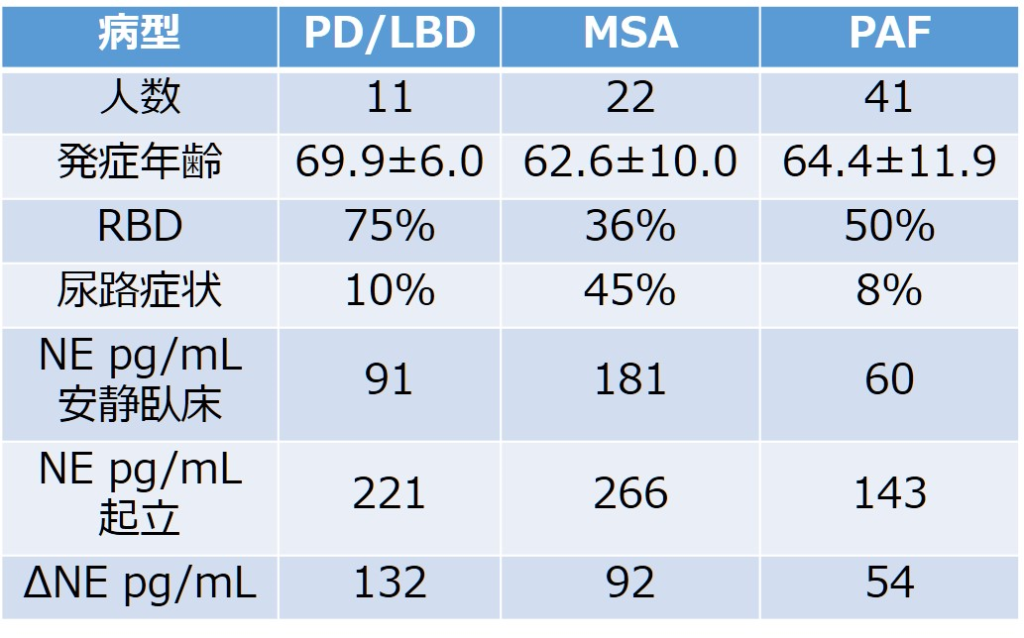
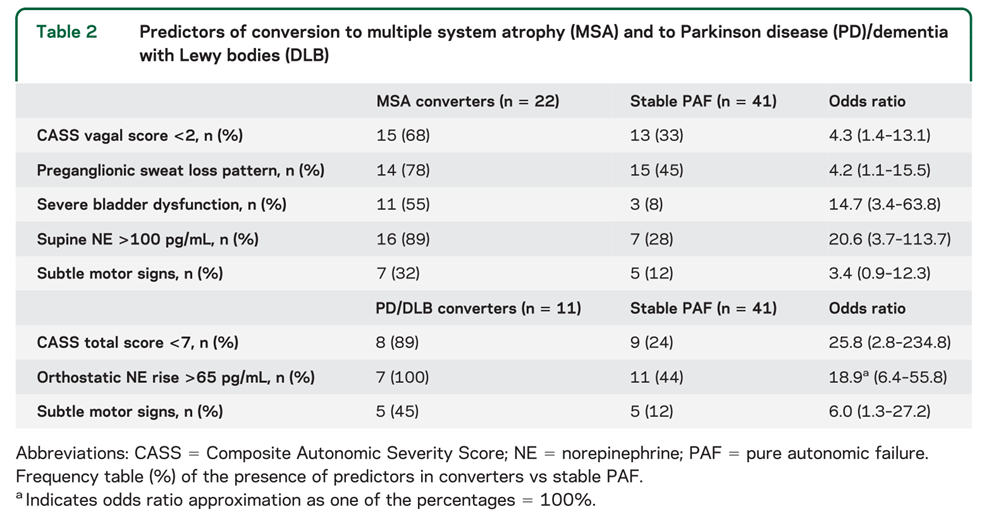
MSAにconvertする患者の特徴としては以下の5点が挙げられます。
・CASS vagal score<2 *CASS: Composite Autonomic Severity Score
・節前性発汗障害
・重度膀胱障害
・臥位NE>100 pg/mL
・軽度の運動症状
PD/DLBへconvertする患者の特徴としては以下の3点が挙げられます。
・CASS total score<7
・起立時NE上昇>65 pg/mL
・軽度の運動障害
これらをそれぞれ1点としてスコア化したものをconversion scoreとしています(つまりMSA conversion scoreは0-5点、PD/DLB conversion scoreは0-3点)。解釈は以下の通りです。
MSA conversion score
・0、1点:conversionの可能性低い(stable PAF)
・3点以上:MSAへのconversionの可能性高い
PD/DLB conversion score
・0、1点:conversionの可能性低い(stable PAF)
・2点以上:PDへのconversionの可能性高い
これらの結果は以下の様な結果となります。
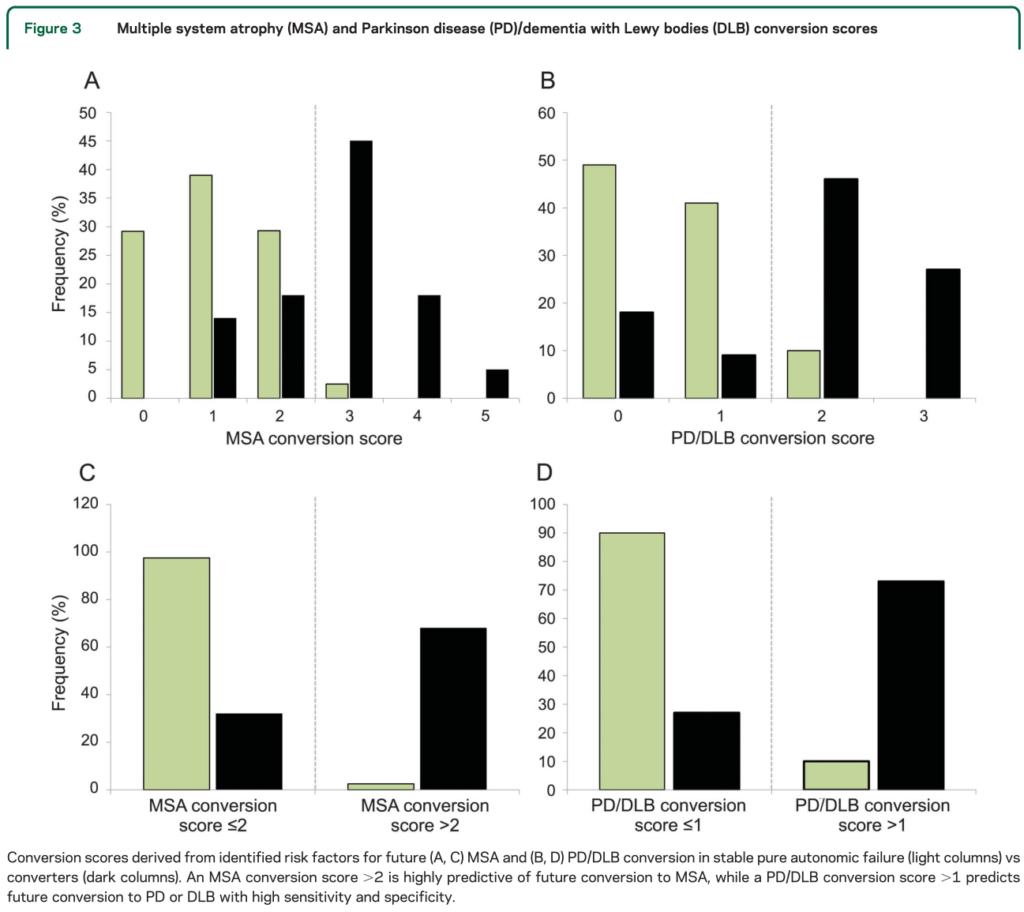
治療
根本治療は存在しません。特に起立性低血圧の対症療法が重要になります。これに関してはこちらにまとめがありますので、ご参照いただければと存じます。
参考文献
・Curr Neurol Neurosci Rep 2016;16:74 PAFのreviewとして素晴らしい論文です。


