多発脳神経麻痺は神経内科医にとって重要なテーマでコンサルテーションでも多いものです。ここで調べた内容をまとめます。
原因
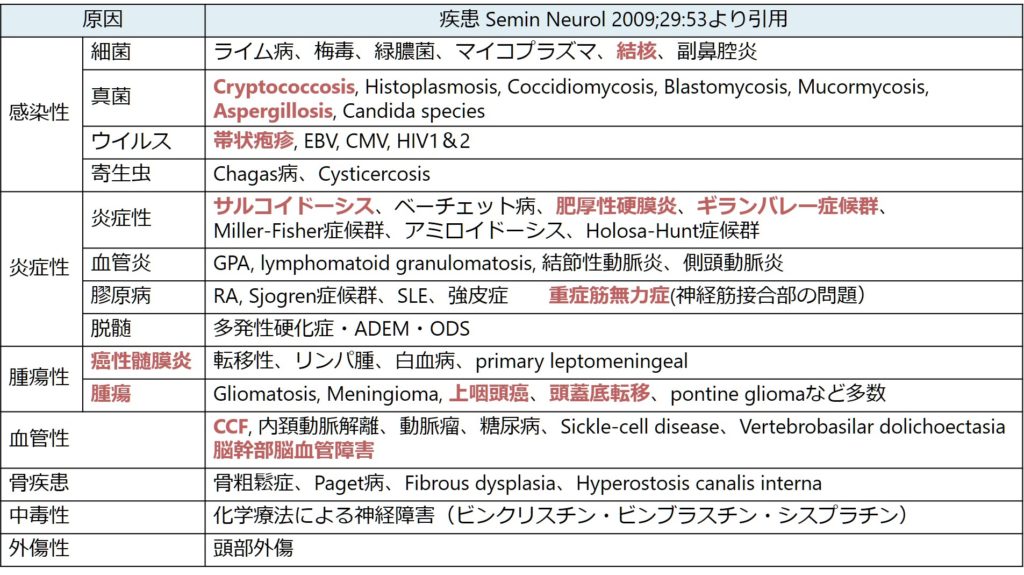
色を付けさせていただいたのは個人的に大事と思っている疾患のまとめです。腫瘍、癌性髄膜炎、腫瘍の頭蓋底転移が原因といて非常に多く、また脳幹部の脳血管障害や感染症もそれに次いで多い印象が個人的にはあります。
実際の疫学としては、Keane先生がご自身の経験された多発脳神経麻痺979例!(1人でこんなに診療をしていることと、それを全て記録している点が凄いです・・・)をまとめている報告があります。これをまとめると、下記の通りでやはり腫瘍が原因として圧倒的に多いことが分かります。
原因疾患別頻度まとめ
腫瘍(305例 30%;schwannoma, metastasis, meningioma, lymphoma, pontine gliomaの順)
血管障害(128例)
外傷(128例 )
感染症(102例 10%) 内訳:髄膜炎48例(細菌性22例、結核性9例、クリプトコッカス9例、不明3例、帯状疱疹2例、Coccidiosis1例、Histoplasmosis1例)、ボツリヌス菌10例、ムコール感染8例、Cysticercosis6例、ウイルス性脳炎8例、梅毒4例、骨髄炎3例、蝶形骨洞炎3例、アスペルギルス症2例
Guillain-Barre ないしFisher症候群(91例)
その他:Wernicke脳症、Sarcoidosis、CIDP、Moebius syndrome
脳神経麻痺が起こる部位は、海綿状脈洞 25%>脳幹 21%>神経 18%>頭蓋底13%>くも膜下腔 10%>小脳橋角 8%>頸部 2%の順に報告されています。
実際に障害された脳神経は平均神経の数:2.7個、部位としてはⅥ>Ⅶ>Ⅲ・Ⅴ>Ⅲ>Ⅹとなっており外転神経麻痺が多い(これは脳神経の中で脳槽内走行が最も長いため障害を受けやすいことと対応)ことが分かります。
以下は多発脳神経麻痺のreviewのSemin Neurol 2009;29:53より各疾患の特徴をまとめさせていただきます。
■感染性髄膜炎
ライム病は日本では稀な疾患ですが神経合併症を15%程度に認め、末梢神経・中枢神経どちらも障害されうるとされています。顔面神経麻痺が多く、無菌性髄膜炎と神経根炎を伴う場合が多いとされており、Ⅱ・Ⅴ・Ⅷ障害の報告もあります。
結核性髄膜炎も脳神経麻痺の合併が多いです。
神経梅毒では全体の約1/3に多発脳神経麻痺を合併するとされています。
細菌性髄膜炎のまれな原因としてはマイコプラズマ、緑膿菌による多発脳神経麻痺の報告があります。
真菌性ではクリプトコッカスが最多で、その他ウイルス性、寄生虫性によるものもあります。
帯状疱疹ウイルスは様々な脳神経麻痺を呈することが有名でとても重要です(こちらにまとめがあります)。
■炎症性
神経サルコイドーシスはサルコイドーシス全体の5~15%に合併し、50%は神経症状が初発症状となります。両側性Ⅶ麻痺を5%程度に認め、多発脳神経麻痺も合併するため重要な鑑別疾患です。
ベーチェット病は全体の3~20%に神経症状を合併し、脳神経麻痺の報告もあります。
■癌性髄膜炎
癌性髄膜炎は腫瘍患者の~15%に診断され、5~10%は最初の徴候とされています。小細胞癌、メラノーマ、myeloblastic leukemiasが髄膜へ最も転移しやすいとされています。固形腫瘍から軟髄膜への転移は脊髄や神経根障害で発症することが多いですが、血液腫瘍からの転移の場合は軟髄膜全体が障害され多発脳神経麻痺を呈することが多いとされています。
■腫瘍
上咽頭癌は比較的若年に発症しEBVとの関係が指摘されています。直接頭蓋底浸潤をきたし、翼口蓋窩や海綿静脈洞へ進展していきます。20%は診断時に脳神経麻痺を合併しているとされ、Ⅵが最多でそれが最初の症状の場合もあります。Ⅱ、Ⅴもよく障害されますがⅦは一般的でないとされています。Ⅻも頭蓋底浸潤が進行すると認め、放射線治療自体がⅫ麻痺を引き起こす場合もあります。Ⅵ+Ⅻの障害は斜台の障害を示唆するとされています。
他の斜台をよく障害する腫瘍としてはchordoma、転移、meningioma、lymphoma、mueloma、histocytosis, neurinoma, giant cell tumor, hemanigioblastoma,骨腫瘍が挙げられます。
橋前部の腫瘍exophytic glioma, dermoid, epidermoidはⅢ、Ⅴ、Ⅵ障害をきたすことで多発脳神経麻痺をきたします。
■血管障害
Vertebrobasilar dolichoectasiaはⅢ、Ⅵ、Ⅴ(Ⅴが最多)といった脳神経を圧迫することで多発脳神経麻痺をきたします。内頚動脈解離でも同側の頭痛、ホルネル症候群、下位脳神経麻痺を認める場合があります。糖尿病は1つの脳神経障害のみのことが一般的で、一度に複数の脳神経を障害することはまれとされています。
アプローチ
■1つ脳神経麻痺を見つけたら他の合併がないかどうか必死に探す
脳神経単麻痺と多発脳神経麻痺では鑑別が大きく異なります。このため、主訴からある1つ脳神経麻痺を見つけたとしても、神経診察で他の脳神経麻痺が実は合併していないか?を必死に調べる姿勢が重要です。特にⅥ外転神経は初期に障害されやすく(走行が長いためvulnerableなので)、外転神経麻痺単独で受診したとしてもその後他の脳神経麻痺が合併してこないかどうかの慎重なフォローが極めて重要です(私は最初外転神経麻痺→後から他の脳神経麻痺合併というパターンを多く経験しています)。
また錐体路症状や深部感覚障害、温痛覚障害といった白質線維の障害を示唆する所見がないかどうか?を調べることが重要です。これら白質線維の障害を認める場合は、脳幹外よりも脳幹内の障害を示唆する所見です。
■特徴的な解剖分布にあるか?
障害される脳神経のパターンから解剖部位を推定することが重要です。脳幹内・脳幹外でそれぞれ特徴的な分布があります。
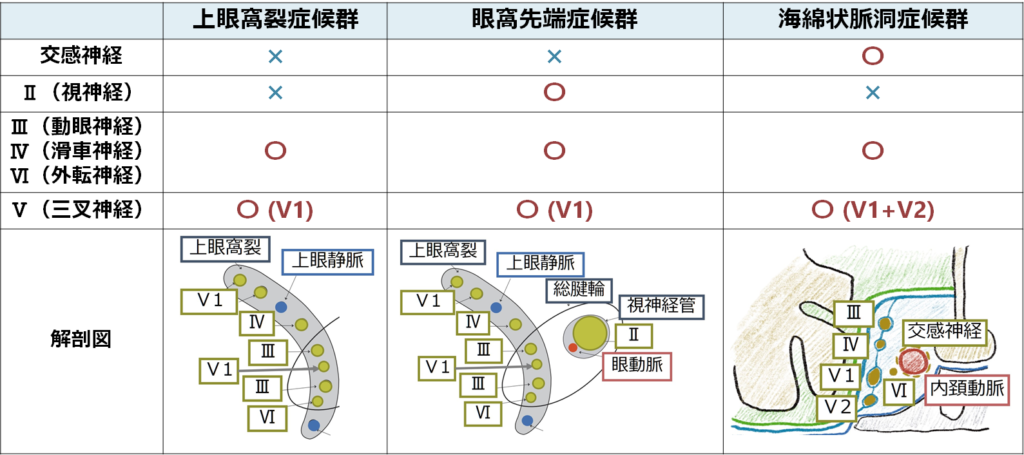
脳幹外は具体的には脳神経が通過する構造物(具体的には骨・孔など)に対応する神経障害を認めます。注意としては例えば海綿静脈洞症候群の場合、そこを通過する全ての脳神経が障害されている必要はないということです。一部が障害されている不全型も十分にありうるため、「全てが揃っていないから違うとしない」ことが重要です。眼窩先端部、上眼窩裂、海綿静脈洞部に関してはこちらをご参照ください。
■検査
採血:重症筋無力症を疑う場合は抗Ach抗体も検討
髄液検査:一般、培養(真菌・結核)、帯状疱疹ウイルス、細胞診も必ず提出
造影MRI:3方向+MRAで血管の走行も確認(血管による神経圧迫とCCFを疑う所見の有無)
*脳神経のより細かい精査をしたい場合は脳幹部のFIESTAなども検討
眼科診察:眼球運動の評価(特に滑車神経麻痺は診察で検出難しいため)+ぶどう膜炎などサルコイドーシス、リンパ腫などを示唆する所見がないかどうか?
電気生理検査:subclinicalな障害の検出に使用(blink-reflex:Ⅴ+Ⅶ, ABR:Ⅷ, VEP:Ⅱなど)*blink reflexの具体的な原理・方法に関してはこちらをご参照ください。
体幹部造影CT検査:腫瘍の髄膜転移、悪性リンパ腫の検索などで実施(必要時はPETも検討)