病態
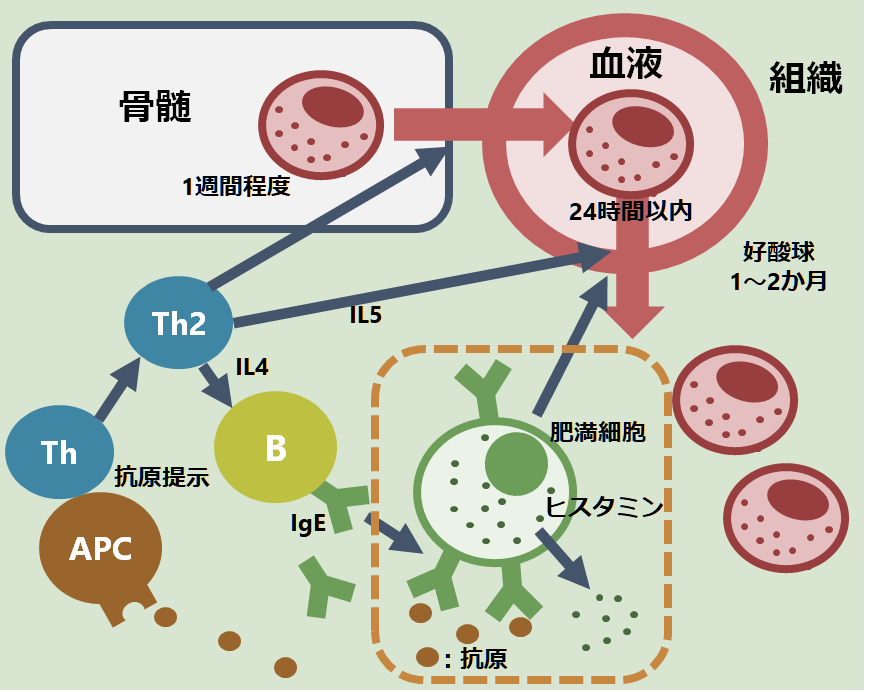
アナフィラキシーはアレルギーの中でもⅠ型アレルギーに属し、抗原暴露に伴い抗原が肥満細胞上のIgEと結合し、肥満がヒスタミンを分泌することで全身臓器に影響を起こします。もともとIgEが肥満細胞上に載っているため、抗原暴露後すぐに反応が起こります。下図のオレンジ色点線で囲った部分が該当します(好酸球などは時間がかかりアナフィラキシーの病態にはほとんど関与しない)。
抗原暴露の原因は食べ物、薬剤、虫咬傷が3大原因でアナフィラキシー原因の7-8割を占めます。アナフィラキシーによる心肺停止例(164例)の解析では、暴露から心肺停止までの時間が静注薬5分、虫咬傷15分、食べ物30分となっています(Clin Exp Allerg 2000;30:1144)。特にやはり全身移行が早い静注薬は非常に短い時間で心肺停止に至るため迅速な対応が重要なことが分かります。
ヒスタミン放出により全身臓器の血管が拡張すると、血管内皮細胞同士の結合がゆるくなるため、そこから血漿成分が細胞外へもれだすことで間質の浮腫と循環血症量が減少が起こります。各臓器ごとの間質浮腫による症状をみてみると、皮膚の間質浮腫が起こると膨疹となり、鼻粘膜の間質浮腫が起こると鼻汁、くしゃみ、鼻づまりなどが起こり、気道では気道分泌物が増えることと気道が狭くなることで咳嗽、喘鳴が起こり、消化管では消化管がむくみ水分が吸収できないと下痢、内腔が狭くなることで腹痛が起こります。
症状
病態のところで解説した様に、臓器の間質浮腫によって症状が起こります。代表的なのは皮膚、気道(上気道~下気道)、消化管、そして循環です。臓器別の症状と頻度の対応関係をまとめました。
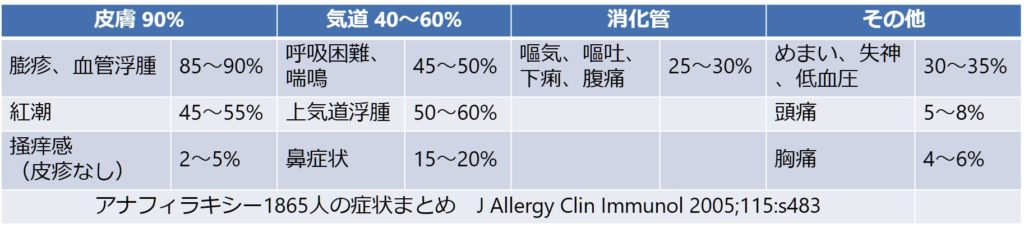
皮膚症状は90%と非常に多く認めますが、逆にいうと10%では皮膚症状を認めない場合もあるため注意が必要です。
気道症状は鼻、上気道、下気道と分けて考えた方が良いです。一番注意が必要なのは上気道での喉頭浮腫によるAirwayの問題と下気道での末梢気道抵抗上昇による呼吸不全です。初期はくしゃみ、鼻づまり、咽頭違和感など軽微な症状のことがありますが、その後呼吸困難につながる場合があるため、注意が必要である。微妙な気道症状も見逃さずに増悪してこないか注意する視点が重要です。
診断
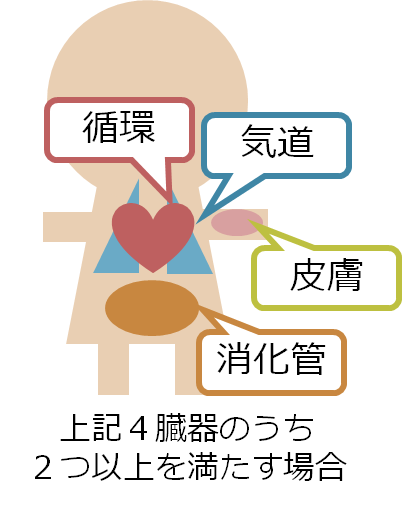
診断は検査で行うものではなく、臨床診断です。また刻一刻と病態が悪化することがあるため、素早く判断することが重要です。正確な診断基準は条件ごとに分けているものや、症状にグレーディングを付けて判断する基準がありますが、正直これは現場でとっさに素早く判断するにはあまり有用ではないと思います。私は簡単に4つの臓器のうち2つ以上の症状がある場合はアナフィラキシーとして対応しています。
対応・治療
「アドレナリン0.3mg 筋注(外側大腿広筋)」が何よりも重要です。以下でそれぞれに関して解説していきます。
ABC確認
Airway:喉頭浮腫による上気道狭窄がないか?
Breathing:末梢気道閉塞による呼吸不全はないか?
Circulation:血管拡張、血漿喪失による循環不全はないか?
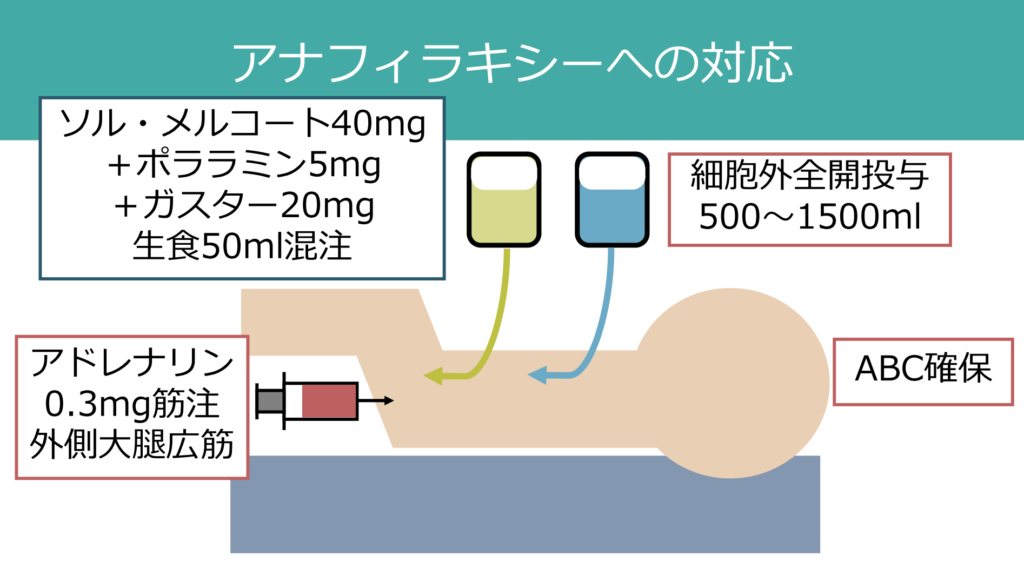
全ての基本ですがこのABCを確認することがアナフィラキシーにおいても重要です。
アドレナリン筋注
アナフィラキシーを疑う状況でアドレナリン筋注に絶対的禁忌は存在しません。即座にためらわず筋注をすることが何よりも重要です。効果に乏しい場合は5~15分あけて2~3回繰り返し投与します。アドレナリンが唯一の治療方法なのでとにかく重要です。
注射部位は筋肉量が多い(=血流量が多い)、かつ血管や神経損傷のリスクが低い場所のため、外側大腿広筋を選択します。アドレナリンの皮下注は末梢の血管を収縮させてしまうことで吸収が遅く、全身循環への影響を及ぼすのに時間がかかり過ぎてしまう点もあり推奨されません。
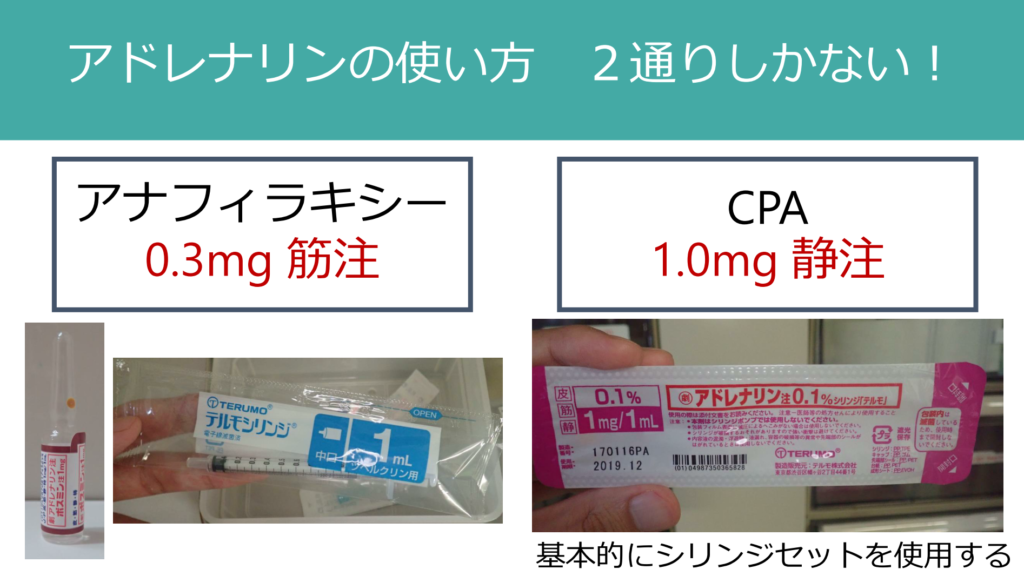
アドレナリンを救急外来で使用する場面は、基本的に以下の2通りしかありません。
・アナフィラキシー:0.3mg 筋注(外側大腿広筋)
・CPA:1.0mg 静注
アナフィラキシーで間違って静注されてしまうケースは全国でも多々あると思います。CPAの時は1.0mg 静注なので間違えないようにしましょう(キットになっている物を使用することも多いと思います)。このような重要な薬剤は人に指示して注射するのではなく、「必ず自分で注射する」ことが重要です。緊急でバタバタしている現場では「こう指示したつもりだったのに・・・」とった指示の間違い・勘違いがよく起こります。このため必ず自分で責任を持って薬剤を投与することが大切です。
個人的には1ml用のシリンジにアドレナリンを0.3mg分だけ吸ってから注射するようにしています。注射する際にはもう緊張して0.3mgだけ注射することは忘れてシリンジ内全て注射してしまうリスクがあるからです。予め0.3mgだけシリンジに吸っておけばこのトラブルは起こりません。(海外のガイドラインでは0.3mgではなく、アドレナリン0.5mg筋注が成人では推奨されています)。
細胞外液点滴
血漿が間質に漏れることで循環血症量減少にいたるため(distributive shock)、細胞外液を全開で投与し循環血症量を保つことが重要です。細胞外液は生理食塩水でもリンゲル液でも大丈夫で、まず500mlを全開投与します(必要あれば追加)。この際下肢挙上も一緒に行います。私は血圧が下がっていない状態でも、今後急激に下がる可能性があるため細胞外液全開投与を行っています。
原因となっている薬剤投与の中止
基本中の基本ですが、点滴での薬剤投与後にアナフィラキシーとなった場合はその薬剤をすぐに静脈ラインから外します。まれに同一ラインに細胞外液をつなぎ、ライン内の薬液を体内に押し込んでしまう場合があるためルートの根元から交換することが必要です。
アナフィラキシーでのkeyとなる対応をまとめると下図の通りです。
以下は追加で考慮するべき点に関してまとめます。
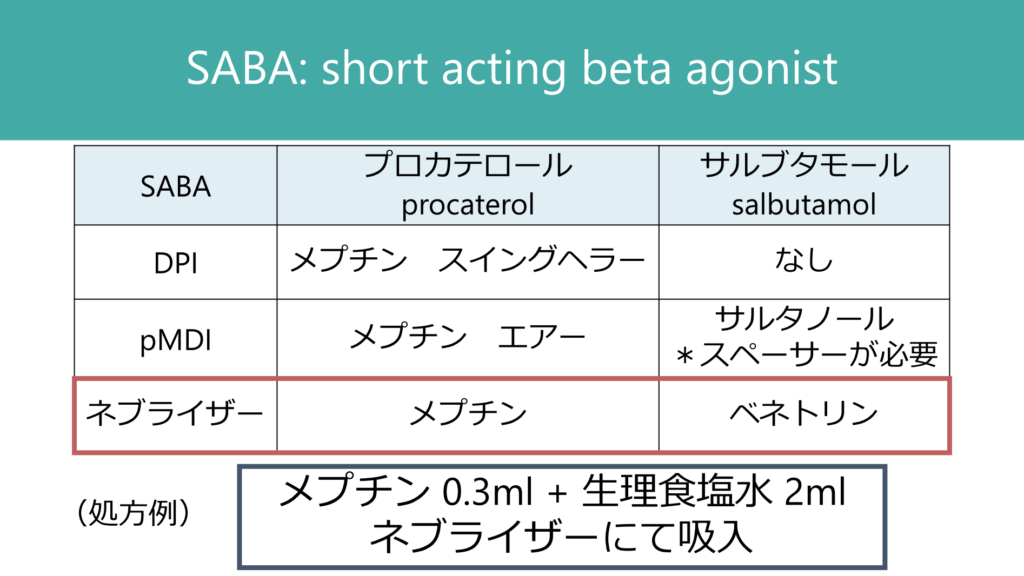
SABA吸入
末梢気道抵抗による喘鳴を認める場合は、SABA吸入を繰り返します。基本的には初療の場面ではネブライザーが良いです。以下に処方例をまとめます。
グルカゴン
β-blocker内服中などでアドレナリンでの治療抵抗例に使用を検討します。急速静注は避け、点滴での投与が良いです。
処方例:グルカゴン1mg + 生理食塩水 50ml div 15~30分かけて投与
抗ヒスタミン薬・ステロイド全身投与は必要か?
抗ヒスタミン薬は気道症状や血圧低下を改善する効果はなく、皮膚症状の改善しか効果はありません。またRCTも存在しないため、現時点でアナフィラキシー治療における必須薬ではありません。投与してもしなくてもどちらでも良いと思います。
ステロイド全身投与も効果発現までに数時間かかるため、その場での救命には効果はなく、二相性反応を抑制することが出来るか?という点が争点です。現時点ではこの点に関してのRCTはなく、正直ステロイド全身投与で二峰性反応を抑制できるのかは分かりません。最新のガイドラインではアナフィラキシーの治療、この後述べる2相性反応の予防いずれにおいてもステロイドと抗ヒスタミン薬の使用を裏付けるエビデンスはないとされています(J Allergy Clin Immunol 2020 Apr; 145:1082.)。
*上図にはステロイドをソルメルコートと記載しましたが、リン酸エステルのベタメタゾン(リンデロン®)の方が添加物に対するアレルギーが起こりにくいためこちらの方がよさそうです!!コメントにてご意見いただき大変ありがとうございました!(2020/6/15管理人追記)
2相性反応
アナフィラキシーが一度落ち着いた後も数時間後に抗原暴露がなくても再度同様の症状をきたすことが知られており、これを「2相性反応」と表現します。アナフィラキシー患者の多くて20%程度に認め、遅れると72時間後まで起こり得るとされています。2相性反応のリスクとしては、アドレナリン投与が頻回に必要であった患者、アドレナリン投与が遅れた患者が挙げられます。やはり2相性反応の予防においてもアドレナリンの投与が遅れないようにしたいです。
この2相性反応のため、アナフィラキシー患者さんは症状が治まった後も基本的に経過観察が必要となります。入院が絶対必要か?何時間経過観察をすればよいか?が問題になりますが、2相性反応が起こらない可能性は1時間経過観察後の場合は95%、6時間経過観察後の場合は97%と報告されています。これらに基づき、最新のガイドラインでは軽症の場合は1時間経過観察、重症の場合は6時間経過観察という方法を提案しています(J Allergy Clin Immunol 2020 Apr; 145:1082.)。
しかし、実際には患者さんが一人暮らしか?症状が出た場合にすぐに医療機関を受診できるか?受診時の時間帯(夜中の場合は一晩入院させるなど)といった点を総合的に判断し、個別で決める必要があります。
シュミレーションをしよう!
心肺停止に対してはBLS, ACLSという決まったアルゴリズムが存在して、緊急時に頭で考えるよりも体が先に動くことが重要です。個人的には「アナフィラキシー」も同様で、自然と体が動くようにシュミレーションをするべきと思います(イメージトレーニングでもOK)。私は初期研修医1年目のときにはじめて1人でアナフィラキシーに対応しないといけない場面に遭遇しましたが、かなり緊張して細胞外液点滴を忘れてしまったり、アドレナリン筋注にどぎまぎしてしまったりかなり混乱したことを覚えています。
アナフィラキシーの対応は救急外来だけでなく病棟でも機会があり、何科の医師にとっても必要なスキルだと思います。しっかりシュミレーションをして(友達と練習もしくはイメトレ)、迅速な対応が出来るように心がけたいです。
参考文献:J Allergy Clin Immunol 2020 Apr; 145:1082. アナフィラキシーに関する最新のガイドラインです。