”いわゆる”ベンゾジアゼピンチャレンジについてです。本日ICUでK先生、O先生と話しているとき「そもそもベンゾジアゼピンチャレンジという言葉って正確なのか?」という話が挙がり、こちらの文献を教えていただき読みました(PubMedで”benzodiazepine challenge”と入力すると10件しかヒットしません, “benzodiazepine trial”という言葉はcatatoniaでの診断的治療の意味合いで使われます)。背景としてこの”IV ASM trial”に関しては決まった定義がなく、また純粋にstudyに乏しいので、今回”consensus-based recommendation”を設けたということです。
今回の文献 Epilepsia. 2023;64:2351–2360.
Leitinger M, Gaspard N, Hirsch LJ, Beniczky S, Kaplan PW, Husari K, Trinka E. Diagnosing nonconvulsive status epilepticus: Defining electroencephalographic and clinical response to diagnostic intravenous antiseizure medication trials. Epilepsia. 2023 Sep;64(9):2351-2360. doi: 10.1111/epi.17694. Epub 2023 Jul 10. PMID: 37350392.
ポイント
①IIC(ictal-interictal continuum)でNCSEとして対応するかどうかの判断基準として実施する
*参考:ACNS2021でのIIC(ACNSのterminologyに関してはこちら)
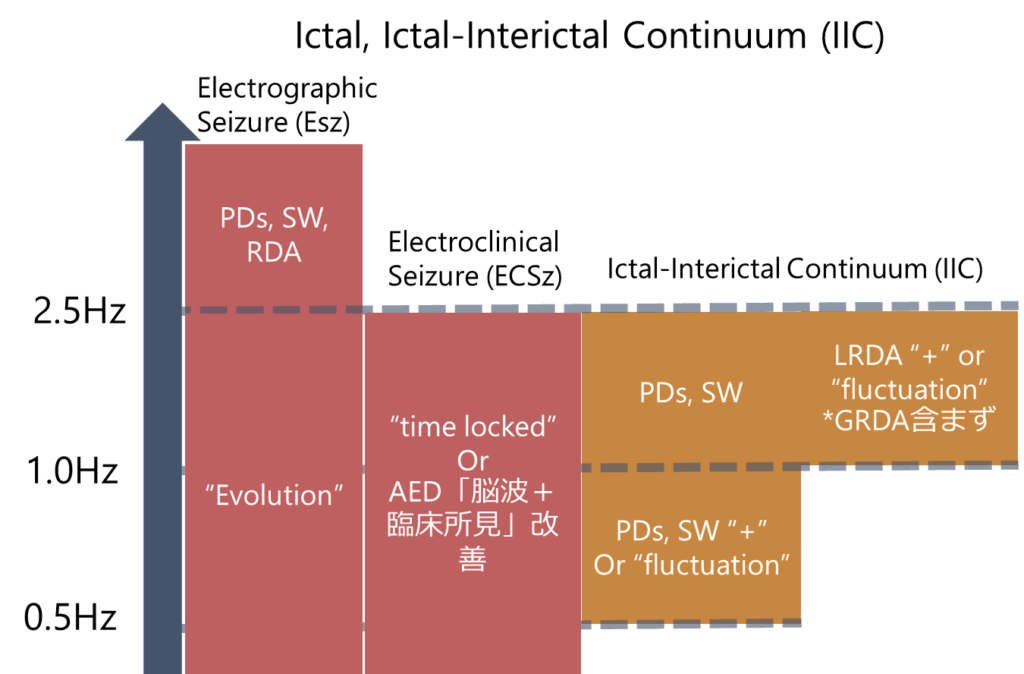
*参考:NCSEの”Saltzburg criteria”での”EEG and clinical improvement after IV AED”に該当(NCSEに関してはこちら)
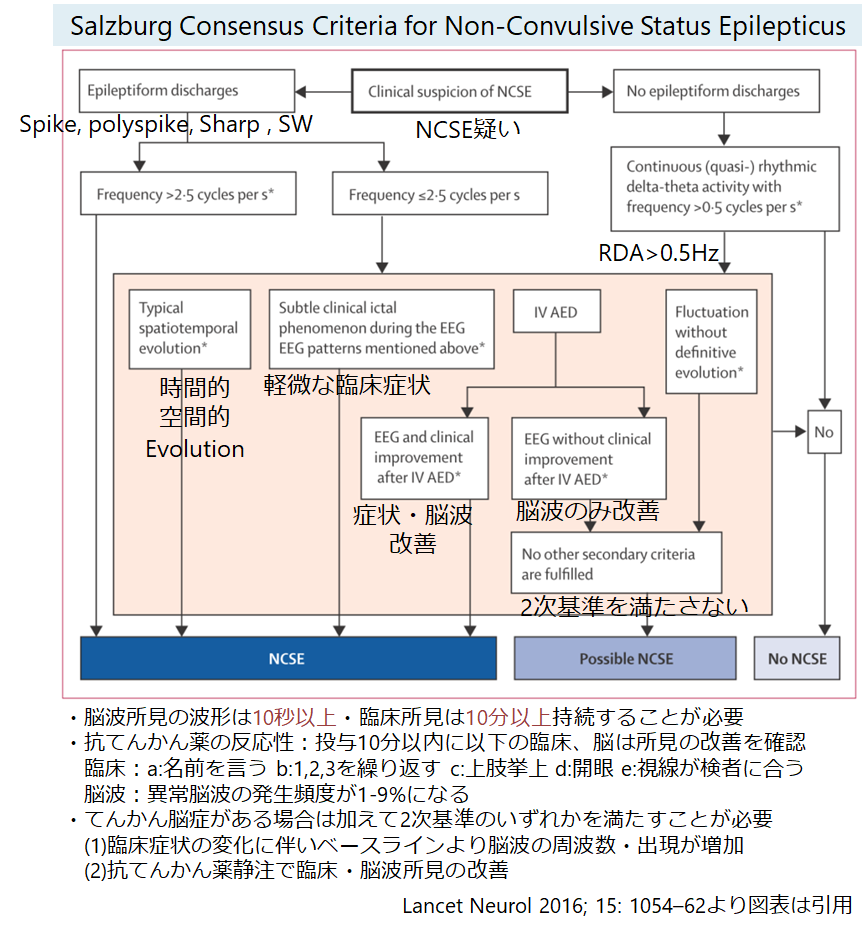
②脳波(持続脳波)監視下に評価する
*私見:よくある間違いで「NCSE疑い」としてなんとなくベンゾジアゼピンを投与して改善するかを評価しているケースを目にすることがありますが、①脳波、②臨床像の相互から判断するため脳波なしでは不可能です(絶対に診療が混乱します)
③ベンゾジアゼピン系または非ベンゾジアゼピン系薬剤を使用する(後述)
④脳波は15分モニタリングを推奨(フェニトイン、フェノバルビタールの場合は30分モニタリング)
使用する薬剤
①:ベンゾジアゼピン系
・以下の開始量から開始し、EEG上で反応が認めない場合は開始量と同じ投与量を2-3分おきに追加していく(以下記載の最大投与量まで)。
*私見:個人的にはミダゾラムで行っています。ジアゼパムは希釈できないので細かい投与量調整しづらい点と半減期が長い点からミダゾラムの方が使いやすいです。
| ミラゾラム | ロラゼパム | クロナゼパム | ジアゼパム | |
| 開始量 | 1mg | 0.5mg | 0.25mg | 4mg |
| 最大投与量 | 5mg | 2.5mg | 1.25mg | 20mg |
②:非鎮静系薬剤(非ベンゾジアゼピン系薬剤)
・意識障害の場合は、鎮静系薬剤を投与するとその薬剤自体による鎮静作用なのか判断に迷うため(また呼吸状態が不安定の場合)、鎮静系薬剤よりも非鎮静系の薬剤投与により効果判定をした方が望ましい。
・以下の中で特にどれを推奨するというエビデンスには乏しい。
・フェニトインやホスフェニトインは効果発現に時間がかかるため、推奨度は下がる。
| レベチラセタム | バルプロ酸 | ラコサミド | ホスフェニトイン | フェノバルビタール | |
| 選択順位 | 1 | 1 | 1 | 2 | 3 |
| 開始量 | 40mg/kg | 30mg/kg | 6mg/kg | 15mg/kg | 10mg/kg |
| 投与時間 | 5min | 5min | 10min | 10-15min | >15min |
| 最大投与量 (海外) | 60mg/kg | 40mg/kg | 8mg/kg | 20mg/kg | 20mg/kg |
治療効果判定
①:脳波の改善定義
・IICは無介入で一時的に自然頓挫することがあり、それをもってASM投与に反応ありと間違って判断しないためにどうするべきか?
→前の最も長い自然頓挫持続時間の3倍以上の時間IIC-freeになること(かつ最低1分以上)
②:臨床的改善 以下 1 or 2を満たす
1: NCSE response scaleが1 step以上改善
*NCSE response scaleは検証されている訳ではない点に注意であくまでoperationalなものである
2: 発作時神経症状のtime-lockedな改善
*参考:NCSE response scale (NRS)
| Level 10 | Normal |
| Level 9 | 会話〇 見当識〇 行動× |
| Level 8 | 会話〇 見当識× |
| Level 7 | 会話△ 単語 |
| Level 6 | 指示理解〇 |
| Level 5 | 指示理解× 注視〇 |
| Level 4 | 自発開眼〇 指示理解× 注視× |
| Level 3 | 刺激開眼〇 指示理解× |
| Level 2 | 疼痛刺激に反応あり |
| Level 1 | 疼痛刺激に反応なし |
個人的見解
・まず基本中の基本として、脳波所見+臨床所見の双方の改善が必要であり、脳波をつけずに判断することは極めて困難です。脳波管理下で判断することが重要であることを強調したいです。
・臨床症状として失語や共同偏視などはASMに対する治療反応性が分かりやすいですが、覚醒障害を臨床症状として対応する場合は治療反応性の判断に悩む場合が多いと思います(すっきり臨床的に分かりやすい改善というものを得づらいことがあります)。
・またそもそも一次的な背景の脳損傷が強い場合、二次的なSeizureの要素を取り除いたとしても意識状態が改善しない可能性があります。「意識障害=1次的な脳損傷+2次的な影響」により成立するとすればSeizureは2次的な影響であり、それを取り除いたとしても前者の1次的な脳損傷が強ければ仕方がないということです。
・例えばくも膜下出血にNCSE合併を疑った場合、「意識障害の内訳=くも膜下出血80%+Seizure20%」かもしれず、この場合はIV ASM trialをしても意識状態が改善しない(20%取り除いただけで80%は器質的原因として残っているので)可能性があります。つまり急性症候性発作に対するIV ASM trialはこの点に充分注意すべき(=例えIV ASM trialで意識状態の改善を認めないとして、背景の器質的脳損傷による意識障害の要素が大多数であり、Seizureの要素が少ないだけであることを反映している可能性)と思います。


