日々こつこと臨床を続けていると苦手分野が洗い出されありがたい限りです。下垂体卒中は1950年にBroughamらが5例報告で最初に”pituitary apoplexy”と名付けました。”apoplexy”はよく昔の先生が「アポった」と表現されることがありますが、元々はギリシャ語で日本語では「卒中」を意味します。下垂体卒中は神経内科医にとって意外とアキレス腱ではないでしょうか?(私が苦手なだけ・・・?)以下途中で出現する英語たちは”UK guidelines for the management of pituitary apoplexy” Pituitary Apoplexy Guidelines Development Group: May 2010 Clinical Endocrinology (2011) 74, 9–20のガイドラインからの引用です。
病態
・基本的には背景に下垂体腺腫を有し(特にmacroadenomaの非機能性腺腫またはプロラクチノーマ)、そこに出血や梗塞を合併する病態です(下垂体腺腫全体の0.6~10%に合併と報告されています)。なぜ下垂体出血や下垂体梗塞と分けずに下垂体卒中とまとめているかというと両者が混在することが多いからです。剖検例で無症候性に下垂体卒中を呈していることも多くあるようです。*下垂体腺腫を有さない場合もあるためちゅい
・下垂体腺腫未指摘に下垂体卒中が初発することが多い点(~80%)に注意が必要です。
・病態は解明されていませんが、下垂体腺腫の腫瘍増大とそれに対して血流の需要供給バランスが崩れ虚血・壊死、腫瘍増大による栄養血管の閉塞、異常血管増生され破綻して出血を起こすことが病態として考えられています。
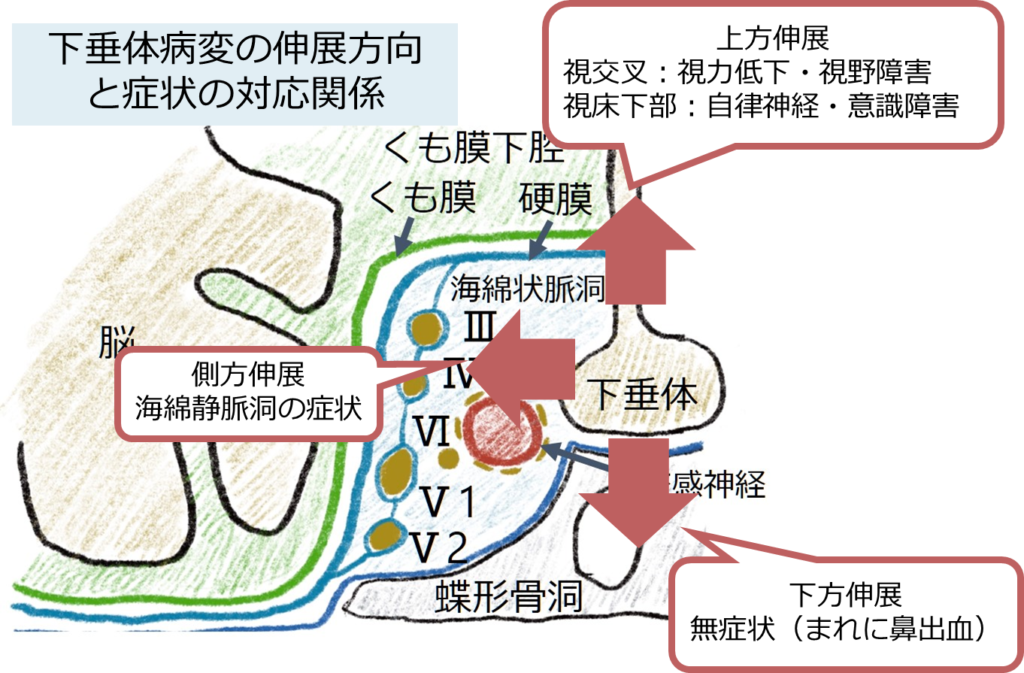
・臨床像は基本的に「虚血→浮腫または出血によるmass effectにより周囲の神経組織を圧迫」により生じます(以下)。
・トルコ鞍硬膜伸展:頭痛
・正常下垂体圧迫:内分泌障害
・上方伸展圧迫:視神経(視力低下・視野障害)や視床下部(意識障害など)
・側方伸展圧迫:海綿静脈洞(Ⅲ, Ⅳ, Ⅵ)→眼球運動障害
・くも膜下腔へ出血:髄膜炎症状(発熱・羞明・嘔吐・項部硬直・意識障害)
誘因・背景
・誘因:10~40%に認めるとされている
・例:高血圧、血圧変動、外科手術(特に心臓手術 )、下垂体機能負荷試験(2時間以内 83%, 88時間以内 全例・TRH/GnRH刺激で多い→機序は解明されていないが, GnRHによる腫瘍細胞の代謝増大, TRHによるノルアドレナリン分泌での血管収縮など)、血管造影検査、抗凝固薬、(ドパミン受容体作動薬?)、(糖尿病?)、妊娠、頭部外傷
*「術後患者の新規頭痛や視力・視野・眼球運動障害」は下垂体卒中を考慮するべき
・背景:非機能性下垂体腺腫が全体の中では最も最も多い
・年齢:50-60歳代・男性が女性よりも多い傾向(どの年齢でも生じる)
臨床像
・頭痛(80%~):最も多く、初発症状になることが多い。突然発症で”thunder clap headache”を呈することが有名であるが(最も重要な鑑別はSAH)、日単位で発症する急性経過もある。硬膜の牽引または血液や壊死組織がくも膜下腔へ漏出することによる(髄膜刺激徴候を認めることも多い)。部位は眼窩後部が多いが、前頭部や全体に認める場合もある。嘔気、嘔吐を随伴することが多い。
*髄膜刺激徴候:羞明 40%, 嘔気・嘔吐 57%, 発熱 16%, 髄液の細胞数上昇を認める場合もあり、細菌性髄膜炎と間違える場合があるため注意(後述)
・視野障害(両耳側半盲・50%~)・眼球運動障害(動眼神経麻痺>外転神経麻痺・外側の海綿静脈洞部への病変進展が原因)
*内頚動脈を障害する場合は脳梗塞を合併しうる
内分泌合併症
・副腎不全(内分泌異常として最多・50-80%):低血圧+低Na血症(~40%: SIADHも原因)と、”adrenal crisis”に陥るリスクがあるため(生命予後に最も重要)注意が必要。副腎不全の診断を確定せずとも全患者にステロイド投与をして良いと記載されています(Endocrine Rreviews 2015;36:622-645.)。
・甲状腺機能低下症(50%)
・性腺機能低下症(75%)
*尿崩症はめったに呈することはない(~5%)
鑑別診断
・2大鑑別診断:SAH+細菌性髄膜炎
・下垂体卒中は基本的に”underdiagnosis”な疾患で鑑別診断の入り口を明確に設定しておくべきです。これは私案ですが以下の3パターンが挙げられるかと思います。
パターン1:突然発症の頭痛(SAHを鑑別に挙げた場合)→特にCT negativeの場合は注意(必ずトルコ鞍をチェックする)
パターン2:頭痛+眼の神経症状(視野障害・眼球運動障害など) *実際には眼の神経症状がない場合も多いため、これを認めないからといって除外は出来ない
パターン3:細菌性髄膜炎かと思ったけいれど髄液培養検査が陰性
髄膜炎と似た臨床像を呈した症例報告 “sterile meningitis”
上述の通り壊死組織や出血成分がくも膜下腔へ漏出することで”chemical meningitis”を呈することがあり(最初の報告はActa Neurol Scand 1986; 74 (4): 304–07. 下垂体卒中のうち7/255例が髄膜炎症状で発症・髄液細胞数35-5119/μL・培養検査いずれも陰性)、臨床上知識として十分持っておく必要があると思います。以下を眺めていただくとわかりますが、正直初診時は細菌性髄膜炎と臨床像はほぼ同じで髄液所見も多型核球が主体であり、細菌性髄膜炎は培養陰性まで否定できません。個人的にはこれらの症例報告とそっくりの症例の経験がありとても興味があるところです。
Lancet 2004; 363: 1868
61歳男性 2日間経過の発熱、嘔吐、その後の突然発症頭痛で受診 高熱と髄膜刺激徴候あり 髄液検査:細胞数13/μL(poly 73%), 赤血球 2030/μL, 蛋白90mg/dL, 糖3.9mmol/L 当初細菌性髄膜炎として治療も途中経過で左眼瞼下垂と左外転神経麻痺出現 髄液検査再検:細胞数156/μL(poly 44%), 赤血球 1700/μL, 蛋白120mg/dL, 糖 3mmol/L 結核性髄膜炎を疑い抗結核薬開始 その後解熱してきたが低Na血症出現 その後半下垂体機能低下を認め、MRI検査で下垂体卒中と診断 手術はせず保存的管理
JNNP 1990; 53: 440.
症例1:50歳男性 5日間経過の頭痛、嘔吐、その後複視出現、右眼間欠的な眼瞼下垂 体温37.5度、頸部前屈制限はるも項部硬直なし、左不全動眼神経麻痺、視野障害はなくその他の外眼筋問題なし 髄液検査:細胞数 52/μL, 蛋白 77mg/dL, 糖正常範囲内、培養陰性 当初髄膜脳炎の診断でアシクロビルなど治療開始 3日後体温39度まで上昇、状態悪化、両側眼瞼下垂、内転上転障害 画像検査で下垂体腺腫指摘あり 手術、下垂体卒中の診断
症例2:45歳男性 両側手根管症候群を呈し、その後先端巨大症の症状出現 下垂体腺腫指摘あり手術を待機的に控えている段階で突然発症の前頭部痛、嘔吐が出現 3日後に意識障害と視野障害出現 項部硬直と体温40度あり髄液検査ではキサントーマ、細胞数上昇、蛋白上昇(具体的な記載なし) 翌日両側外転神経麻痺出現、意識状態悪化 専門施設へ髄液再検:細胞数900/μL(poly 79%), 蛋白120mg/dL, 糖は正常範囲内, 培養陰性
Headache 2004; 44:75–78.
症例1:32歳女性(既往なし) 出産4日後に急性発症の頭痛、発熱、羞明、構音障害と複視で受診 頭部CT検査は当初正常と判断、体温39.4度、髄液検査:細胞数500mg/dL(poly 93%), RBC 22/μL, 蛋白 85mg/dL, 糖2.5 mmol/L, 細菌性髄膜炎が考慮され抗菌薬投与開始、改善に乏しくその後のCTで下垂体卒中判明
症例2:51歳女性(既報なし) 2日間経過の頭痛、複視、嘔吐で受診. 体温39.1度、身体所見右の眼球運動障害、構音障害を認め当初クモ膜下出血考慮され頭部CT検査実施当初正常と判断, 髄液検査:細胞数70/μL(poly 95%), RBC 25/μL, 蛋白 80mg/dL, 糖 20mmol/L, 細菌性髄膜炎が考慮され抗菌薬投与開始も改善に乏しく頭部MRI検査実施し下垂体卒中の診断
症例3:46歳女性 突然発症の左頭痛、嘔吐、構音障害で受診体温38.7度、髄膜刺激徴候なし、頭部CT検査正常と当初判断、髄液検査:細胞数110/μL(poly90%), RBC 15/μL, 蛋白90mg/dL, 糖2.2mmol/L、細菌性髄膜炎が考慮され抗菌薬投与も改善に乏しく、右の動眼神経麻痺と外転神経麻痺が出現、頭部CT検査再検し下垂体卒中の診断
J Endocrinol Invest 2003;26: 754–57.
53歳男性 突然発症の頭痛、嘔吐、数時間後の発熱で受診 体温38度、軽度意識障害あり、髄膜刺激徴候あり、SAH懸念して頭部CT撮影も異常所見なし 髄液検査:細胞数140個/μL、糖68mg/dL, 蛋白89mg/dL、赤血球は指摘なし, 培養陰性. 当初は細菌性髄膜炎に準じて治療開始、改善なく頭部MRI検査実施し2cm大の下垂体腺腫指摘あり、視交叉と左海綿静脈洞圧迫所見あり下垂体卒中診断 ハイドロコルチゾン投与、レボチロキシン投与、15日後に手術
CMAJ 2012. DOI:10.1503/cmaj.120174
67歳男性 頭痛、嘔吐、光線過敏、視野部分欠損で受診 体温38.4度、髄液検査細胞数908/μL(poly 90%), 赤血球 124/μL, 蛋白 119mg/dL 細菌性髄膜炎が考慮され抗菌薬投与、その後髄液培養陰性. 9日後の頭部MRI検査で下垂体卒中指摘、手術により確定診断
検査
画像検査
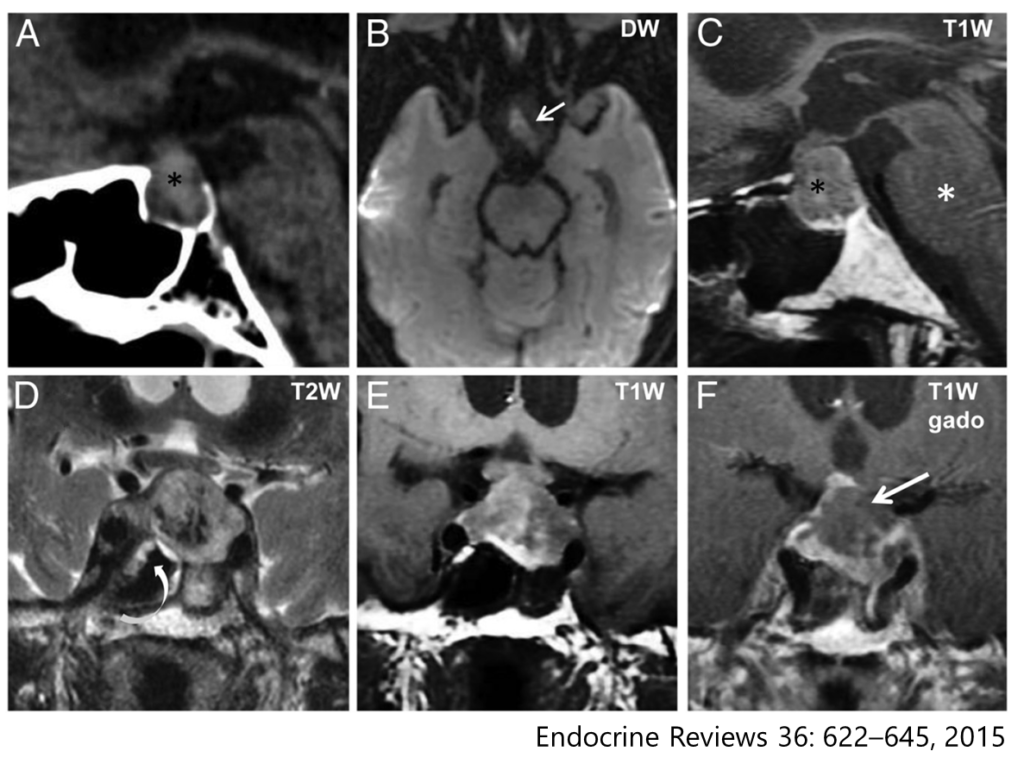
・頭部CT検査:腫瘤検出 80%, 出血成分 20-30%、造影効果 不均一な造影効果とときおりリング状造影効果
→頭部CTではSAHの除外・”thunderclap headache”では必ず頭部CT検査でトルコ鞍部を確認する習慣を身に付ける!
・頭部MRI検査(診断):出血の描出にはT2*WI(腫瘍内 rim, mass, spot, diffuse), 亜急性期の血腫検出にはT1WIが有用です. 梗塞はもちろんDWI, ADC mapが重要ですが、下垂体は小さく空間分解能がDWIは低いのが難点です. 基本的に下垂体造影MRIまで行いますが腫瘍内でheterogeneousに出血したり梗塞を起こしたりするため所見は様々で解釈に難しい場合もあります. 造影では内部は内部不均一(heterogeneous)な造影領域と非造影領域の混在を認め、周囲は“rim enhancement”を認めることがあり、周囲の硬膜肥厚・造影効果50%を認める場合もあります.

内分泌検査
・事前に調べる項目:cortisol, PRL, FT4, TSH, IGF-1, GH, LH, FSH, testosteron, estradiol
・下垂体卒中の場合、負荷試験はそもそも下垂体卒中の誘因となりうるため実施しない
“All patients with suspected pituitary apoplexy should have urgent blood samples drawn to check electrolytes, renal function, liver function, clotting screen, full blood count, and random cortisol, PRL,
FT4, TSH, insulin-like growth factor 1 (IGF1), growth hormone (GH, luteinizing hormone (LH), follicle-stimulating hormone (FSH) and testosterone in men, oestradiol in women. (IV, C)”
眼科検査
・視野検査(Goldmann)は必ず事前に評価しておくべきです(その後の神経所見フォローアップの意味合いにおいてbaselineの評価としても・軽微な両耳側半盲は病歴や対座法の視野検査では検出できない場合もある)
治療
0:最も生命予後で注意するべき点は何か?:副腎不全クリーゼ(adrenal crisis)+神経学的合併症
1:手術(transsphenoidal approach)または保存的療法(治療方法に関して確定的なものはなし、前向き研究もなし)
・基本的に「重度の視野障害や視力低下・眼球運動障害」または「意識障害」は即手術適応であるが、具体的にどの程度の神経眼科的障害がある場合に適応となるかに関しては明確な基準はない
・保存的療法と手術の比較をしている後ろ向き研究は結局selection biasが強すぎてそれらの結果からどちらが良いということは困難である
・現実的には脳神経外科の先生方と相談しながら決定する
“Patients with pituitary apoplexy should first be stabilized medically with steroid replacement if needed;”
“The decision to manage conservatively or with surgical intervention should be made carefully by a multidisciplinary team, including experts in neurosurgery, endocrinology and ophthalmology;”
“Patients with pituitary apoplexy who are without any neuro-ophthalmic signs or mild and stable signs can be considered for conservative management with careful monitoring. (III, B)”
2:ステロイド治療
・ハイドロコルチゾン100-200mg初期静注投与→50mg 6時間ごと静注(必ず経口ではなく静注投与)
“The immediate medical management of patients with pituitary apoplexy should include careful assessment of fluid and electrolyte balance, replacement of corticosteroids and supportive measures to ensure haemodynamic stability; (III, B)”
“Patients with pituitary apoplexy who are haemodynamically unstable should be commenced on empirical steroid therapy. In adults hydrocortisone 100–200 mg as an intravenous bolus is appropriate,
followed either by 2–4 mg per hour by continuous intravenous infusion or by 50–100 mg six hourly by intramuscular injection, after drawing blood samples for random cortisol, FT4, TSH, PRL, IGF1, GH, LH, FSH, testosterone in men, oestradiol in women, electrolytes, renal function, liver function, full blood count and clotting screen; (IV, C)”
“Indications for empirical steroid therapy in patients with pituitary apoplexy are haemodynamic instability, altered consciousness level, reduced visual acuity and severe visual field defects; (IV, C)”
参考文献
・Endocrine Rreviews 2015;36:622-645. 素晴らしいreviewでまず読むならこれ
・”UK guidelines for the management of pituitary apoplexy” Pituitary Apoplexy Guidelines Development Group: May 2010 Clinical Endocrinology (2011) 74, 9–20 唯一のガイドライン
・Current Neurology and Neuroscience Reports (2021) 21: 21 内分泌緊急症と神経合併症に関してのまとめで面白いです
・Arch Endocrinol Metab. 2015;59(3):259-64 まとめ


