私は今まで一度も本症候群に出会ったことがなかったのですが、ついに真剣に鑑別診断として考える必要がある状況になりました。全く勉強したことがない分野で(どちらかというとpainやリハビリ領域での文献が多いようです)、勉強した内容をまとめます。どうしても雲をつかむような話も多くなってしまうかもしれませんが、ご容赦ください。
病態・臨床像
もともとは反射性交感神経性ジストロフィー(RSD: reflex sympathetic dystrophy)、カウザルギー(causalgia)、肩手症候群など様々な名称で表現されていましたが、1994年世界疼痛学会で「複合性局所疼痛症候群(CRPS: complex regional pain syndrome)」と名称が統一されました。
分類・CRPS Ⅰ型:神経損傷なし ・CRPS Ⅱ型:神経損傷あり
通常は外傷や手術などの先行する誘因があり(これらの誘因を認めない場合もあります 537例中7%(39例)が誘因がなかったと報告:European Journal of Pain 14 (2010) 510–513)、その後に単一の末梢神経支配やデルマトームに沿わない上肢>下肢(同側もしくは対側の四肢へ広がる)の激しい疼痛やallodynia、局所の浮腫や発赤、温度の変化などを認めることが特徴です。運動や動かすことで疼痛は増悪し、症状の出現部位から近位へ広がっていきます。そして、対側の肢もしくは同側の肢へ広がる経過をたどります。
病態はまだ解明されていませんが、1: 異常な炎症(aberrant inflammatory mechanisms), 2: 血管運動障害(vasomotor dysfunction), 3: 不適切な神経の可塑性(maladaptive neuroplasticity)の3点が重要で、単一の機序ではなく、中枢と末梢いずれも関与した複合的な病態であるようです。
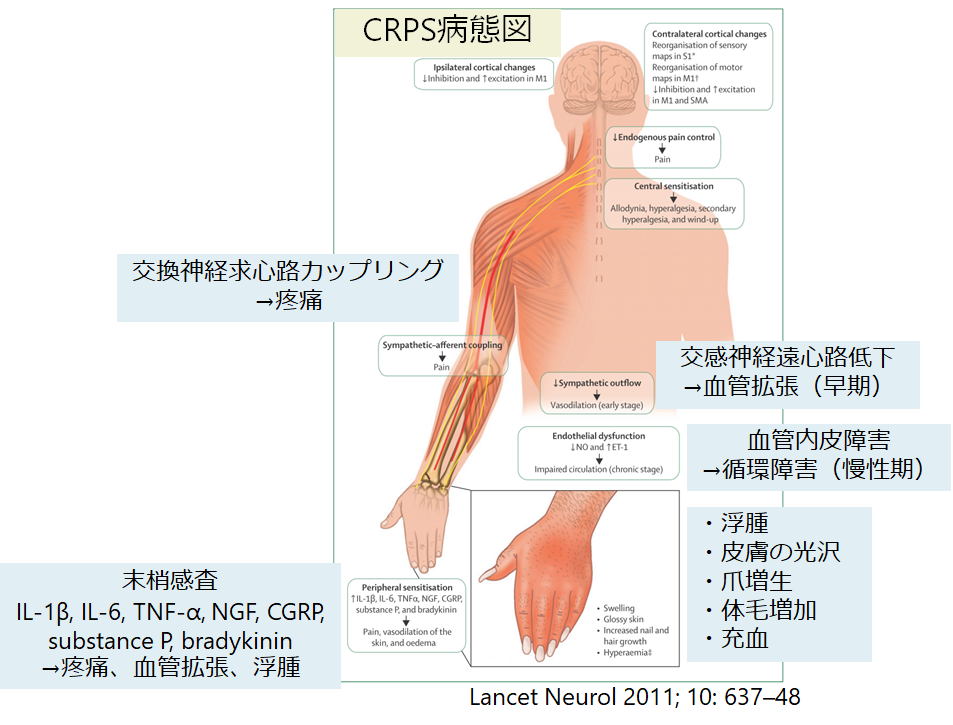
ただの外傷後の疼痛と違う点は炎症性変化と自律神経変化を局所に伴う点で、おそらくこの点が本症候群の独立性において最も重要と思います。
肩手症候群に関しての文献(総合リハ・40 巻 4 号・347~350・2012 年)に臨床像に関しての記載があり、古典的には臨床像は3段階に分けられるようです。
第1段階:肩関節と手に突然の激痛、浮腫が出現し、灼熱感と疼痛過敏、知覚過敏(allodynia)、皮膚の発赤、皮膚温の変化、などを生じる。
第2段階:手指の腫脹と自発痛は減少し、肩、手関節の可動域制限や皮膚、手内筋の萎縮が進行する。爪の変化、体毛の異常、筋萎縮、骨萎縮が進行する。この時期は3-6か月続き、適切な治療が行われないと第3段階へ移行する。
第3段階:拘縮や萎縮の進行。
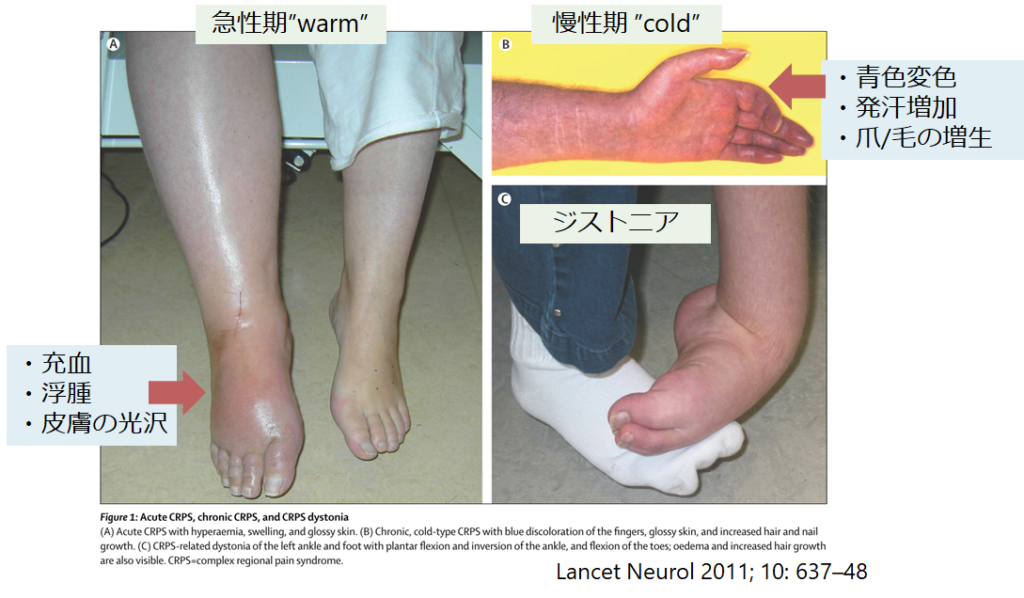
このように時期により臨床像が変化することはよく報告されており、急性期は浮腫、発赤、熱感を伴う炎症の関与を示唆する”warm”を呈し、慢性期は冷たく、蒼白になり発汗が多く交感神経の活性を示唆する”cold”を呈するとされています。
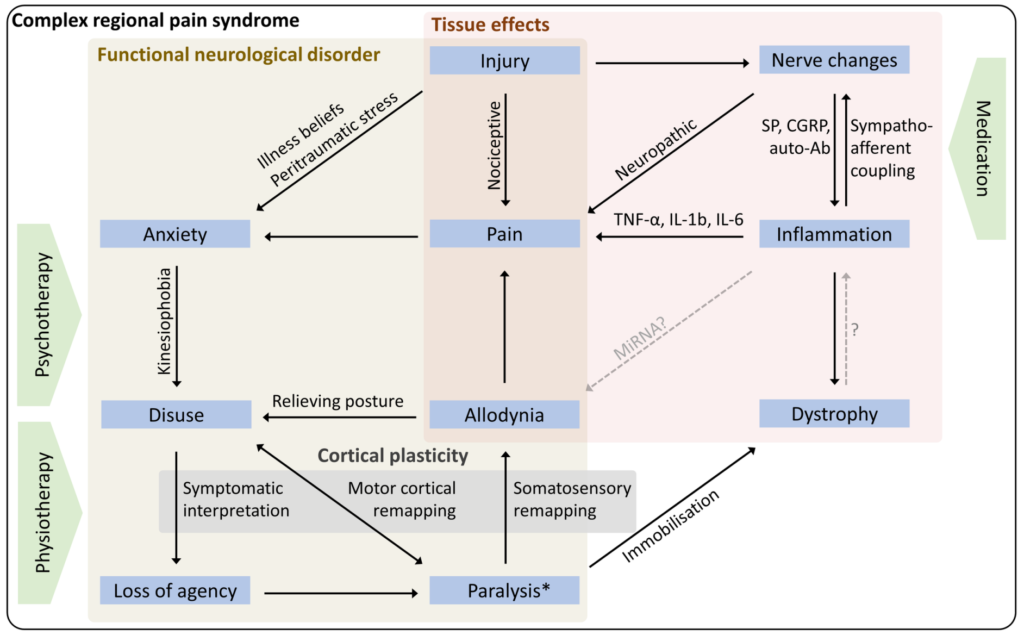
またよく性格変化なども伴うことがあるようですが、これはCRPSの結果であり、原因ではないと記載されています。この点はかなり医療者にとってはnervousな問題で、つまりどこまでがorganicな問題で、どこからがnon-organicな問題か?の区別が難しくなってくると思います。
■疫学
・性別:女性の方が男性よりも3-4倍多いと報告されています。
・年齢:50-70歳ごろに最も多いとされています。
診断
さて問題となるのが診断ですが、今のところ診断に有用なバイオマーカーは存在しません。このため現状は臨床診断にならざるを得ません。普段この症候群をそこまで診療しない医療者にとっては”underdiagnosis”になりそうですし、少し意識すると簡単に”overdiagnosis”になりそうで注意が必要と個人的には思います。各文献で最も引用されているのが以下の”Budapest Criteria”で運動障害も含んでいる点がポイントです。
■診断基準 “Budapest Criteria” Pain Med 2007;8:326–31.
1.原因から程度の合わない持続性疼痛
2.以下の4項目のうち3項目以上で1つ以上の症状を有する
● 知覚障害:知覚過敏・allodynia
● 血管運動障害:温度の非対称・皮膚色調変化/非対称
● 浮腫/発汗:浮腫・発汗変化・発汗の非対称
● 運動障害・萎縮性変化:関節可動域減少・運動障害(筋力低下・振戦・ジストニア)・髪/爪/皮膚の萎縮性変化
3.以下の徴候のうち,2項目以上を少なくとも病期中に1度有する
● 知覚障害:痛覚過敏(ピンプリック)・allodynia(触覚や圧迫,関節運動で惹起)の証拠
● 血管運動障害:温度の非対称・皮膚色調変化/非対称の証拠
● 浮腫/発汗:浮腫・発汗変化・発汗の非対称の証拠
● 運動障害・萎縮性変化:関節可動域減少・運動障害(筋力低下・振戦・ジストニア)・髪/爪/皮膚の萎縮性変化の証拠
4.これらの症状や徴候を説明できる他の疾病のないこと
自律神経の評価としては皮膚に関してはQ-SARTやサーモグラフィーなどが有用かもしれません(自律神経評価に関してはこちらのまとめもご参照ください)。
■鑑別診断 まとまった報告がなかなかないため、調べた範囲でまとめます
・肢端紅痛症:骨髄増殖性疾患に随伴する2次性が多い
・Raynaud現象
・血栓症(動脈・静脈いずれも)
・コンパートメント症候群
治療
さらにややこしさを増すのが治療に関してでスタンダードの治療法というものは確立していません。ただ、薬剤治療単独では不十分で薬剤、ブロック治療(星状神経節ブロック)、脊髄刺激療法(ニューロモデュレーション)、リハビリテーション、認知行動療法など総合的なアプローチが重要であるという報告が全体には多いです。末梢だけでなく中枢感査の問題もあるため末梢神経のみへのアプローチで疼痛は解消しきらないとされています。
いかにいくつかの治療法に関しての有用性に関してまとめたものを掲載します(BMJ 2015;350:h2730)。
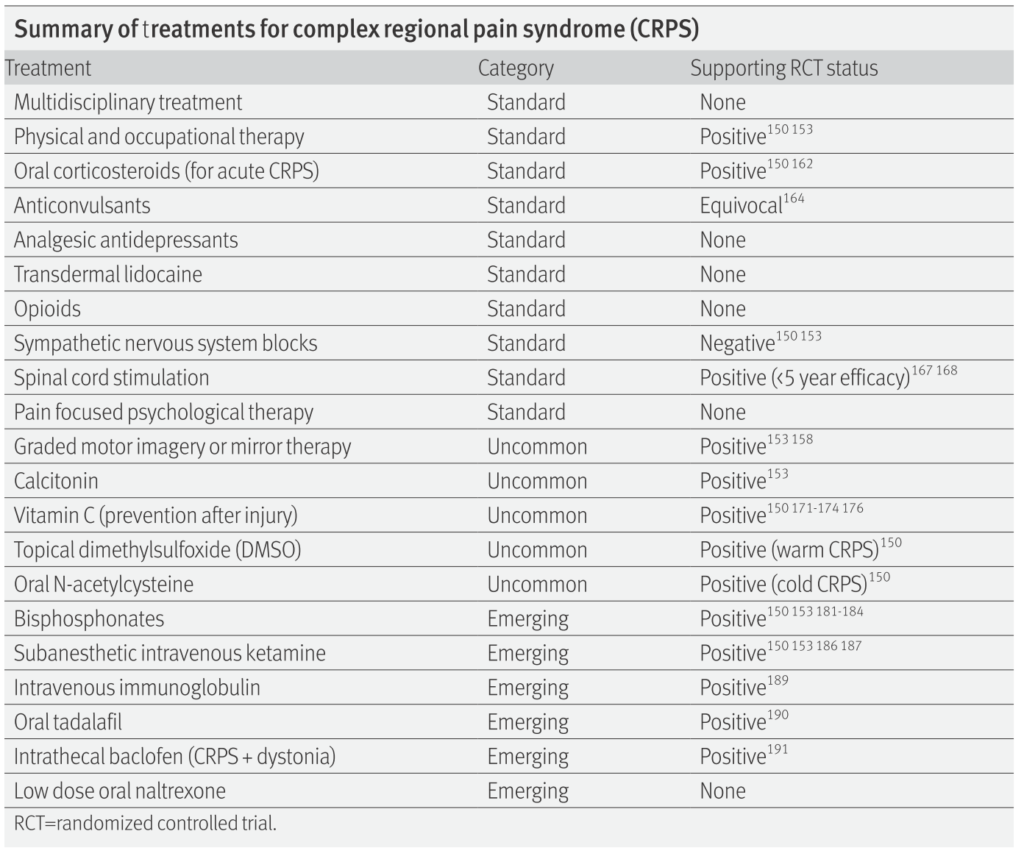
ステロイドに関して、急性期のCRPSで炎症が関与しているものに対してPSL30-40mg/日を2週間程度使用し、taperingすることが有用という報告があります(Pain Phys 2014;17:179-85. QJM 2006;99:89-95.)。
抗てんかん薬や鎮痛薬も神経障害性疼痛に準じた使用方法の報告があります。
ビスフォスフォネートに関しても報告があります。
以上CRPSに関してまとめました。疾患概念の輪郭がまだ不透明であるがゆえに既報もどこまでをCRPSとして含めているのか?という疑問がなかなかぬぐえませんが、実際にきちんと臨床的な診断基準もあり、実際に苦しんでいらっしゃる患者さんもいらっしゃるため今後治験がより重要になってくると思います。ペイン領域やリハビリテーション領域の先生方の方がお詳しい領域とも思いポイントなどもしございましたらご教授いただけますと幸いです。
参考文献
・Lancet Neurol 2011; 10: 637–48
・J Neurol Neurosurg Psychiatry 2019;90:608–614
・BMJ 2015;350:h2730
・Jpn J Rehabil Med 2016;53:610-614 木村浩彰先生が書かれたまとめでとても分かりやすくまとまっており、日本語で読めるのでとてもありがたいです。