腹水穿刺の手順
0:物品準備
・本穿刺針(穿刺診断目的の場合:22G、ドレナージ目的の場合:18Gより太いもの:施設ごとに様々ハッピーキャスなど)
・三方活栓
・輸液ライン(空の状態の)、延長チューブ、排液容器
・23G針、局所麻酔(キシロカイン1%など)、シリンジ(検体採取用の50mlを複数と、穿刺用の20ml程度のもの、局所麻酔用の10ml)
・ガーゼ、ドレッシング
・清潔手袋
・穴開きドレープ、ドレープ
・エコー
*血液凝固に関してどこからが安全か?に関してのコンセンサスはない。
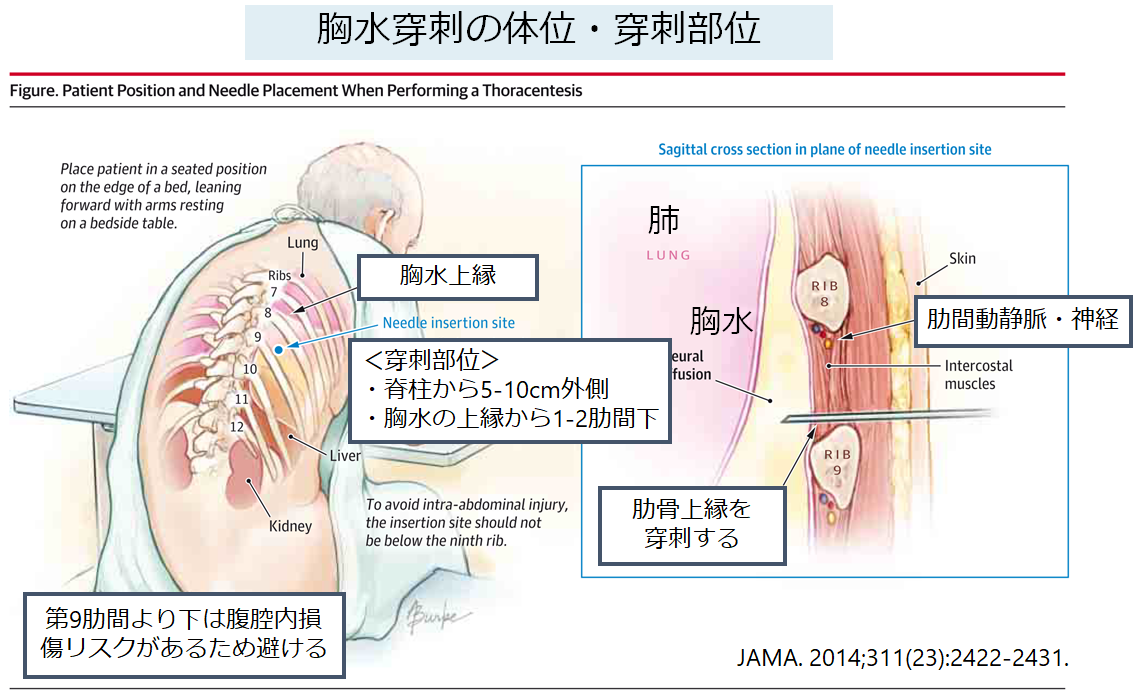
1:体位の調整・穿刺部位の決定
・体位は仰臥位もしくは頭部を軽度挙上した状態をとる。
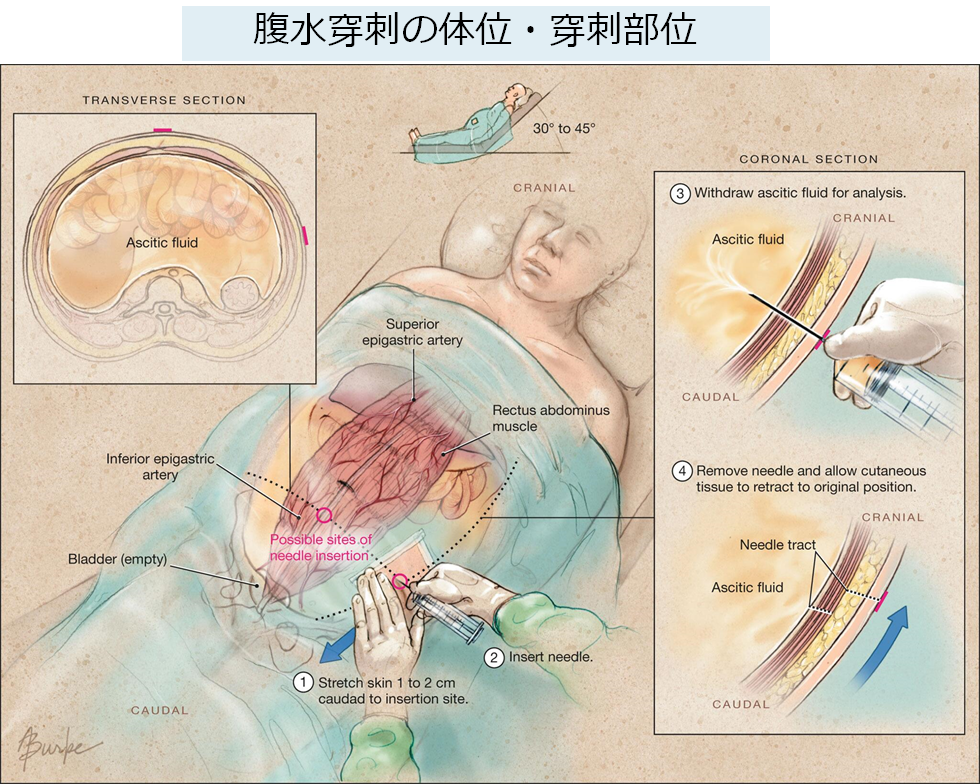
・穿刺に伴う合併症として注意が必要なのは下腹壁動脈の穿刺による出血と腹直筋の穿刺による血腫形成、腸管穿孔である。前者を避けるためには腹直筋を穿刺しないようにし(外側を刺す)、後者を避けるために必ずエコー検査で腹水貯留部位を確認する。穿刺部位に関しては色々記載がある(”Up To Date”では左上前腸骨棘の3cm内側、3cm頭側が部位として記載されている)が上記の注意点を守った上で最もエコーで十分なスペースが確保できる場所で穿刺を検討する。また術後の場合は癒着の可能性があるため、ope scarから離れた部位で穿刺を行う。穿刺予定部位をマーキングする。
2:麻酔・本穿刺・ドレナージ
・消毒し、穴開きドレープを穿刺予定部位にかけて物品を準備する。23G針で局所麻酔を行い、陰圧をかけながら針を進める。腹水が引けたらそれ以上進めず、針を引いて腹膜部分に局所麻酔を行う。皮膚を1-2cm引いて腹膜と表皮の穿刺位置がずれるようにして穿刺すると腹水穿刺後の漏出を防ぐことができる(Z-tract techniqueと表現します)。
・本穿刺:麻酔部位に本穿刺針をすすめ、内筒から腹水の逆流を認めたら針を止め、数mmだけ針全体をすすめ、内筒の位置がずれないようにして外筒を進め内筒を抜去する。外筒に三方活栓を付けて、シリンジと輸液ラインの末端を接続する。
・ドレナージ:外筒に三方活栓を接続し、検体採取用のシリンジと輸液ラインの末端をそれぞれ接続する(輸液ラインは本来点滴に刺さる部分をはさみでカットするなどして排液)。腹水を一度に大量にドレナージすると有効循環血漿量が減少し循環不全を呈する場合があるため注意が必要。5L以上の腹水をドレナージする際には腹水1L当たり6-8gのアルブミン製剤をドレナージ後に投与することが推奨されている(5L未満では必要ないとされている)。具体的なドレナージ量や速度に関しても制限は規定されたものはない。
腹水の分析
■腹水の提出項目
・一般項目:細胞数(+分画)、蛋白(+アルブミン)、糖、AMY、LDH
・グラム染色、培養 *SBPでのグラム染色は感度が低い
・ADA、抗酸菌塗抹、培養:結核疑いの場合に検討 腹水ADA>40 IU/L (感度100%、特異度97%)
・細胞診:悪性腫瘍疑いの場合に検討
■腹水の分析
・好中球数≧250/μL以上:SBP(特発性細菌性腹膜炎)を疑い、抗菌薬投与を開始する
a: 腹水蛋白 > 1 g/dL, b: 腹水糖 < 50 mg/dL, c: 腹水LDH/血清LDHの上限値 a-cのうち2つ以上を満たす場合は消化管穿孔や二次性腹膜炎を示唆する(SBPよりも)。
・SAAG(血清アルブミン濃度 – 腹水アルブミン濃度)
≧1.1 g/dL:門脈圧亢進パターン 原因:肝炎、肝細胞癌、転移性肝腫瘍、心不全、三尖弁閉鎖不全症、収縮性心膜炎、Budd-Chiari症候群、門脈血栓症
<1.1 g/dL:非門脈圧亢進パターン 原因:癌性腹膜炎、結核性腹膜炎、膵炎、胆道穿孔、ネフローゼ症候群、全身性エリテマトーデス
参考文献
・Hospitalist 「ホスピタリストに必要な手技」