0:脊髄血管の解剖
・横断面
以下に横断面を載せました。理解するべき血管は、
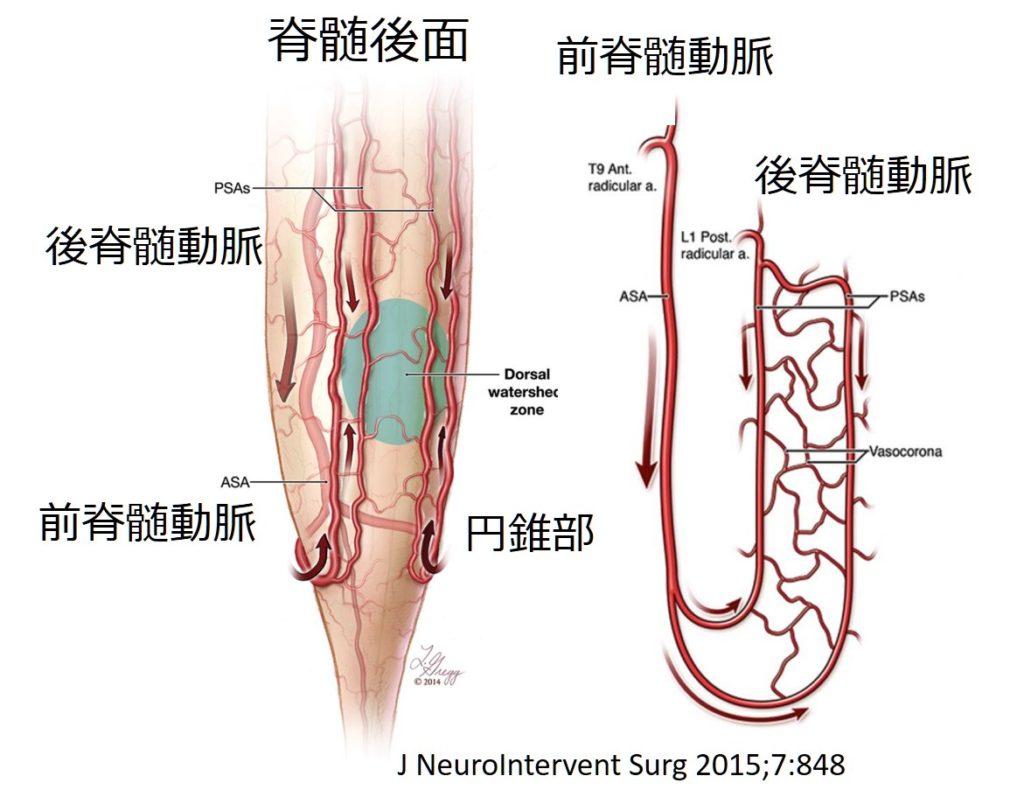
・前脊髄動脈(ASA: anterior spinal artery):脊髄の中心部~前2/3を支配し、脊髄の前面に1本存在し、吻側→尾側に流れます。
・後脊髄動脈(PSA: posterior spinal artery):脊髄の外側~後1/3を支配し、脊髄の後面に2本存在し、脊髄後面で動脈叢(Vasa corona)を形成しています。(ASAと違い2本が直線的に走行している訳ではない・このため側副血行路が豊富で虚血に強いため脊髄梗塞の頻度が少ない)、血液の流れは基本吻側→尾側で、円錐部はASAからの上行性血流があります。
・中心溝動脈(central sulcal artery):前脊髄動脈から分岐して脊髄灰白質を中心に脊髄内を支配します。
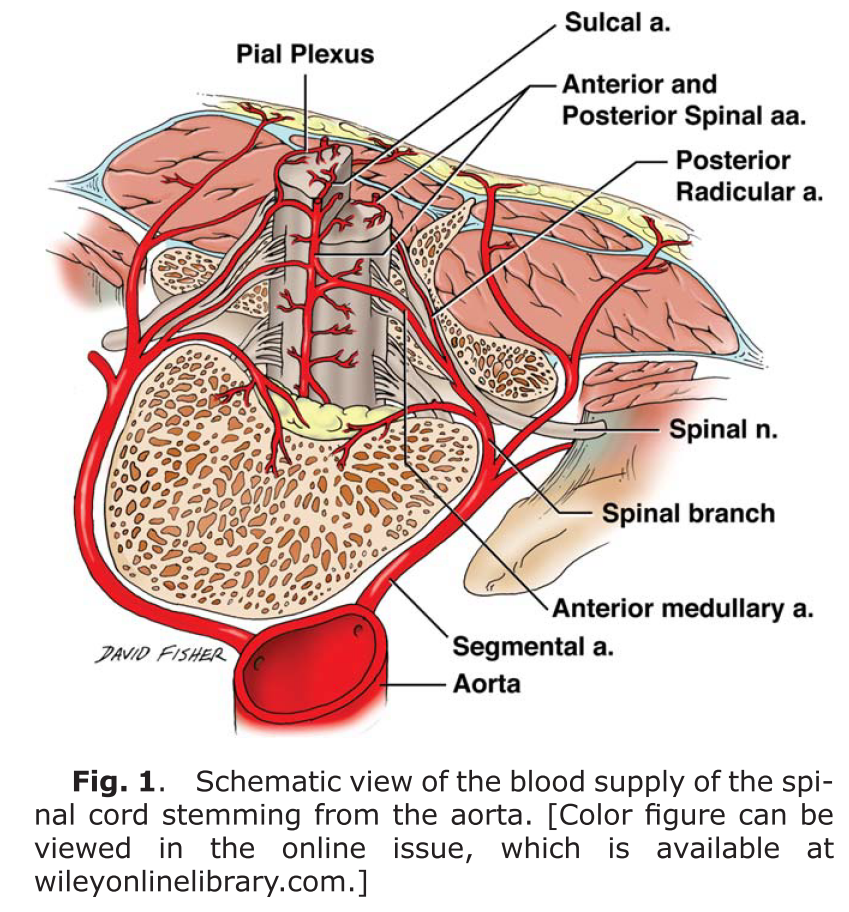
・根髄質動脈(radiculomedullary artery):分節動脈から神経根に沿い、前脊髄動脈と後脊髄動脈に結合する動脈です。前根に沿って前脊髄動脈に結合するものを前根髄質動脈(anterior radiculomedullary artery)、後根に沿って後脊髄動脈に結合するものを後根髄質動脈(posterior radiculomedullary artery)と表現します。
悩ましい点は、この動脈の名称が文献により全く違うことです(ここではとりあえず前根髄質動脈、後根髄質動脈とします。)
*神経根や硬膜に分布する血管を神経根動脈(radicular artery)といい、脊髄には関与せず根髄質動脈とは別のものです。
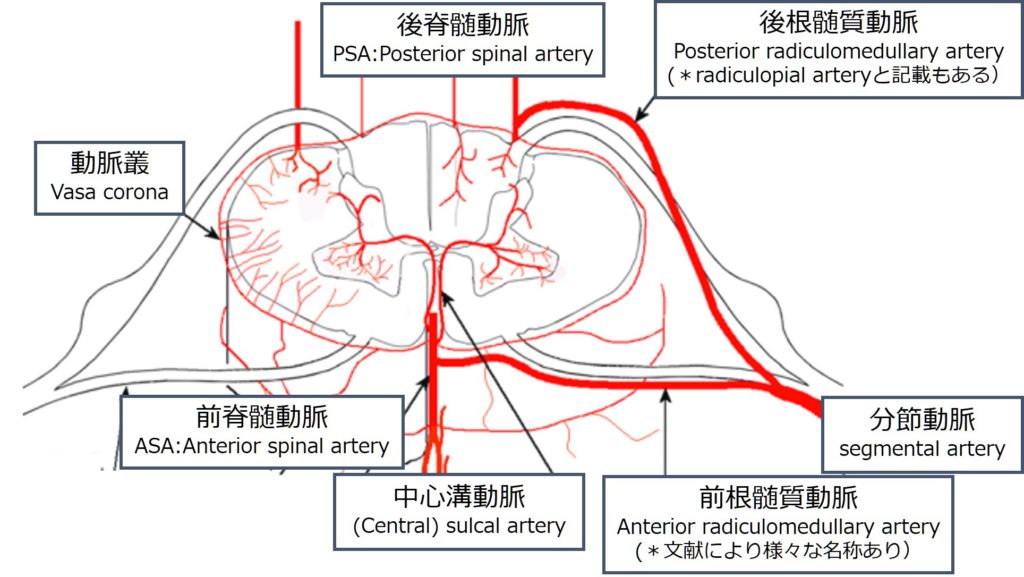
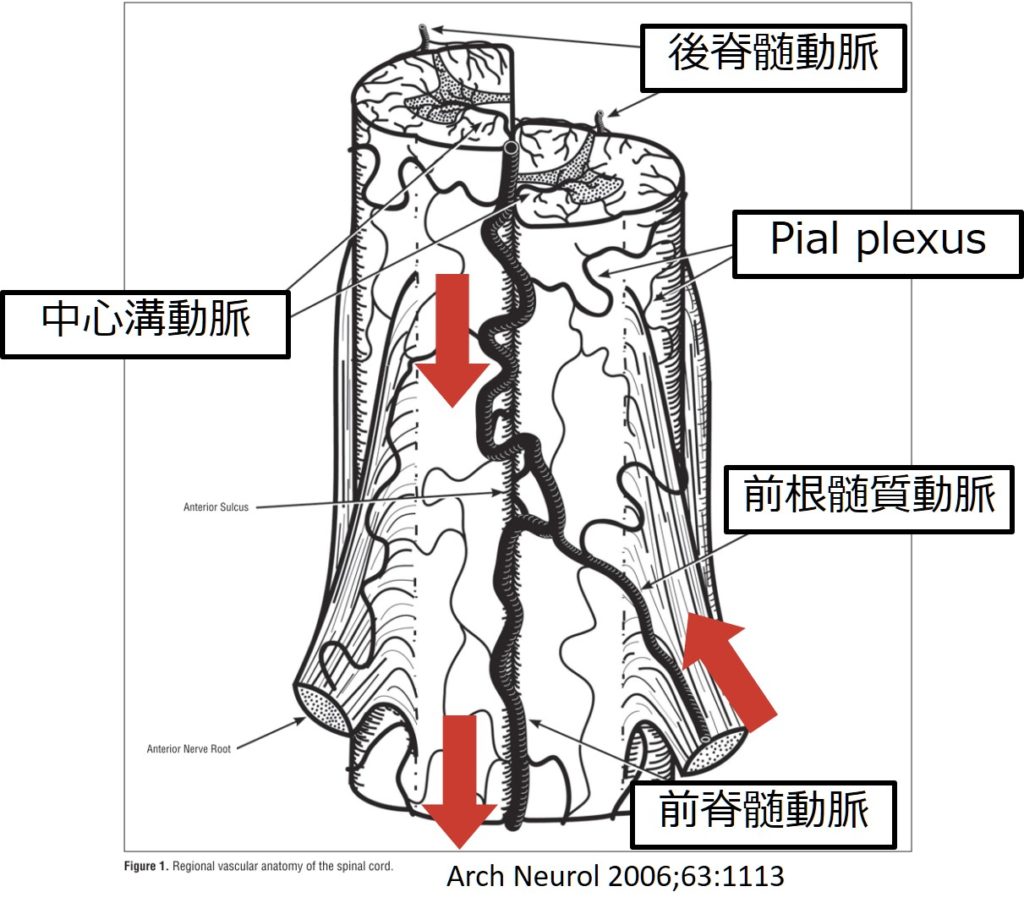
脊髄を栄養する方法は2通りあり、
1:遠心性(centrifugal system)→中心溝動脈、脊髄の中心部から遠心性に栄養する
2:求心性(centripetal system)→pial plexus, vasocorona、脊髄の外側から求心性に栄養する
の2通りがあります。
・長軸
発生学から考えると、元々全ての髄節に元々根髄質動脈はありますが(62本、31対)、これらが融合して前脊髄動脈と後脊髄動脈を形成するとその多くが退行して数本の根髄質動脈のみが残ります(このうちの一つがAdamkiewics動脈)。そのため、「1つの根髄質動脈が複数の脊髄レベルを支配する」ことになります。このため、脊髄梗塞は1つの根髄質動脈の梗塞で長軸に長い梗塞像が起こります(私は最初この点がなかなか理解できませんでした・・・)。その対応関係を示したのが下図です。
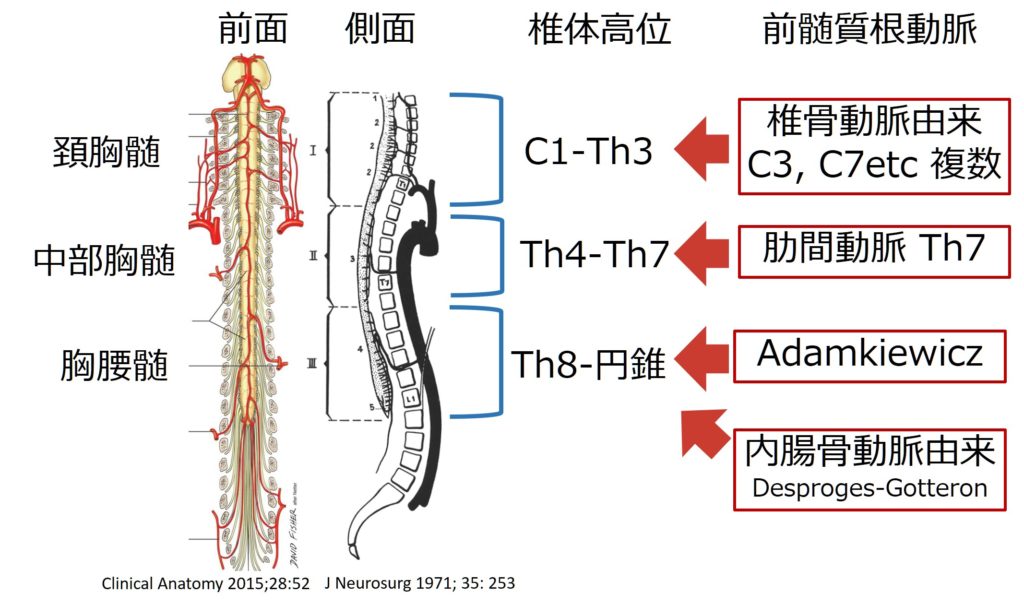
対応関係をまとめると椎体高位で、
1:C1~Th3→C3(椎骨動脈由来) + C6-7(cervical ascending artery由来)
*頸髄と胸髄が一緒の脊髄梗塞になることはない(支配血管が異なるため)→頸髄~胸髄にかけて連続性の病変を認める場合は脊髄炎など血管障害以外の原因を考慮する
2:Th3~Th7→Th7(肋間動脈由来)
3:Th8~円錐部→Adamkiewics動脈(肋間動脈由来)
*Adamkiewics動脈は胸腰髄を栄養する最も大きな根髄質動脈であり、起始部高位は、
・75%: Th9~Th12
・15%: Th5~Th8→円錐部は内腸骨動脈からのDesproges-Gotteron動脈が円錐部を栄養する
・10%: L1-L2
となっている。Adamkiewics動脈がTh5~Th8と吻側よりから起始する場合は円錐部の血流に内腸骨動脈由来の血流が関与する場合がある。
4:円錐部→内腸骨動脈由来(Desproges-Gotteron動脈)
*円錐では前脊髄動脈の支配領域が広いため画像上は広範囲に高信号を呈する
1:原因
脊髄梗塞の原因としては、
・動脈硬化
・大動脈手術
・大動脈解離
・椎骨動脈解離
・線維軟骨塞栓症 FCE(fibroacartilaginous embolism)
・血管炎
・低灌流
・凝固障害
・コカイン中毒
・潜水病
などが挙げられます。 明らかな原因が指摘できない場合も多くあります。
2:症状と解剖の対応関係
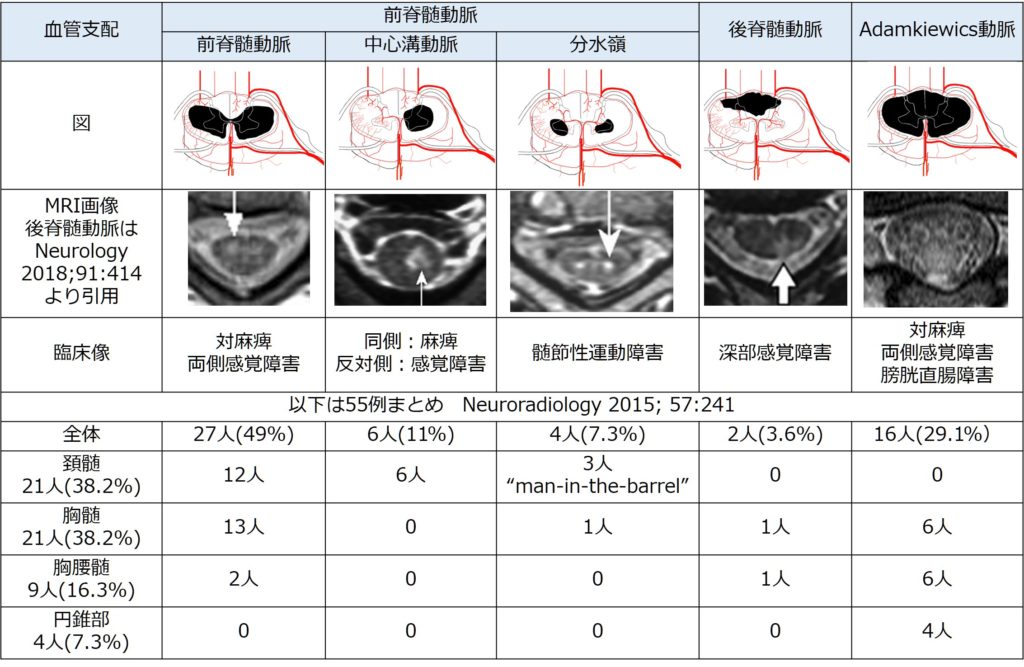
障害される血管によって梗塞域、症状が異なるため下記にまとめます(Neuroradiology 2015;57:241)。上記で説明した血管をイメージして、大きく5つのパターンに分類します。
1:前脊髄動脈:最も頻度が多く、病態もイメージしやすい古典的な前脊髄動脈の梗塞です。
2:中心溝動脈:前脊髄動脈が脊髄内に入り、分岐した中心溝動脈の閉塞で起こり、片側性である点に注意が必要(脊髄梗塞で片側性病変がありうる!)。
3:分水嶺(water shed infarction):前核灰白質の部分が側副血行路に乏しく、最も虚血にさらされやすい部位です。この部位に限局すると運動障害のみをきたし、頚髄領域では”man-in-the-barrel syndrome”のように下肢はたもたれるが上肢近位筋が障害されるpatternを呈します。
4:後脊髄動脈:非常にまれであり、これは後脊髄動脈の側副血行路が豊富であることと関係しているとされています。部位としては頚髄>胸髄領域に多いとされ、深部感覚障害が特徴的です。(最も大規模な論文でもMayo clinicでの15例(8例頚髄領域、7例胸髄領域)であり、かなり稀なことがわかります。 こちらにまとめがあるのでご参照ください。Neurology 2018;91:414 )
5:Adamkiewics動脈:これは脊髄横断面全体の障害となります。
これらをまとめると下図になります。
3:症状 clinical manifestations
「背部痛」から発症することが多く(70-80%)、この病歴はきわめて重要なためしつこく確認することが重要です。脊髄内の病変では疼痛は起こりませんですが、脊髄梗塞では周囲の神経根や硬膜へ虚血も同時に起こることで疼痛が起こります。通常脊髄疾患では背部痛は起こらないため、脊髄梗塞との鑑別点として重要です。
発症から神経症状完成までは数時間以内のことが多く、76%の患者は12時間以内に症状がnadirに達します (以下参照 JAMA Neurol. 2019;76(1):56-63 ) 。この点もその他の脊髄疾患との鑑別点として重要です。

また症状には左右差があることも多く、両側性・左右対称でないからといって否定することは出来ません。
突然~急性発症+背部痛を伴う脊髄障害として、「脊髄硬膜外血腫」が重要な鑑別に挙げられます。基本的に硬膜外静脈叢からの出血・血腫が脊髄を圧迫するために起こり、静脈性出血のため、通常疼痛出現から血腫が増大して脊髄圧迫・神経症状出現までに数時間程度のタイムラグがあることが鑑別点となります(脊髄梗塞は疼痛直後から通常神経症状が出現するのに対して)。脊髄硬膜外血腫に関しては別項に記載しているのでよければ参照ください。
4:脊髄MRI検査
脊髄梗塞での脊髄MRI検査を理解する上で重要な点はとにかく「時間軸を考える」ことです。脊髄梗塞において発症直後は画像上器質的異常を認めない場合がありますが、NMOSD、MSといった炎症性脱髄性疾患では発症時に必ず画像所見があります。脊髄障害発症時のMRI検査で異常がない場合は脊髄梗塞を疑う県別点になるかもしれません( J Clin Neurol 2012;8:218 )。
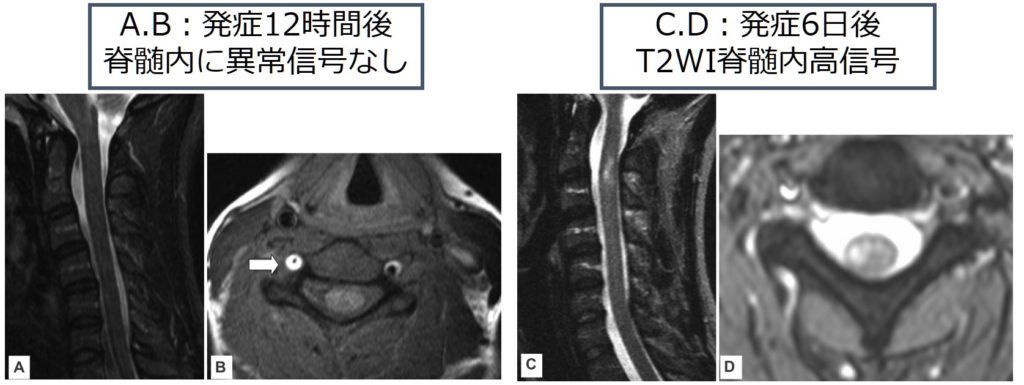
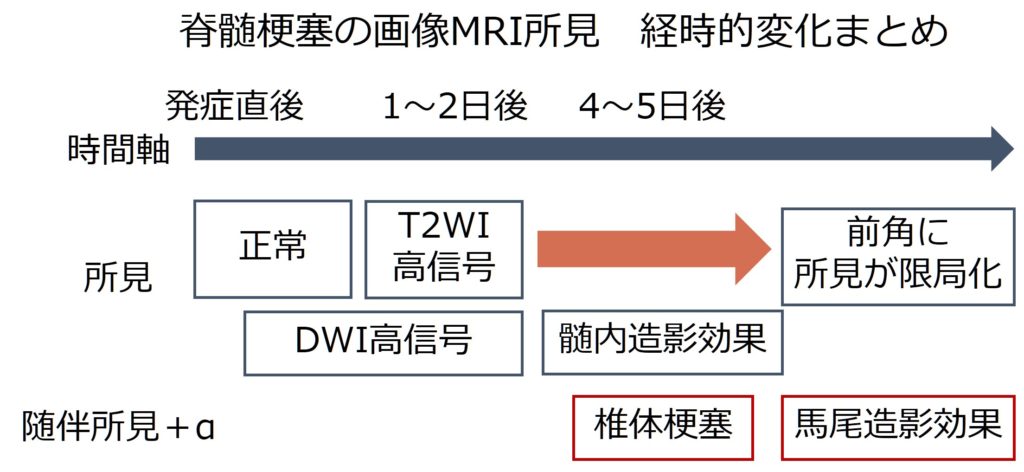
画像変化が遅れて顕在化することがあるため、画像を撮像する前の病歴、神経所見からきちんと臨床的に疑うことが重要です。時間経過と各所見のまとめ図を体裁します。
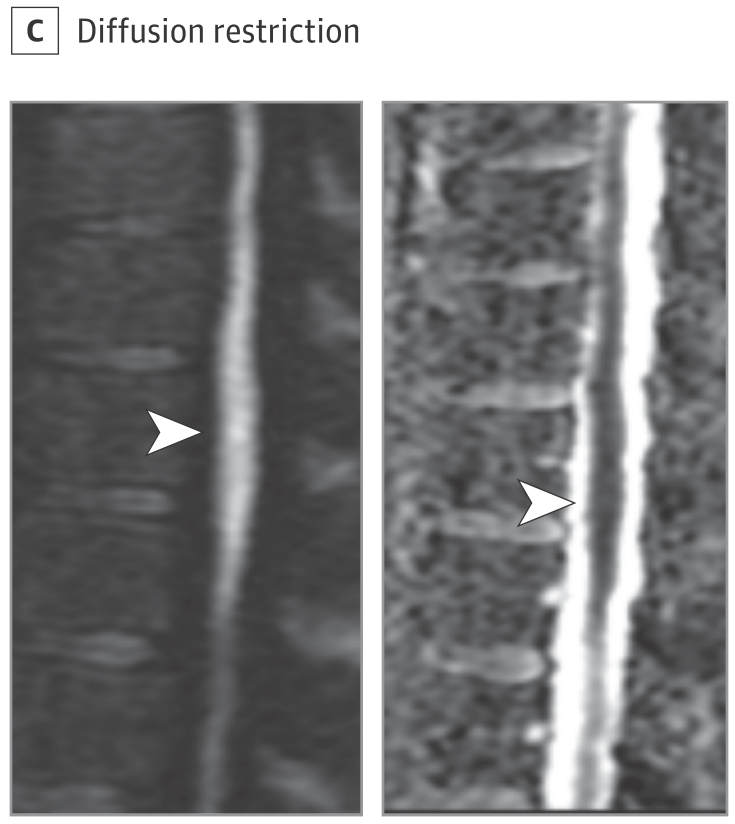
4.1:信号変化
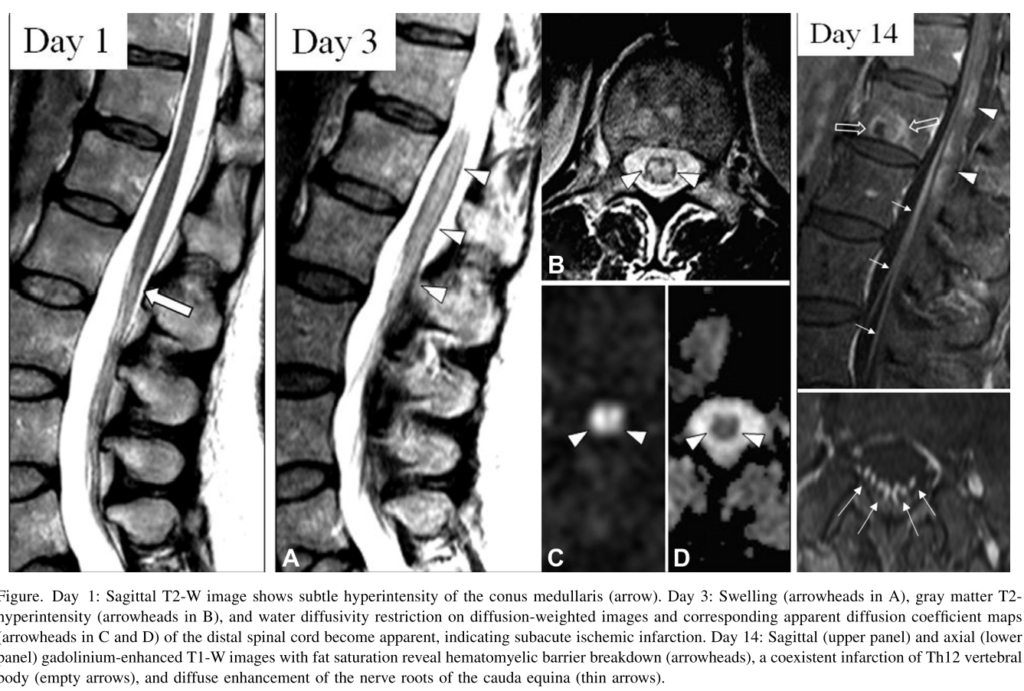
・DWI:DWI私の経験からも脊髄のDWIは施設ごとの経験の影響も大きいです。DWIの撮像が出来れば梗塞の診断には非常に重要なtoolとなります( Neuroradiology 2006;48:795 )( 下図 JAMA Neurol 2019;76:56 )。
・T2WI:発症直後には異常所見が指摘できない場合もあり、画像所見が遅れて顕在化してくる場合があります。当初は脊髄に軽度の浮腫を伴い、血管支配域より広い範囲で高信号域を認める場合がありますが、さらに時間が経過すると所見が血管支配領域、特に灰白質(脊髄前角)に限局してきます。前脊髄動脈梗塞の場合は血管支配から脊髄辺縁部(外側面)はspareされます。
*脊髄円錐部では灰白質がより広く侵され、H字型の高信号をT2WIにて呈することがあります。これは前脊髄動脈領域より広いと思うかもしれませんが、脊髄円錐部は前脊髄動脈が脊髄後面までまわり脊髄を上行する血管支配になっているためと考えられます(下図)。
・髄内増強効果
脳梗塞と同様に急性期には造影MRI検査で増強効果は認めず、亜急性期に脊髄灰白質に増強効果を認めます。(下図 JAMA Neurol 2019;76:56 )
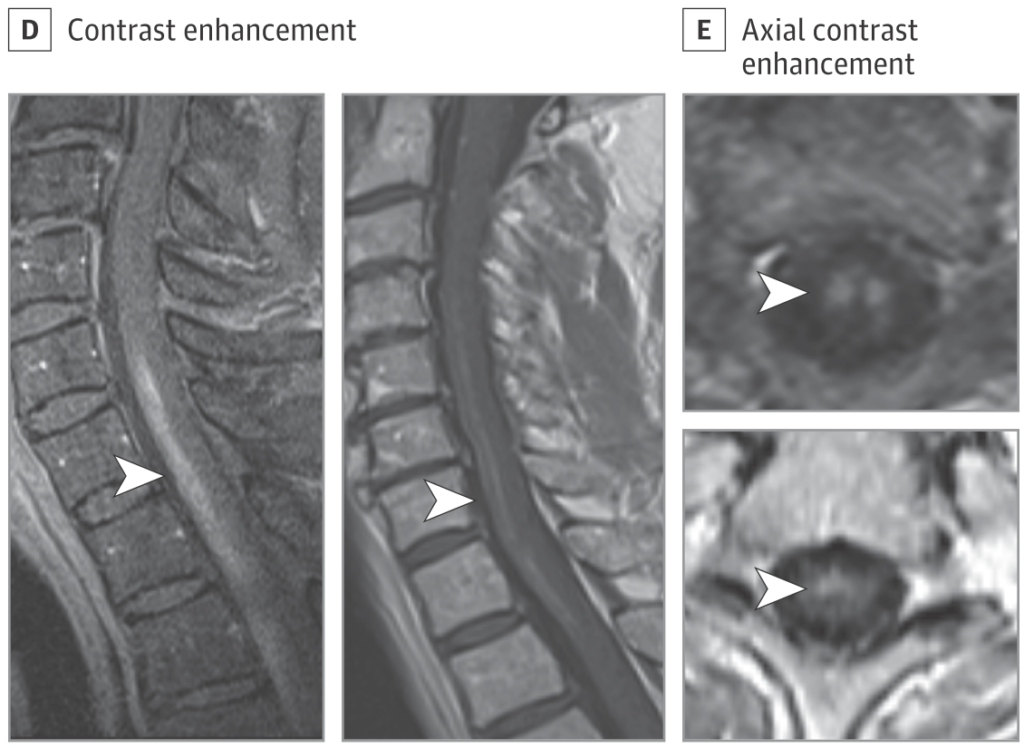
4.2:随伴所見
・馬尾神経の増強効果
発症当初は認めず、遅れて顕在化してくる所見として知られています。
機序としては1:脊髄前角の作用によるWaller変性によるBNBの破綻、2:神経根の虚血の2つが考えられています。
馬尾増強効果の鑑別はその他
・Guillain-Barre syndrome, CIDP
・サルコイドーシス
・髄膜炎
・悪性リンパ腫、癌の髄膜播種
などが挙げられます(上記鑑別と下図 Spine J 2014;14:3065)。馬尾造影効果だけで脊髄梗塞を診断するのではなく、補助所見として活用します。
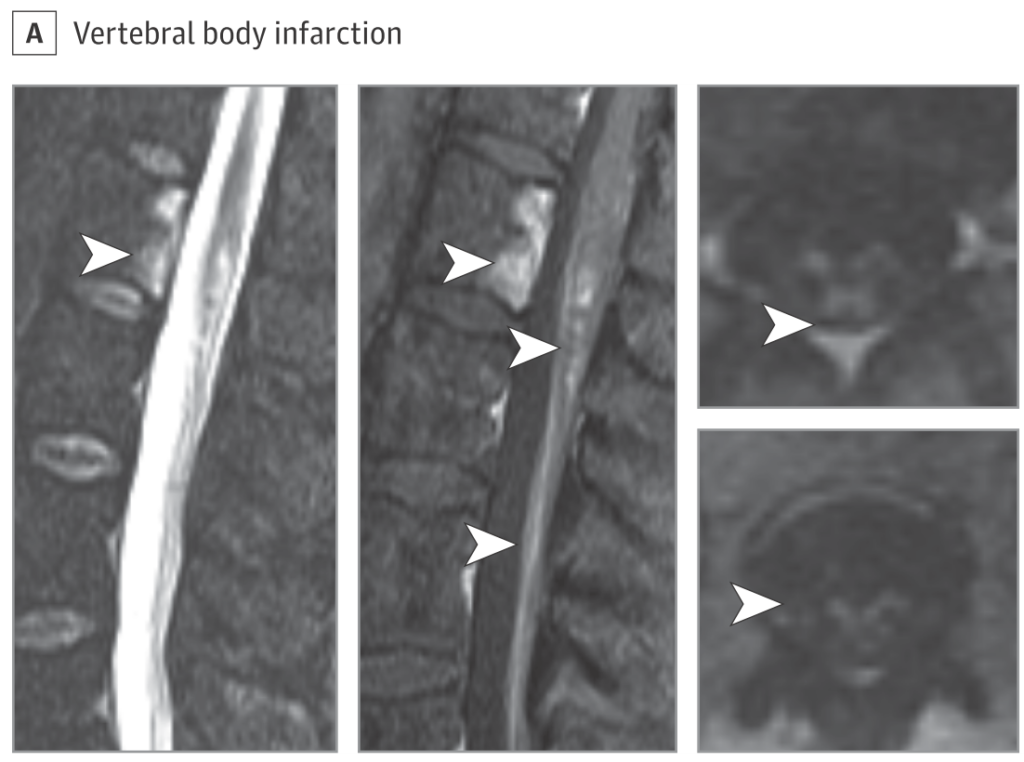
・椎体梗塞
感度は低いですが、特異度が極めて高い所見です。脊髄と同一分節内の動脈支配なので(下図参照 Clinical Anatomy 2015;28:52 )、脊髄の高位が椎体の高位よりも高いことが一般的です。その他、周囲の筋肉や肋骨に梗塞巣を認める場合もあります。
5:診断
診断基準としてJAMA Neurol 2019;76:56で提案されている基準があるため体裁します。
診断基準
1:急性非外傷性脊髄障害 発症からnadirまで12時間未満
2:MRI所見
A:脊髄圧迫所見なし
B:支持所見 髄内T2WI高信号
・T2 axial:anteromedial spot, owl eyes, anterior “U/V”, holocord or hologrey, all signal confined to arterial territory(ASA or PSA), Cystic myelomalacia(chronic)
・T2 sagittal:anterior “pencil-like” T2-hyperintensity, longitudinally extensive lesion, Cystic myelomalacia(chronic)
・Gd enhancement:linear craniocaudal strip, Anterior territory(ASA or PSA)
C:特異的所見(いずれかを認める)DWI/ADC restriction・椎体梗塞・動脈解離
3:髄液所見 非炎症性(細胞数正常範囲内、IgG index正常範囲内、OCB陰性)
4:その他の疾患の除外(以下)
4.1:特発性
4.1.1:髄内
・炎症性:NMOSD,MOG抗体関連疾患、MS、サルコイドーシス、特発性横断性脊髄炎
・感染/感染後:急性弛緩性脊髄炎、ウイルス性脊髄炎、HIV、梅毒、ライム病
・血管:脊髄内出血、SDAVF、血管炎
・腫瘍:転移、腫瘍内出血
・中毒:NO、ヘロイン
4.1.2:髄外:硬膜外血腫、硬膜外転移、硬膜外膿瘍、脊椎症と外傷
4.2:大動脈手術関連:硬膜外血腫、脊椎症
基準
definite spontaneous SCI: 1,2A,2B,2C,4
probable spontaneous SCI:1,2A,2B,3,4
possible spontaneous SCI:1,4
definite periprocedural SCI:1,2A,2B,4
probable periprocedural SCI:1,4
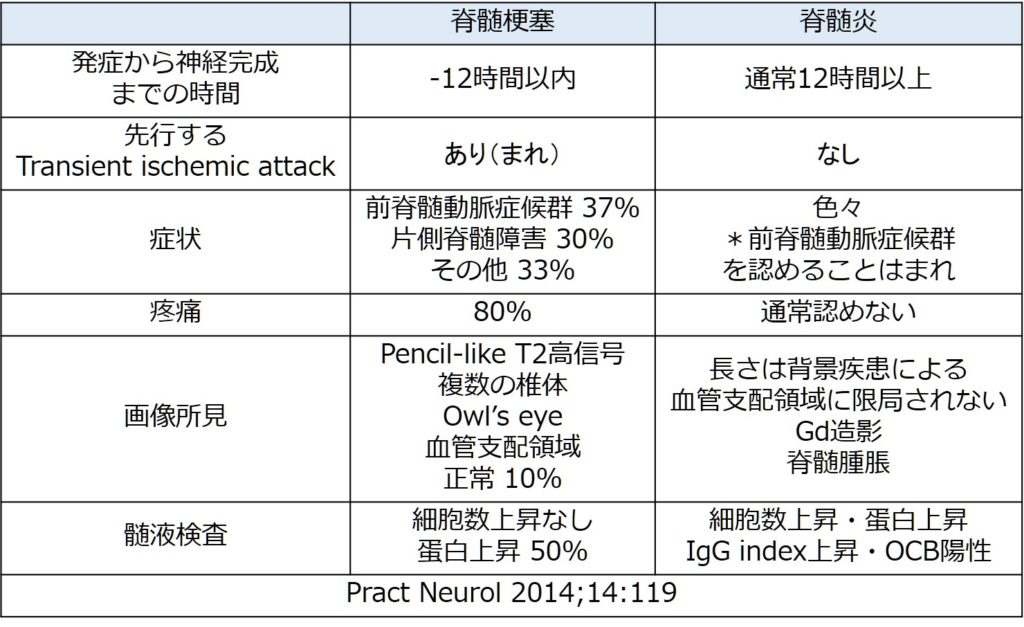
時として脊髄炎と鑑別が難しい場合があります。 Pract Neurol 2014;14:119
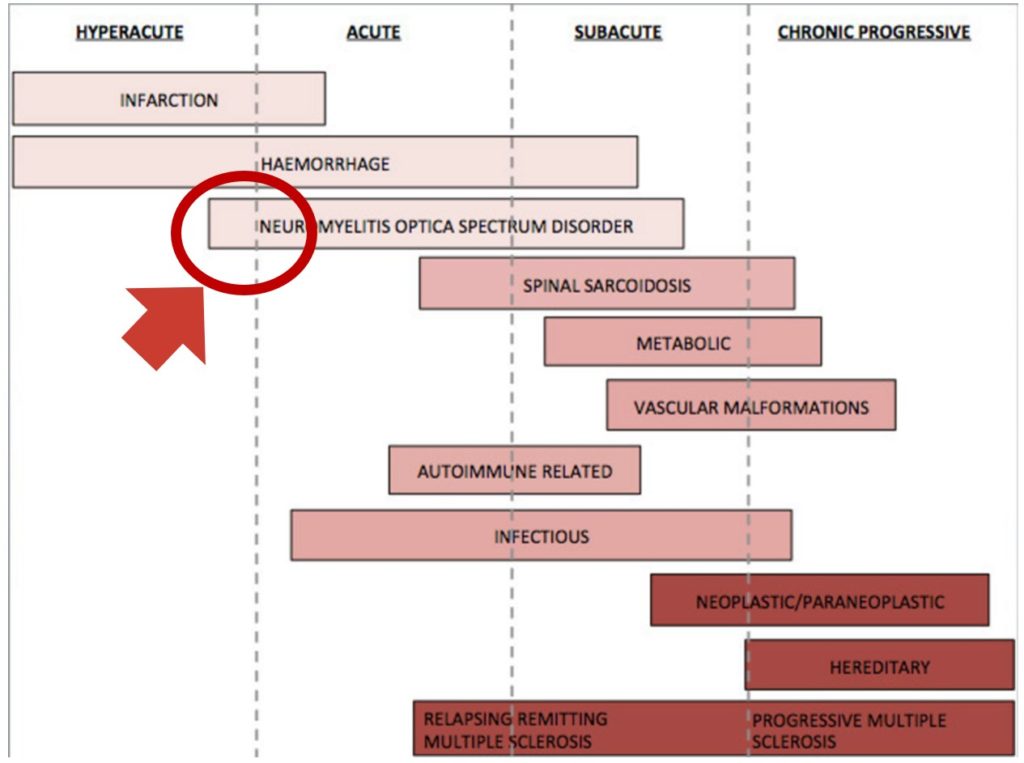
特にNMOSDは超急性発症し、脊髄血管障害と間違えるような場合もあるため注意が必要です(下図参照 Pract Neurol 2018;18:187 )。
6:治療
Evidenceに基づいた定まった治療法はありませんが、経験的に抗血小板薬、抗凝固薬を使用することが多いです。


