0:はじめに
細菌性髄膜炎は市中感染症の中でも最もemergencyな疾患であるが、3次救急を扱う総合病院でも1か月1例はないような稀な疾患である。稀な疾患ではあるが、医療者が出来る予後を改善する唯一の方法が素早い治療介入であり、その臨床像をつかむことと、初期対応に関して習熟することは極めて重要である。
1:臨床所見・臨床像
「細菌性髄膜炎」の臨床像を表現すると、「発熱」、「頭痛」、「意識障害」の3人がみんなで仲良く同じ速度で進んでいくのではなく、意識障害、敗血症が頭痛を通り越して一気にかけぬけていくようなイメージである。
これとは異なり 無菌性髄膜炎のなのなかでもウイルス性髄膜炎は、頭痛が常に先頭で進んでいくイメージだ。本題とは逸れるが、逆に無菌性髄膜炎として患者が入院中に意識障害が急に足スピードを上げて進んでくる場合は自己免疫性を含めた脳炎を考慮しないといけない。
つまり、来院した状態での評価はもちろん重要であるが、来院するまでの経過が非常に急速であることが細菌性髄膜炎を疑う際の重要なポイントになる。「肺炎でこんな発熱がでて数時間で呼吸器症状が出る前に意識障害になるのか?」といった疾患のスピード感から細菌性髄膜炎を疑いたい。
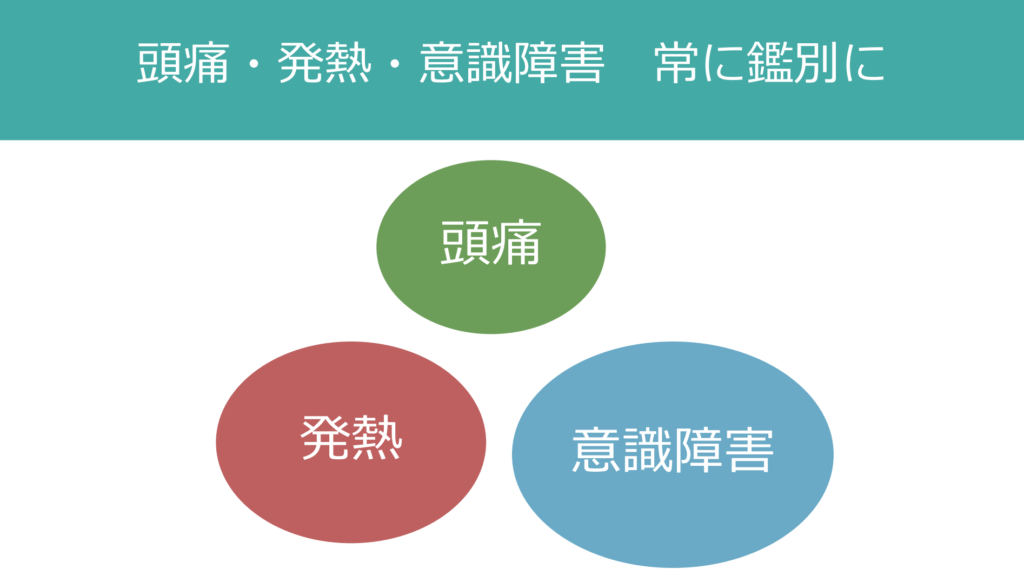
代表的な症状は発熱、頭痛(項部硬直)、意識障害であるがこれらが全てそろっていれば診断に苦慮することは少ない。患者は主訴「細菌性髄膜炎」で受診するわけではなく、主訴「意識障害」「発熱」「頭痛」のいずれかで病院へ搬送、受診する。いかにこれらのcommonな主訴から「細菌性髄膜炎」へアプローチすることが出来るかが勝負の分かれ目になる。
例として「意識障害」から考えてみる。普段の診療において「意識障害」の患者にどのようにアプローチしているであろうか?私は別項でも述べているが下図のアプローチで対応をしている。
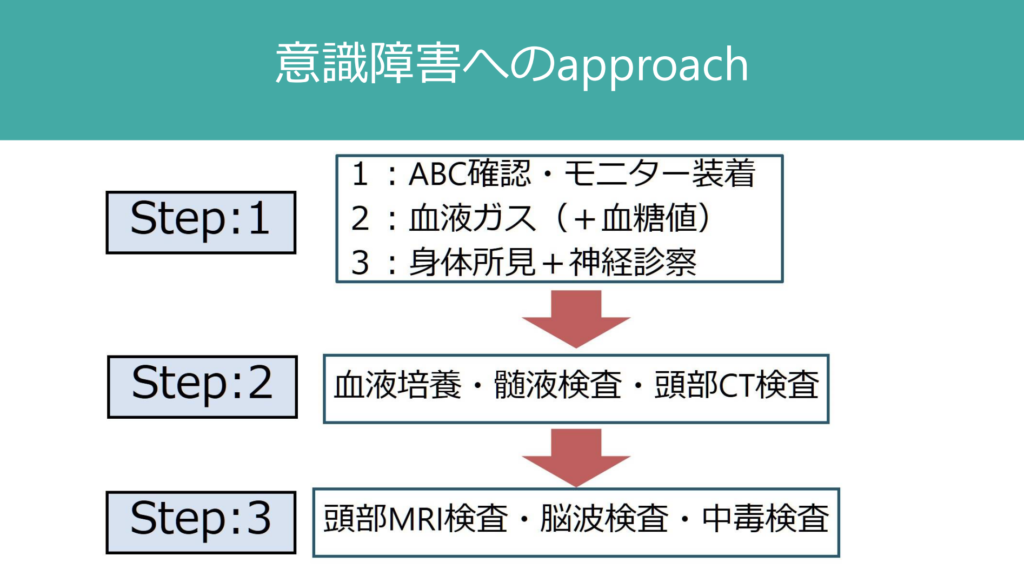
Step:1ではvital sin, 血液ガス(血糖値を含む)、身体所見、診察をする。ここまではいいが、Step:2で多くの場合頭部CTを最優先したしまう場合が多いのではないだろうか?しかし、そのプラクティスだと細菌性髄膜炎の初期対応としては間違っている。細菌性髄膜炎の場合Step2で最初にすることは「血液培養検査」であり、血液培養採取後すぐに抗菌薬投与を開始しないといけない。
先に述べたように細菌性髄膜炎は疾患頻度としては多くないが、見逃すことは出来ない疾患だ。「意識障害」というcommonな症候へアプローチする際に、普段から細菌性髄膜炎の可能性を念頭に置いて取り組む必要がある。
上図Step:2で血液培養検査、髄液検査、頭部CT検査をほとんど同列に扱っている。これは細菌性髄膜炎を常に見逃さないようにしたいためだ。とりあえず頭部CTというプラクティスになってしまわないよう普段から気を付けよう。
今後は主訴「発熱」という切り口から考える。発熱患者、敗血症を呈している患者へのapproachは下図のようにしている。
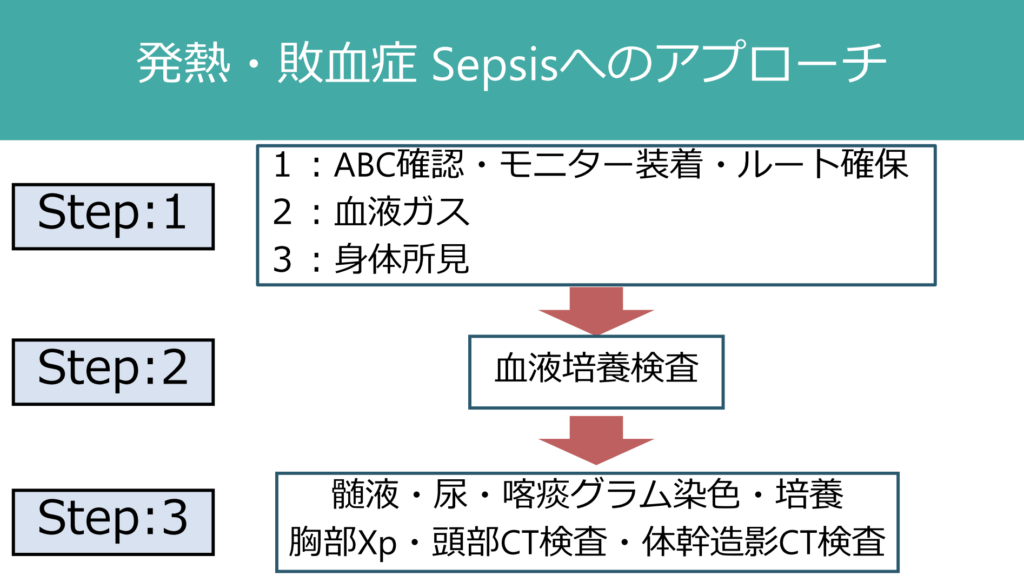
問題はStep:3で、ここでどの検査を先にするかどうかは決まっていないということだ。細菌性髄膜炎を疑えば(頭部CT)→髄液検査となるし、肺炎を疑う場合は喀痰グラム染色と胸部レントゲン撮影となる。よく発熱患者への対応で「尿検査も喀痰検査も問題ないから分からない」というケースを目にすることがあるが、髄液検査も喀痰検査、尿検査と同列に扱うべきである。commonな症候から「細菌性髄膜炎」をきちんと見逃さないアプローチを身に付けたい。
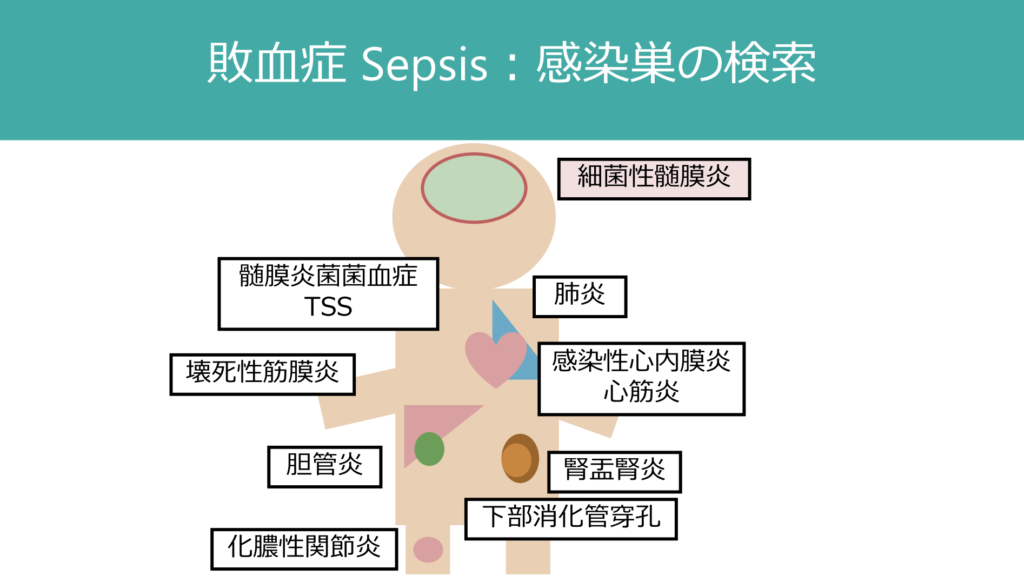
特に発熱からのアプローチでは、「1日経過すると命にかかわる感染症は何か?」という観点で感染症をとらえなおすことも重要だ。下記にそれらをまとめた。細菌性髄膜炎もそのうちの一つであり、必ず忘れないようにしたい。また本題とは逸れるが、壊死性筋膜炎や髄膜炎菌菌血症など皮膚所見が唯一手掛かりとなる感染症も多く、全身の皮膚の観察を普段から怠らないようにしたい。
2:身体所見
意識障害患者の身体所見を取る場合、診察への協力を得ることは指示が入らないため困難だ。そうするとどの所見を取ればよいか分からず現場で混乱してしまう場合があるが、ここでもある程度「この所見だけを確認する」リストがあると取り組みやすくなる。私は下図のリストに従って毎回意識障害患者の身体所見・神経所見を確認している。
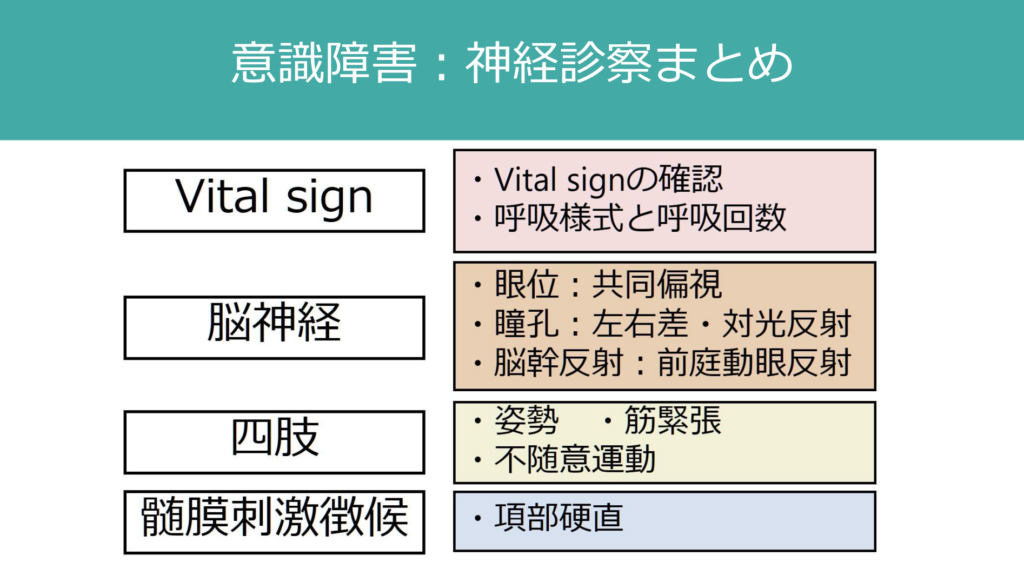
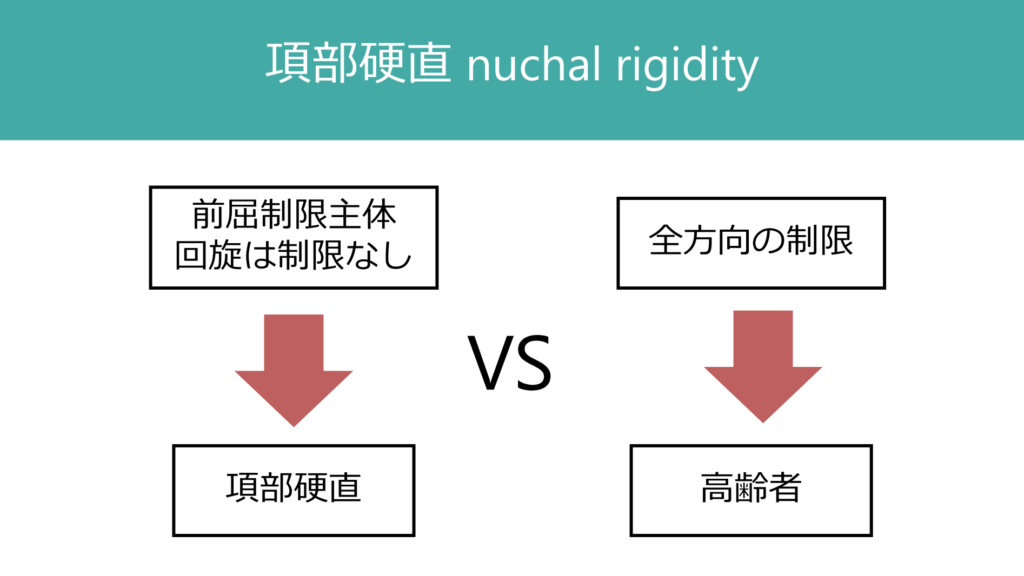
このなかで細菌性髄膜炎と直接関係があるのは「髄膜刺激徴候」だ。項部硬直が無いからといって細菌性髄膜炎は否定できないが、項部硬直を認めれば細菌性髄膜炎の可能性がかなり高まる。つまり、感度は低いが特異度が高い所見だ。項部硬直のポイントは、前屈での可動域制限が大きいが、回旋の可動域制限は小さいという点にある。前屈で肩が一緒についてきて持ち上がる様な感覚があるが、回旋時にはスムーズであることが特徴だ。高齢者では生理的に頸部の可動域が制限が大きく判断が難しいが、高齢者の頸部可動域は基本的に全方向性に認めるため、前屈と回旋を比べることが鑑別として役立つ。
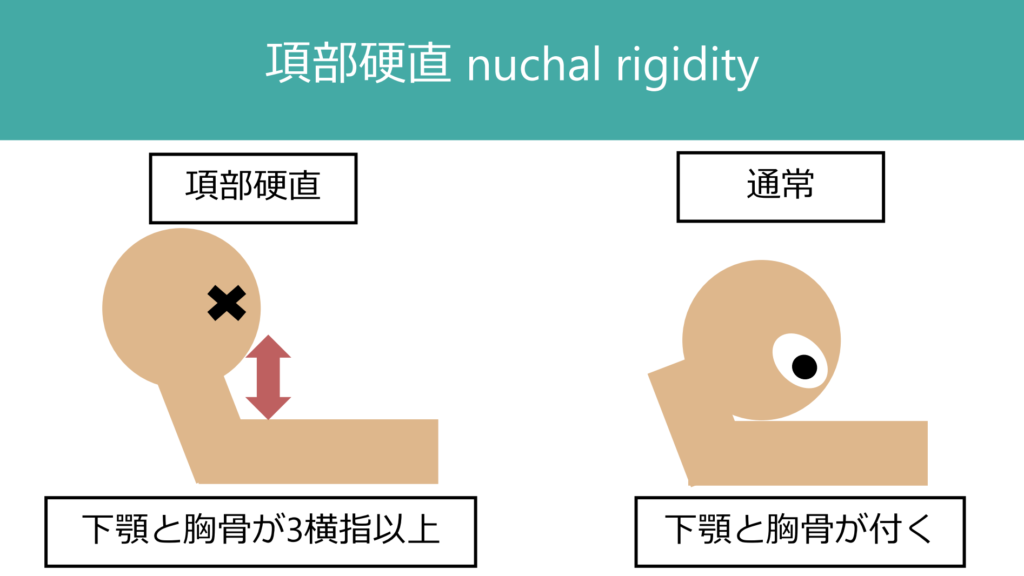
また、指示が入る患者では頸部を前屈してもらい下顎が胸骨にくっつくか、どの程度離れるか(何横指隙間があるか)も参考となる所見だ。特に細菌性髄膜炎の治療経過を追う中で、変化を確認することができる。
3:初期対応の流れ・フローチャート
まずは何をおいても「血液培養」検査が最も重要である。血液培養を取った後は「すぐに抗菌薬投与」を行う。髄液検査よりも前に抗菌薬投与を行うことがポイントだ。そして頭部CT検査が必要な条件に該当すれば頭部CT検査を行い、最後に髄液検査を実施する。下図の流れにそって対応していく。
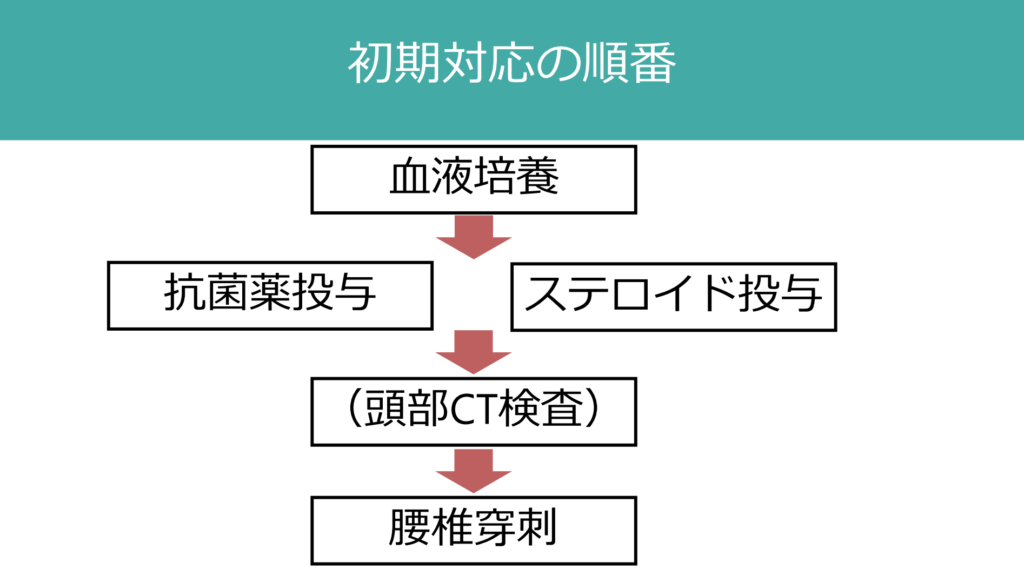
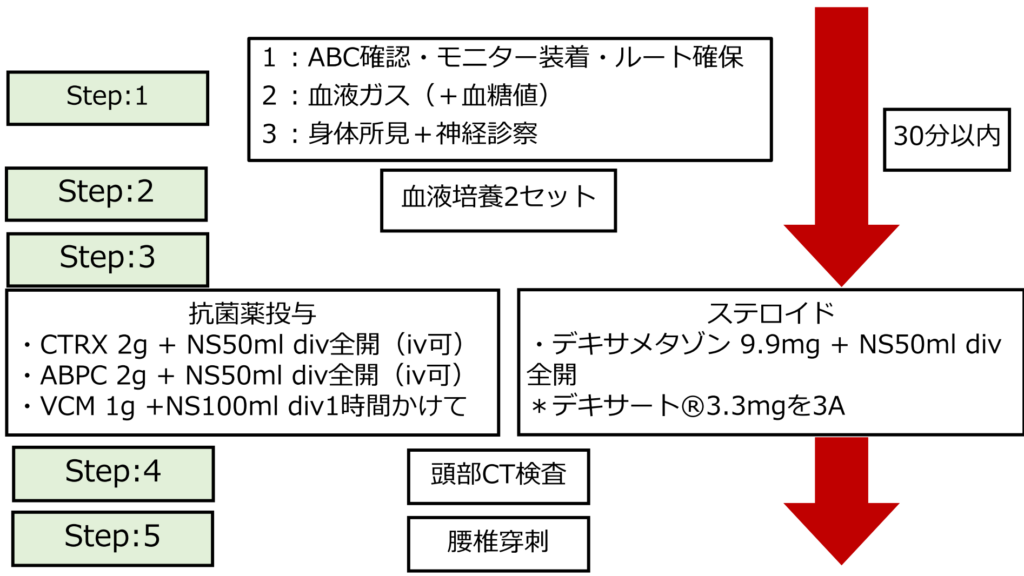
検体採取よりも先に抗菌薬投与をする感染症は「細菌性髄膜炎」以外にない(血液培養はもちろん事前に採取するが)。そのくらい時間を争う疾患であり、心筋梗塞で”door-to-balloon time”という概念があるように、細菌性髄膜炎では”door-to-antibiotic time”という概念があり、来院してから30分以内に抗菌薬を投与することを目標とする。
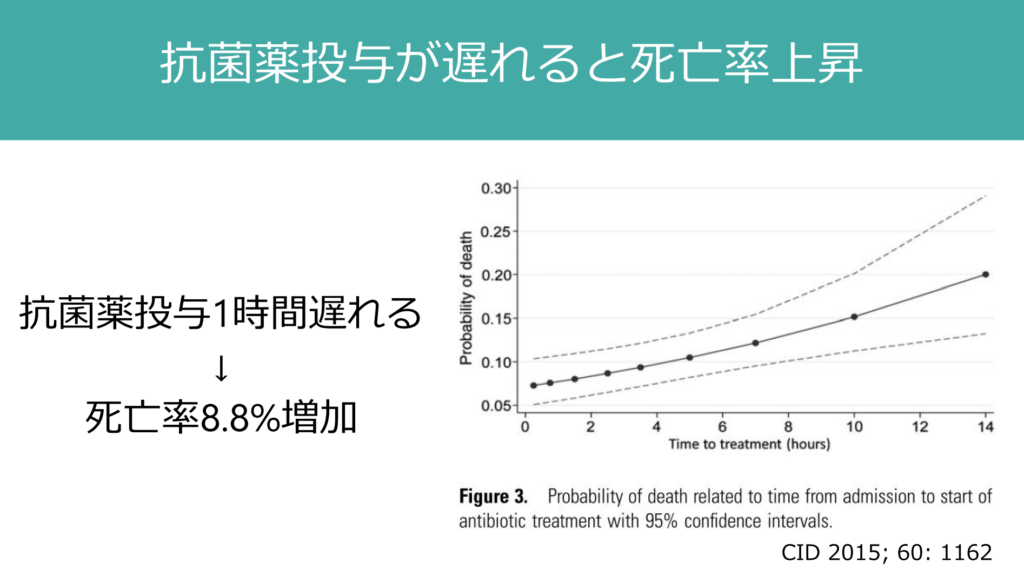
なぜここまで抗菌薬投与を急ぐか?であるが、抗菌薬投与が1時間遅れるごとに死亡率が8.8%上昇するとされており、すこしでも早く抗菌薬投与することが予後改善につながる。
実際の臨床現場では細菌性髄膜炎として初期対応をしたが、実際には違ったという「はずれ」の症例をたくさん経験することになる。高齢者の尿路感染症が比較的急性の経過で受診し、意識も普段より悪く、敗血症のvital signで、高齢者で項部硬直もあるかないかわかりにくいという場合は細菌性髄膜炎と一見見分けがつかないような場合もある。その場合は「細菌性髄膜炎が否定できないため初期対応とは細菌性髄膜炎に準じて対応したが結果違った」、という場合がよくある。細菌性髄膜炎に関しては打率10割を目指さず空振りをたくさん経験しながらいざというときに備える覚悟が必要になる。
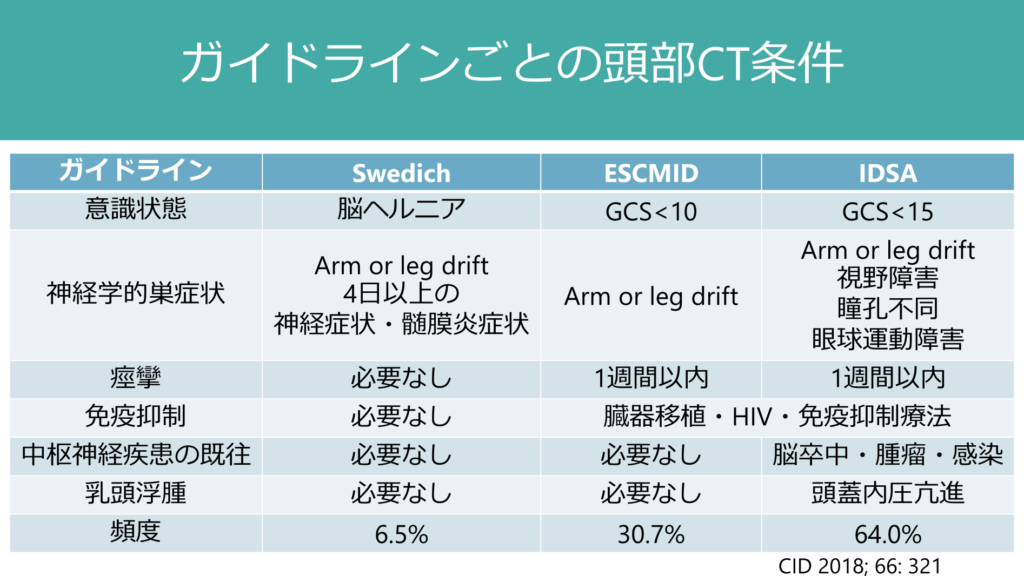
最後に、頭部CT検査に関しては各施設のCT検査へのアクセスという点は必ず考慮しないといけない。夜間帯に放射線技師さんを呼び出さないと撮影できない施設もあるし、救急初療室とCT検査室が離れた場所にある施設もある。このような場合は頭部CT撮影までにかなり時間がかかってしまい、結果腰椎穿刺が遅くなってしまう。日本では多くの救急病院でCT検査へのアクセスがかなり良い場合が多いのでここまで厳密に考えずに実際には頭部CT検査を撮影している場合が多いと思う。
また2004年のIDSAのガイドラインでの頭部CT撮影基準を選択していることが多い。しかし、この基準通りにすすめるとほとんどの症例で頭部CT検査を実施することになる。

頭部CTを撮影する理由としては、脳圧が亢進している場合にヘルニアをきてしてしまうことを避けるためとされているが、1:頭部CTで脳圧亢進を除外することは出来ない、2:そもそも細菌性髄膜炎の病勢で脳ヘルニアに至ってしまう場合があり、腰椎穿刺と脳ヘルニアの因果関係が不透明であるという2点からそこまで頭部CT検査の基準を厳しくする必要はないのではないかという流れがある。スウェーデンのガイドラインではその点でかなり基準をゆるく設定している。一番参考にされているIDSAのガイドライン2004年から改定されておらず、今後evidenceの蓄積と共に変わっていく可能性が高いと個人的には考えている。
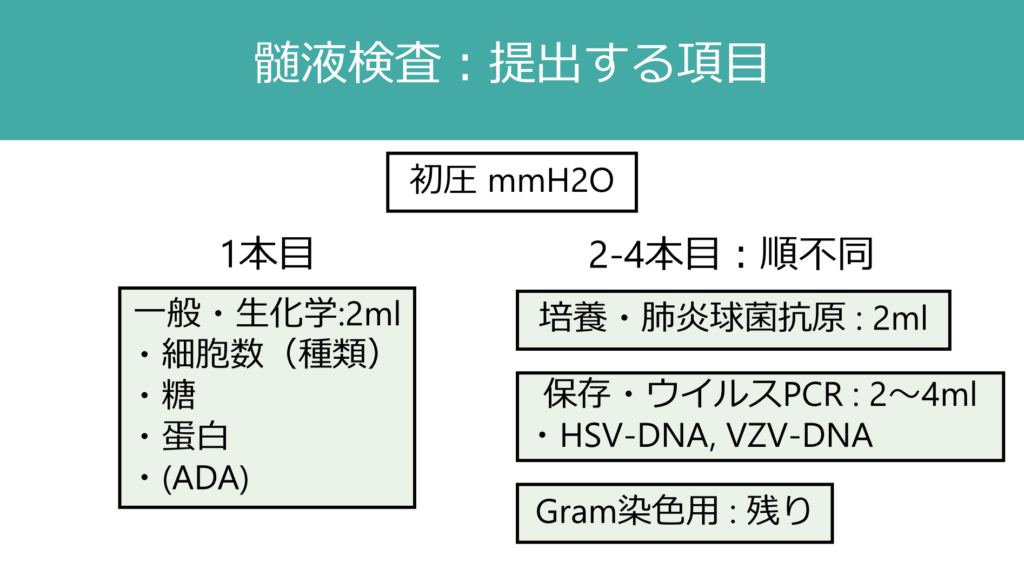
4:検査(髄液)
細菌性髄膜炎を疑い髄液検査を実施した場合、以下の項目を提出すれば十分だ。凍結保存検体から培養検査にはまわせないため、最初の時点で細菌培養、場合によっては抗酸菌培養、真菌培養も提出する必要がある。結核性髄膜炎は診断が難しいため、抗酸菌培養やPCRの閾値は低くて良いと思う。また免疫抑制剤内服中患者は真菌培養も忘れないようにし、墨汁染色(Cryptococcus)も依頼しよう。
次に髄液のグラム染色に関してまとめる。
髄液のグラム染色では検体をそのままプレパラートに垂らして染色するのではなく、基本的に検体を遠心にけ、スピッツの底に溜まった検体をグラム染色する必要がある。施設の検査室に遠心機があると思うので、3000G, 15分間遠心してから検体を染色する(下図参照)。


実際の細菌性髄膜炎の髄液検体では、遠心によって下図のように白血球や菌体がスピッツの底にたまる。

肺炎、尿路感染症では通常検体のグラム染色結果をふまえた上で抗菌薬投与を検討するが、細菌性髄膜炎におけるグラム染色は感度がそこまで高くなく、細菌性髄膜炎を疑う場合は髄液グラム染色が陰性であっても抗菌薬投与をする必要がある。

また尿中肺炎球菌抗原検査を「髄液」で行うことが出来るためこれも有用な情報となる。特に抗菌薬暴露がある状況で髄液から起炎菌が培養されない場合でも、抗原は陽性となる場合があるため補助所見として有用だ。

5:起炎菌
代表的な起炎菌に関して下図にまとめる。実臨床では肺炎球菌性が圧倒的に多い印象がある。また抗菌薬投与のマネージメントが変わる点でリステリア菌も重要だ。



6:抗菌薬
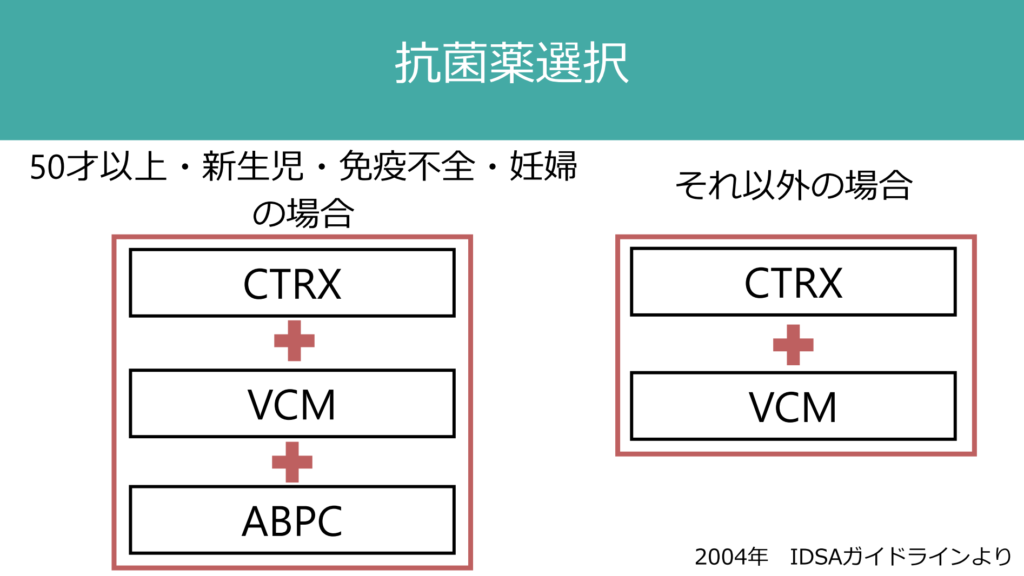
基本的にはリステリア菌をカバーする必要があるか、ないかによって抗菌薬のregimenを決める。細胞性免疫が弱っている状態の患者(50歳以上、新生児、免疫不全者、妊婦)ではリステリアカバーのためにアンピシリンを併用し、それ以外の患者では併用する必要はないとされている。
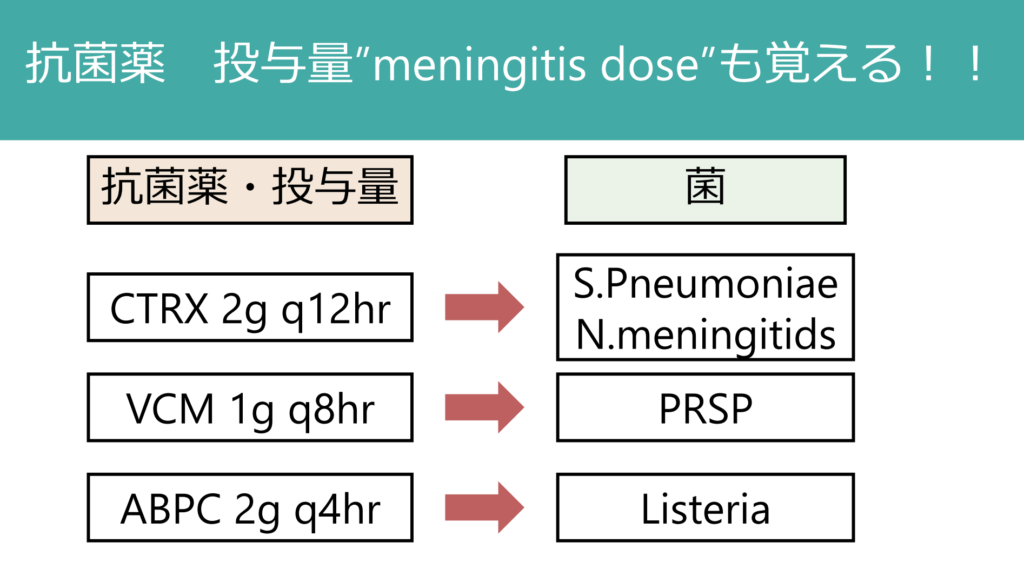
細菌性髄膜炎では髄液移行性の点から通常よりも多くの抗菌薬投与を必要とし、”meningitis dose”という。初期投与の量は覚えておく必要があり、病棟に上がってからの投与量は落ち着いて確認したい。
抗菌薬投与期間は菌と患者の状態ごとに決定する。

7:ステロイド
個人的には初療の段階ではステロイドは「デキサメタゾン9.9mg + 生理食塩水50ml 全開投与」と投与量をきめてしまっている。理由は、1:初療の段階で0.15mg/kgを実際の患者に当てはめて計算するというのは現実的でない(そもそも体重は推定になるし、0.15mg/kgという数字が覚えにくい)、2:多少のステロイド投与量に違いがあっても臨床的な影響は小さいという2点からだ。

ステロイドは特に起炎菌が肺炎球菌の場合に予後改善に有用であり、起炎菌が分かるまでは初回抗菌薬投与とほぼ同時(もしくは前)に投与する。事前の抗菌薬暴露がない状況においては基本的に投与するようにしよう。


