1:総論
カンジダ感染症はもともと宿主に存在していた病原体により起こる感染症(内因性感染)で、体表のバリアが障害される場合(特に消化管と皮膚のカテーテル刺入部)が障害されることによっております。カンジダは通常皮膚、消化管に常在するので、これらのバリアが障害されると体内に侵入して感染症をきたします。
・皮膚障害:血管カテーテル、熱傷、腹膜透析、手術
・消化管粘膜障害:粘膜炎、消化管手術、消化管穿孔
これらのバリアを通過して菌血症を経由して深在性感染症に至る場合が多いです。

リスク
・免疫不全者:血液悪性腫瘍、移植、化学療法、好中球減少症、免疫抑制剤
・重症患者(ICU):CV catheter、TPN、広域抗菌薬、急性腎障害、腹部手術後(特に縫合不全)、消化管穿孔
カンジダは多くの種類がありますが、侵襲性カンジダ感染症の90%は5菌 C. albicans, C. glabrata, C. tropicalis, C. parapsilosis,and C. kruseiによって起こります。
2:検査
血液培養
喀痰からのカンジダはcontaminationとされるため、血液培養からもcontaminationと勘違いされてしまう場合が多いのかもしれませんがこれは間違いです。血液培養検査でCandidaが検出された場合contaminationは基本的になく、血液培養検査でCandidaを1本でも認めた場合は真の菌血症として感染sourceを探すこと(腹腔内膿瘍やカテーテル感染血流感染症に多い)と、眼科にコンサルテーションし眼内炎の有無の確認が必要です。血液培養が陽性になるまで通常2~3日程度かかることもあり(長いと1週間程度)、感度も50%程度であることが難点です。
*参考:血液培養での真菌検出頻度
・高い:Candida.albicans, C.glabrata, C.tropicalis, C.parapsilosis, Cryptococcus neoformans
・低い:Candida krusei, C.lusitaniae
・まれ:Cryptococcus gattii, Histoplasma, Trichosporon, Aspergillus
喀痰
カンジダが喀痰から検出された場合は基本contaminationと考えます(肺はカンジダの侵襲に対して比較的耐性である)。カンジダの肺炎は極めてまれで基本的に真の感染症とは考えないことが多いです。この点に関してはこちらに詳しくまとめていますのでご参照ください。
尿
尿から検出された場合はハイリスク患者の場合(低出生体重児、好中球減少患者、泌尿器科処置を行う患者)では治療を考慮しますが、それ以外の場合は基本contaminationと判断し抗真菌薬は推奨されません。
β-D glucan
β-D glucanはカンジダ感染症、ニューモシスチス感染症、アスペルギルス感染症ではその有用性が指摘されています(クリプトコッカス・接合菌では陰性)。カンジダ感染症において感度:75-80%、特異度:80%程度と報告されており、β-Dグルカンは偽陽性となる原因が下記のものがあり注意が必要です。
・抗菌薬:PIPC/TAZ
・細菌感染症での菌血症
・セルロース膜を使用した透析
・血液製剤/生物学的製剤:免疫グロブリン、アルブミン、FFP
・ガーゼやβDグルカンを含むその他のもの
このようにβ-D glucan検査だけでカンジダ感染症とはいえず、診断における有用性は限定的であり微生物学的診断にこだわる姿勢が変わらず重要です。血液以外の検体(腹水、胸水など)でのβ-D glucanの有用性は確立しておらず、また小児領域でも有用性は確立していません。
*検査方法:カブトガニの血球成分とのリムルス反応で間接的に測定する 海外はFungitell法が主流(比色法) カットオフ値が測定法により異なる点に注意
3:各臓器ごとの感染症
カンジダ菌血症
Candida albicansが最も原因として多く、残りのCandidaが原因の半分程度を占めます。特にCRBSI(カテーテル関連血流感染症)で問題になります。リスクとしては中心静脈栄養、広域抗菌薬の使用、血液悪性腫瘍、移植患者、鼠径へのカテーテル挿入などが挙げられます。リスクがある患者では培養結果まで時間がかかるため、培養採取後からの抗真菌薬投与を検討します。
治療 1:抗真菌薬+2:sourceコントロール が治療の基本です。
抗真菌薬:エキノキャンディン系抗真菌薬が第1選択
*治療開始後必ず血液培養のフォローが必要(血液培養がフォローが必要な菌はカンジダと黄色ブドウ球菌の2つ、復習はこちらを参照)
*眼科コンサルテーション(無症状であったとしてもカンジダ眼内炎の評価目的に行います)
*真菌感染症というとゆっくりで急がなくて良いイメージがあるかもしれませんが、カンジダ菌血症は出来るだけ早期に抗菌薬投与を開始することが重要です。
処方例:ミカファンギン 100mg q24hr
治療期間:血液培養陰性化から14日間 *深在性感染症を合併している場合は臓器ごとにより長くなる
カンジダの種類と抗菌薬の感受性に関して下図にまとめます。このようにエキノキャンディン系では基本的に主要5菌種をカバーできますが、フルコナゾールはC.glabrata, C.kruseiをカバーできないため初期治療には使用しません。抗真菌薬のまとめに関してはこちらをご参照ください。
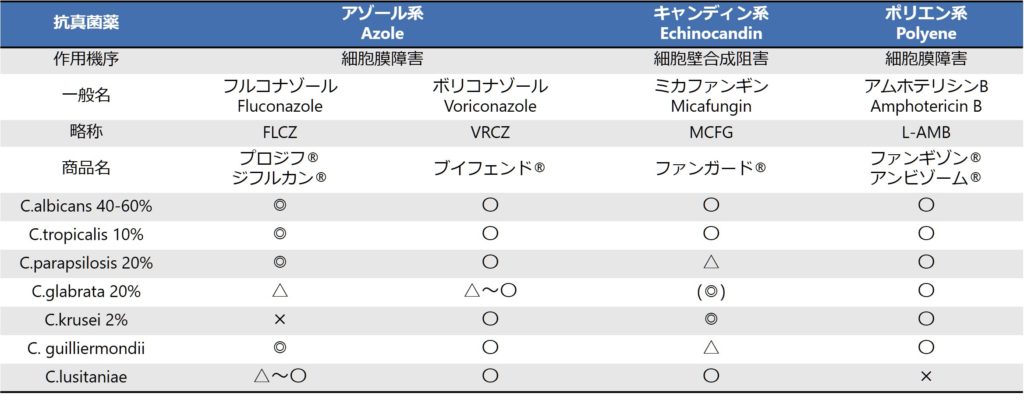
フルコナゾールへの切り替え(de-escalation)に関しては、下記を満たす場合は通常5~7日以内に切り替えることが出来ます。
・臨床的に安定
・フルコナゾール感受性の菌(C.albicansのような)
・フォローアップの血液培養検査が陰性
口腔カンジダ
味覚異常、違和感などを訴える場合もあります。以外と口腔内疾患を医者は疑いにくいため見逃されることが多いですが、頻度として非常に多いです(口の衛生状態を確認する習慣をつけたいです)。白血病や免疫抑制剤を長期投与されている患者さんではもちろんですが、それ以外にも化膿性脊髄炎などで長期間抗菌薬投与が必要な患者さんなどでも起こることがあります。治療は基本的に抗真菌薬の全身投与は必要なく局所治療で十分な場合が多いです。
リスク:HIV感染(特にCD4<200 cell/μL)、糖尿病、白血病やその他の腫瘍、ステロイド使用(喘息で使用するステロイド吸入薬も含む)、放射線治療(頭頸部癌)、化学療法、抗菌薬治療、義歯使用
原因菌:Candida albicans 単独、もしくはその他と混合感染
治療:基本的には局所治療(全身治療は必要ない場合が多い)
治療期間:7~14日
治療薬
・クロトリマゾール(エペント®) トローチ 使用:10mg 1日5回
・ミコナゾール(オラビ®) 50mg/1錠(口腔用) 使用法:1日1回上顎歯肉に付着
・ミコナゾール(フロリードゲル®) 2%/5g 使用法:5g 1日4回(各食後・眠前)
上記で改善に乏しい場合:全身治療へ切り替える フルコナゾール100-200mg/日内服 7~14日間
食道カンジダ
免疫抑制患者で口腔カンジダ、嚥下障害、嚥下時痛を認める場合は考慮します(高齢の免疫不全者の食事摂取量低下でも鑑別に挙がります)。内視鏡で確認しなくても、診断的治療として抗真菌薬を投与して良いとされています。リスクは口腔内カンジダと同じですが、口腔内カンジダと違う点は抗真菌薬の局所療法だけではだめで、全身投与が必要だという点です。
原因菌:Candida albicansが最も多い
治療:口腔カンジダと異なり抗真菌薬の全身投与が必要(局所療法だけではだめ)
治療期間:14~21日 (通常治療開始7日以内に症状が改善してくるとされている)
治療薬
・フルコナゾール 200~400mg/日 (=3~6mg/kg/日) 分1
カンジダ眼内炎に関してはかなり専門的なのでここでは記載しません。
以上カンジダ感染症に関してまとめました。カンジダ感染症は内科にはよく遭遇する疾患なのでここでの内容は基本的に以下のIDSAが出しているguidelineに準拠して記載させていただきました。
Clinical Infectious Diseases 2016;62:e1 – 50