0:水平性眼球運動の機序
水平性眼球運動の機序に関して解説をします(私たちが随意的に水平方向を見るときに眼球をどうやって動かしているか?)。
水平方向を見るときには、前頭眼野(FEF: frontal eye field)からPPRF(paramedian pontine reticular formation:傍正中橋網様体)という側方注視中枢へ刺激が入ります。この刺激は同側の外転神経核に伝わり、また MLF(medial longitudinal fasciculus:内側縦束)という線維を伝わって反対側の動眼神経核に伝わります。こうすることで右眼と左眼がそれぞれ同じ方向を向くことが出来きます(片方が内転し、他方が外転する)。
まとめると以下のようになります。
1:PPRF(paramedian pontine reticular formation:傍正中橋網様体)
↓
2:外転神経核(同側)→外転神経→外直筋
↓
MLF(medial longitudinal fasciculus:内側縦束)(反対側)を上行する
↓
3:動眼神経核(反対側)→動眼神経→内直筋
言葉だけだと分かりにくいので、これを図に表すと下図になります(参照 RadioGraphics 2013; 33:47:分かりやすい図表が多くのっておりおすすめのreviewです)。
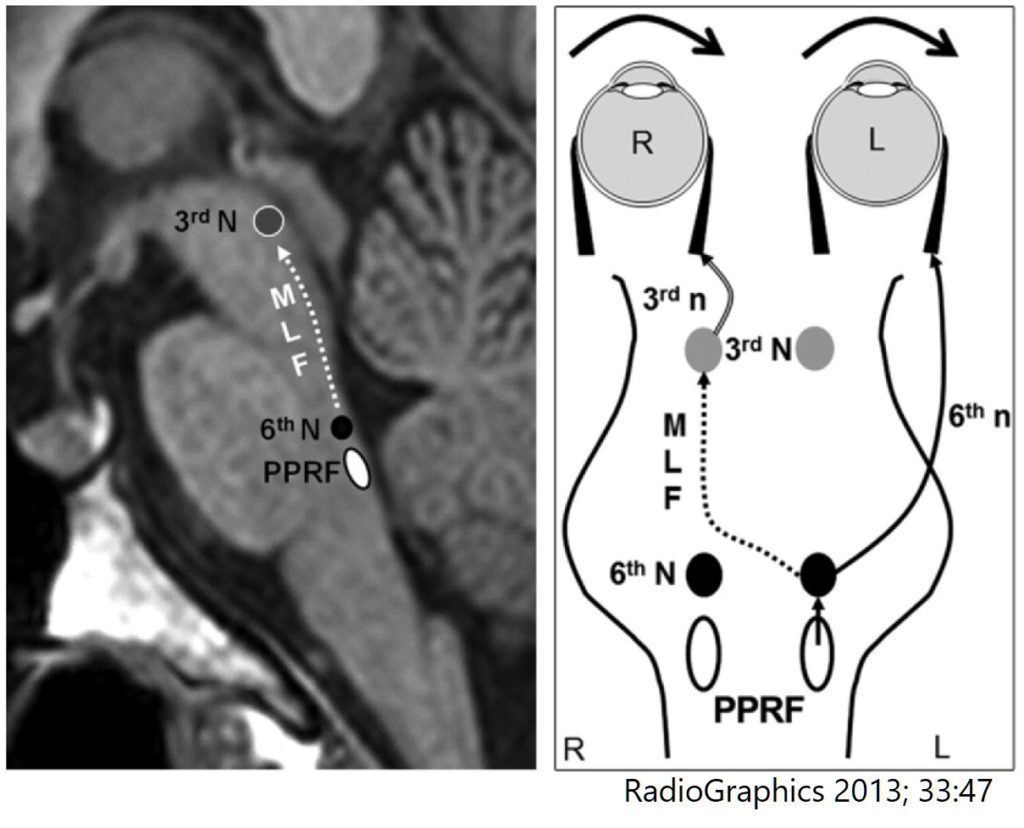
この経路のいずれかが障害されると、眼球が水平方向へ共同運動をすることが出来なくなります(結果、眼位がずれるため複視が生じます)。以下では経路のどの部位が障害されるとどのような神経症状を呈するかを解説します。
1:MLF症候群 INO(internuclear ophthalmoplegia:核間麻痺)
・MLFが障害されることで、病側眼球が内転することが出来ない病態を指します(外転神経核と動眼神経核の間の線維が障害されるため、核間麻痺(INO:internuclear ophthalmoplegia)とも表現します)。
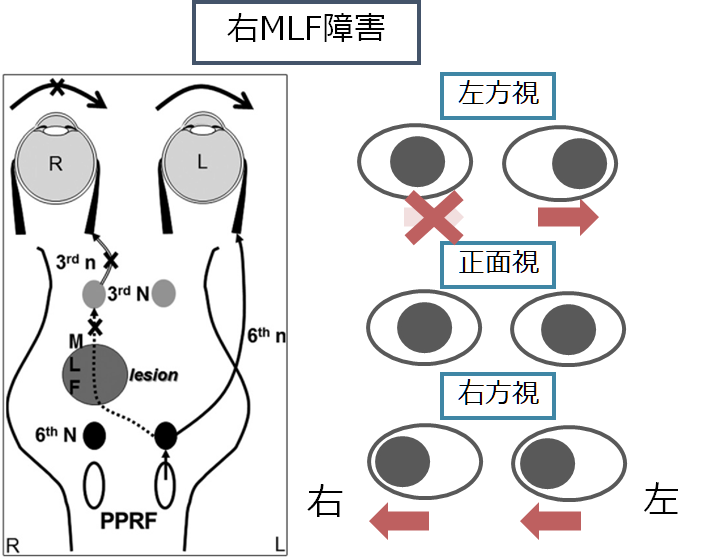
・輻輳は神経経路が異なるため可能です(動眼神経麻痺との鑑別点として重要)。
・健側注視時に健側注視方向に急速相を持つ眼振を認めます(注視誘発性眼振の一種)。この際健側の急速相が大きく、患側が小さいといった両眼の眼振の大きさに解離を認めるため、解離性眼振(dissociated nystagmus)と表現します(下図青文字部分参照)。
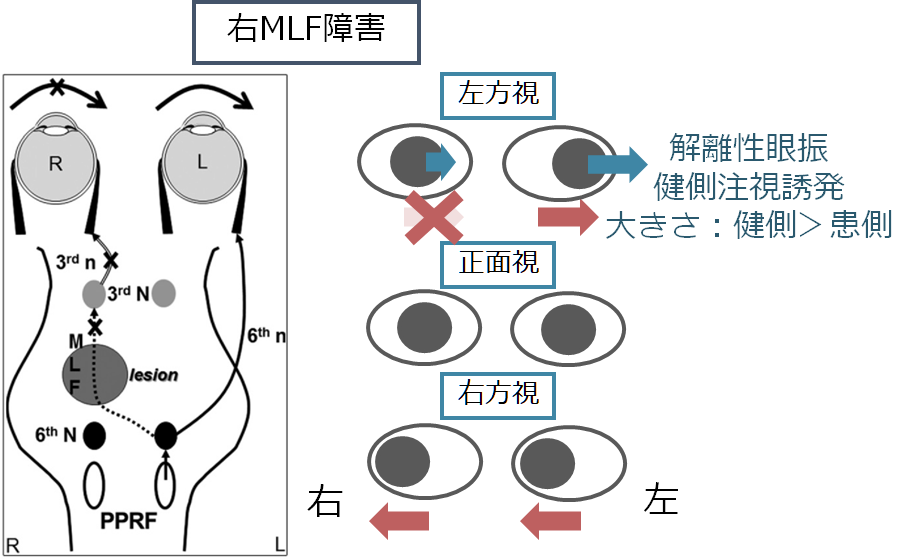
・眼位は病態を考えると正面視で正中のはずですが、患側上斜視になることがあります。
・原因:脳血管障害が多く、その他脱髄(多発性硬化症)が挙げられます。
MLF症候群を呈した脳梗塞(MRIで確定)30例をまとめた報告( Neurology 2004;62:1491 )では、MLF症候群を呈したのは脳梗塞全体の0.47%で、30例中24例がMLF症候群、6例はone-and-a-half症候群(one-and-a-half症候群はいずれもすぐにMLF症候群へ移行)、他の神経所見を合併したものが18例(感覚障害が多く、内側毛帯が解剖学的に近いことと関係しているかと考察)、輻輳可能な症例が60%、患側眼球のskew deviationが40%であったとされています。この報告では、全例複視は改善しており予後は良いとされています。
他の報告( Ophthalmology 2002;109:1676 )ではMLF症候群を呈した33例の脳梗塞(臨床診断)をまとめており、神経所見は78.8%、平均2.25か月で改善し、MRIで脳梗塞所見をみとめたのは52%のみであったと報告されています。
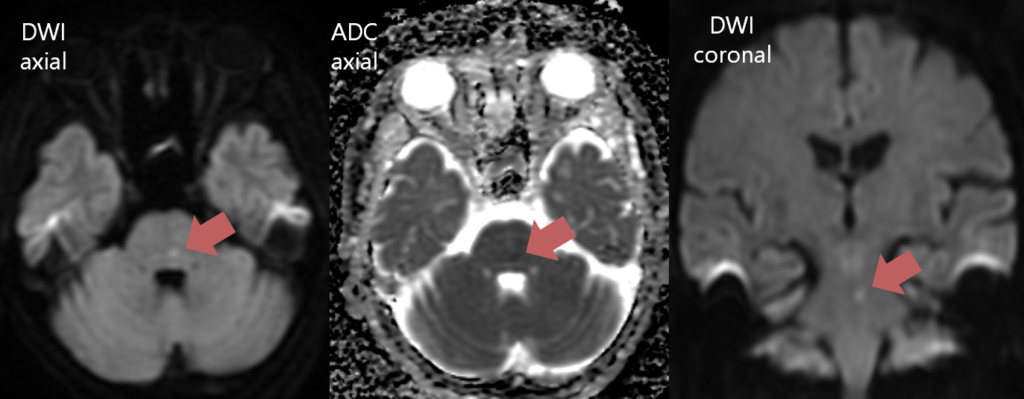
いずれにせよ予後は比較的良好で、MRI画像は微小梗塞であると映らない可能性も十分にあることを念頭に置いた方がよいと思います。以下自験例で左橋背側に梗塞巣を認めた症例。
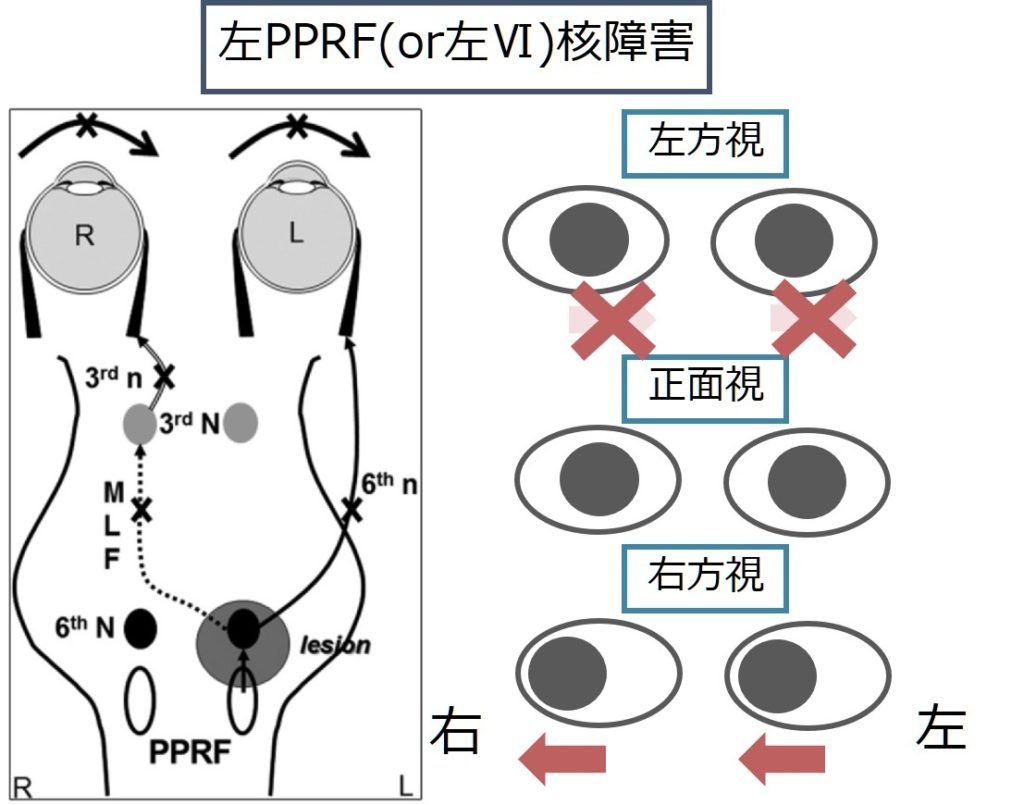
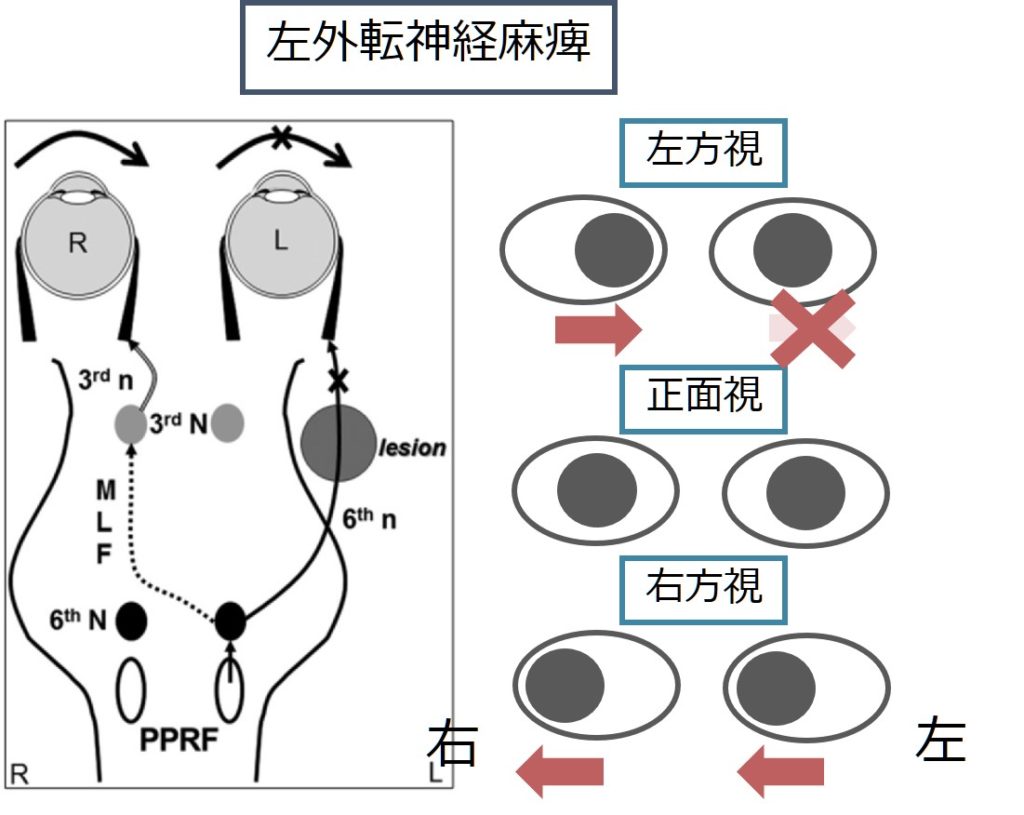
2:PPRF障害 or 外転神経核障害
・病側への側方注視が両眼とも出来ない。通常PPRF単独で障害されるわけではなく、左外転神経核も同時に障害される(解剖的に極めて近接しているため)。このため随意だけではなく、不随意でも動かない。
・輻輳では右眼の内転は可能。
3:PPRF障害(or 外転神経核障害) + MLF障害:One-and-a-half症候群
・病側のPPRF(もしくは外転神経核)と、病側のMLFが障害されることで、上記で解説したPPRF障害とMLF症候群を合併した形になり、病側眼球は外転・内転の水平方向運動障害があり、反対側眼球は内転障害を呈します(1眼が水平方向いずれも動かず、他眼も半分しか動かないため、one-and-a-half syndromeと表現します)。
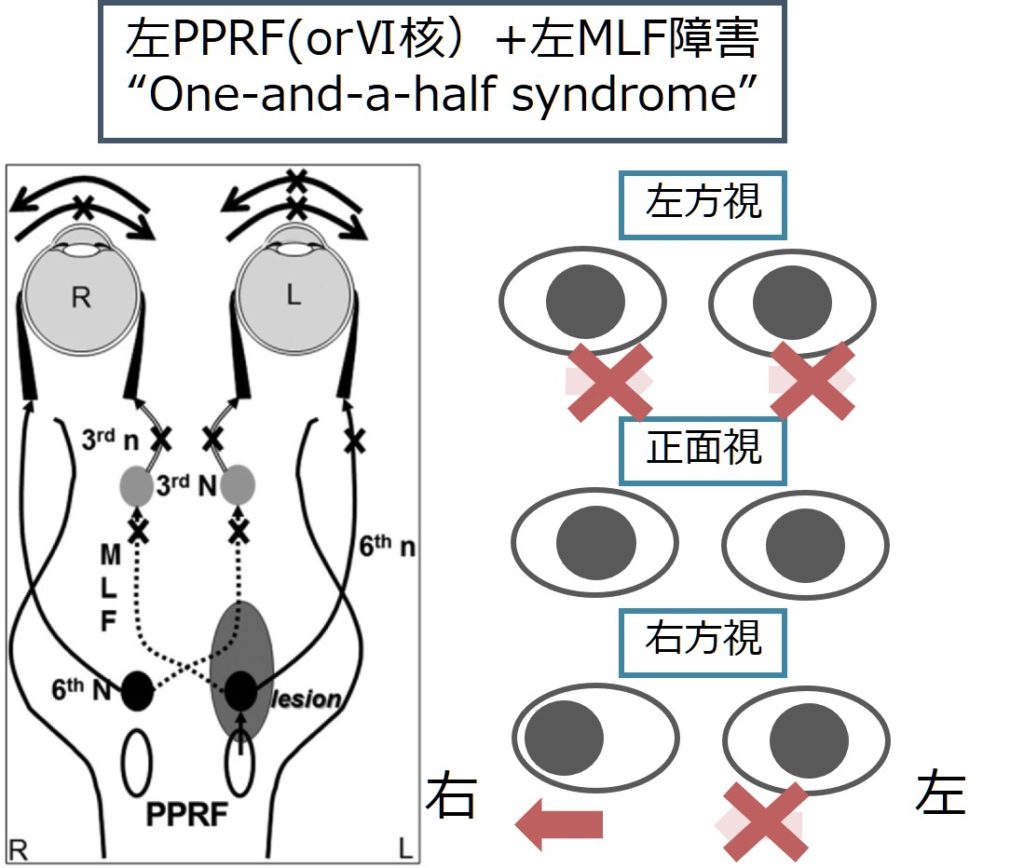
・外斜視(paralytic pontine exotropia)を伴う場合があります。
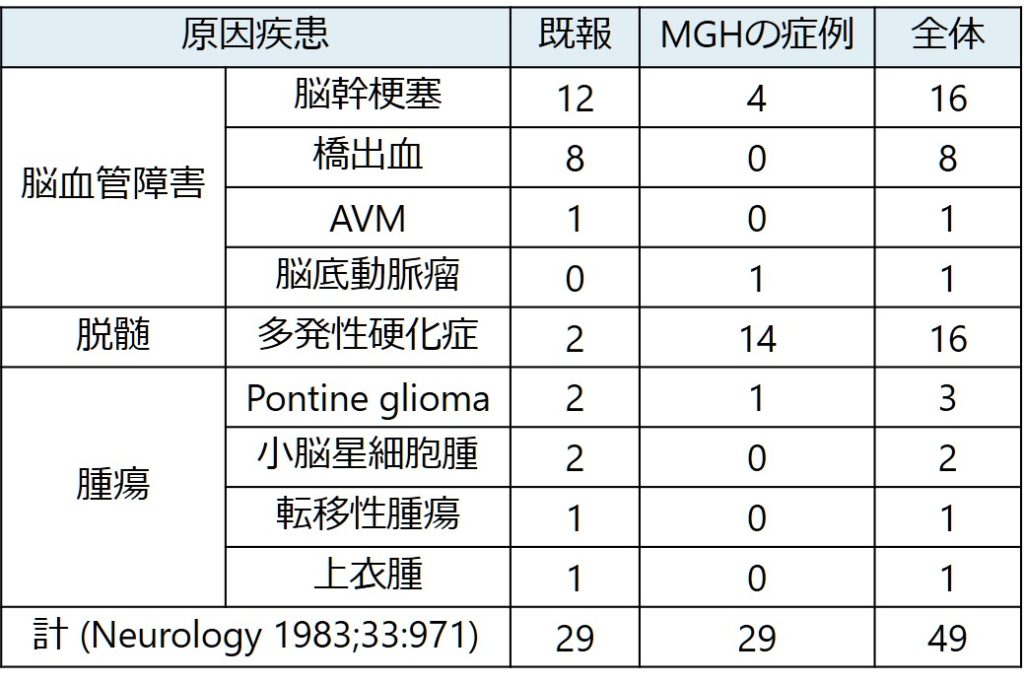
・原因はMLF症候群やPPRF障害と同様に脳血管障害、脱髄、腫瘍が中心になります。古い報告ですが、one-and-a-half症候群を最も多い症例をまとめたものを載せます( Neurology 1983;33:971 )。
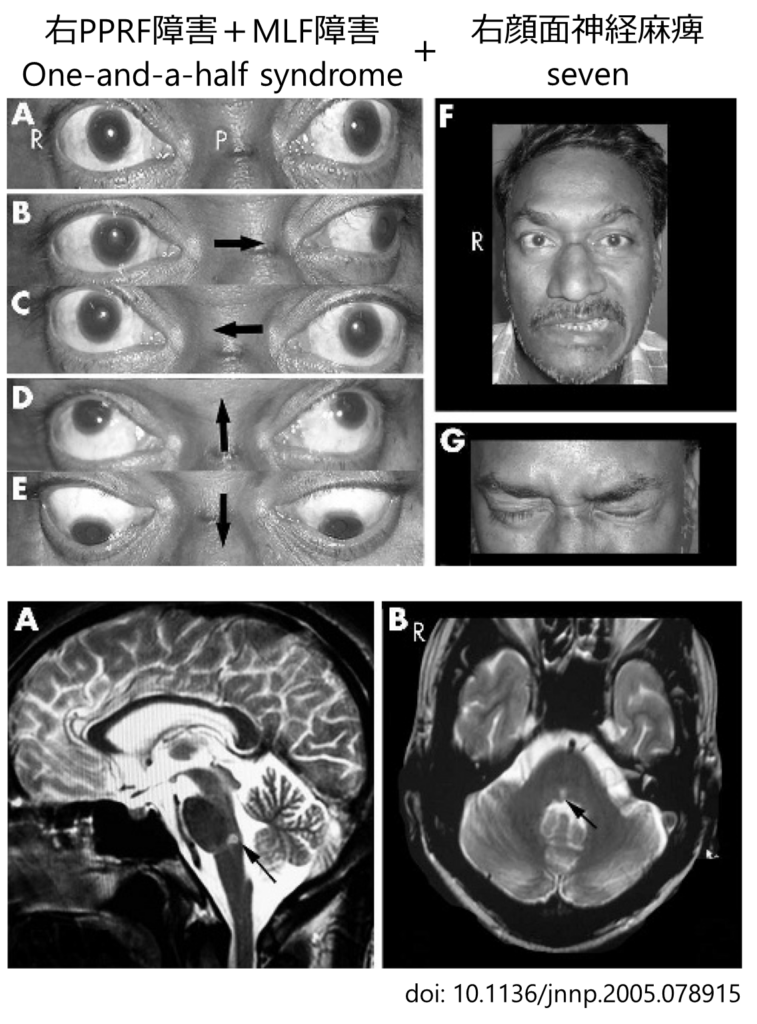
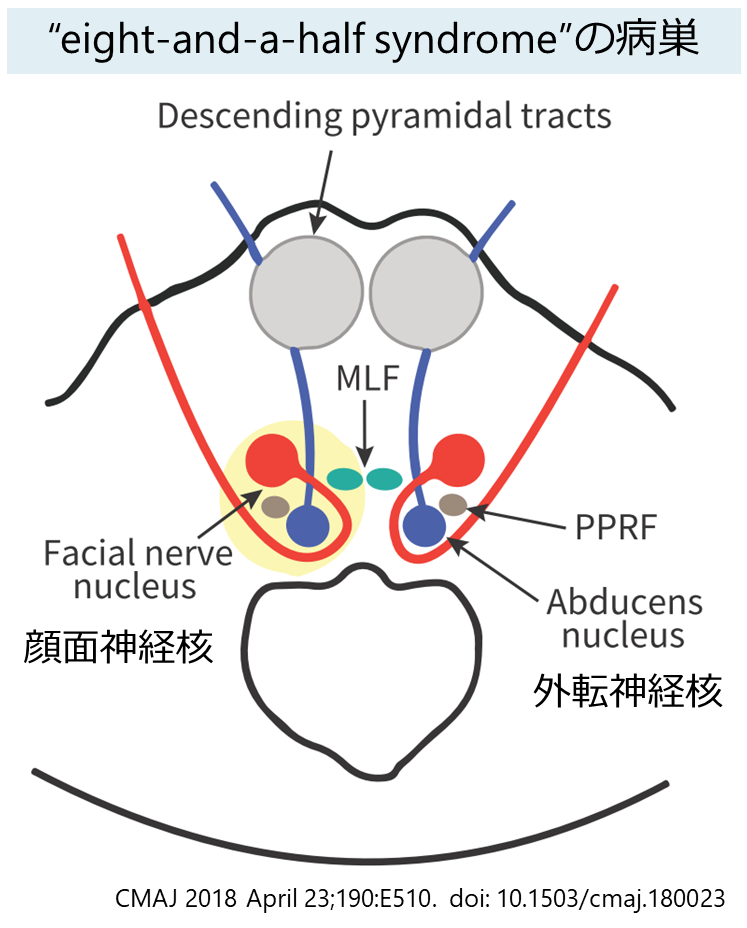
*参考:“eight-and-a-half syndrome”
・上記の”one-and-a-half syndrome”に同側の顔面神経麻痺(Ⅶ)を合併したものを、元の”1 + 0.5″に”+ 7″して、”8.5″つまり、”eight-and-a-half syndrome”と報告されています。私の調べた限りではおそらくJ Neuroophthalmol. 1998 Jun;18(2):114-6. PMID: 9621267.が最初の報告(3例報告)です。
4:外転神経麻痺 abducens nerve palsy
・外転神経単独の障害(外転神経核ではない点に注意)を表します。病側の眼球の外転障害を呈します(外転神経核、PPRF、MLFは障害されないため反対側の眼球運動障害はありません)。
・外転神経の走行は、
脳槽部:橋前槽を上行(+前外側)→Dorello管通過→海綿状脈洞→上眼窩裂→外直筋
となります。神経支配は同側支配です。
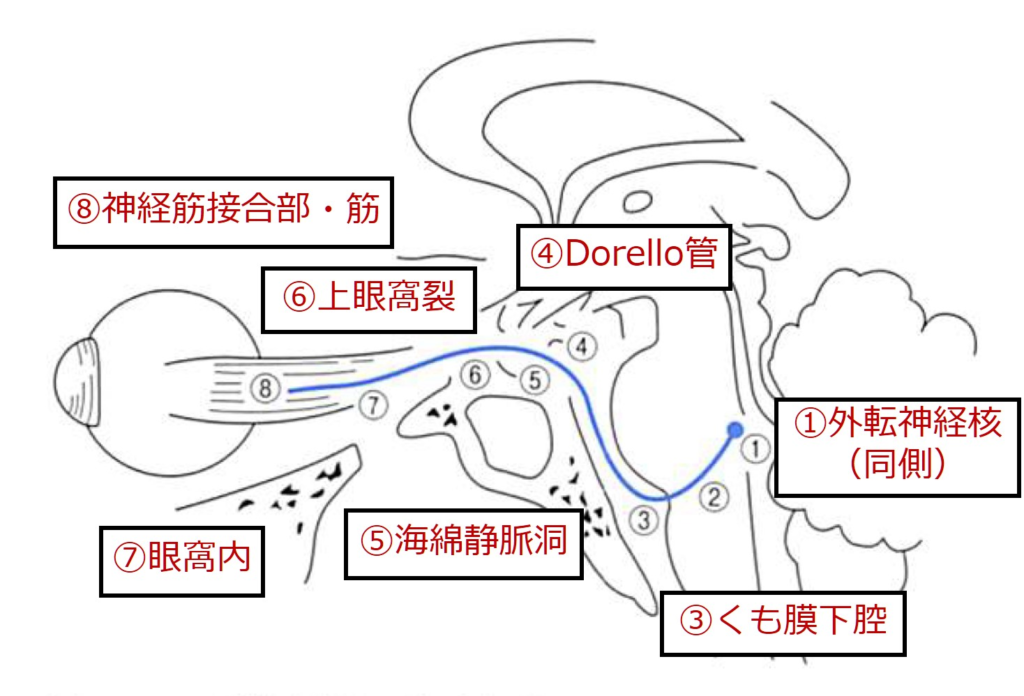
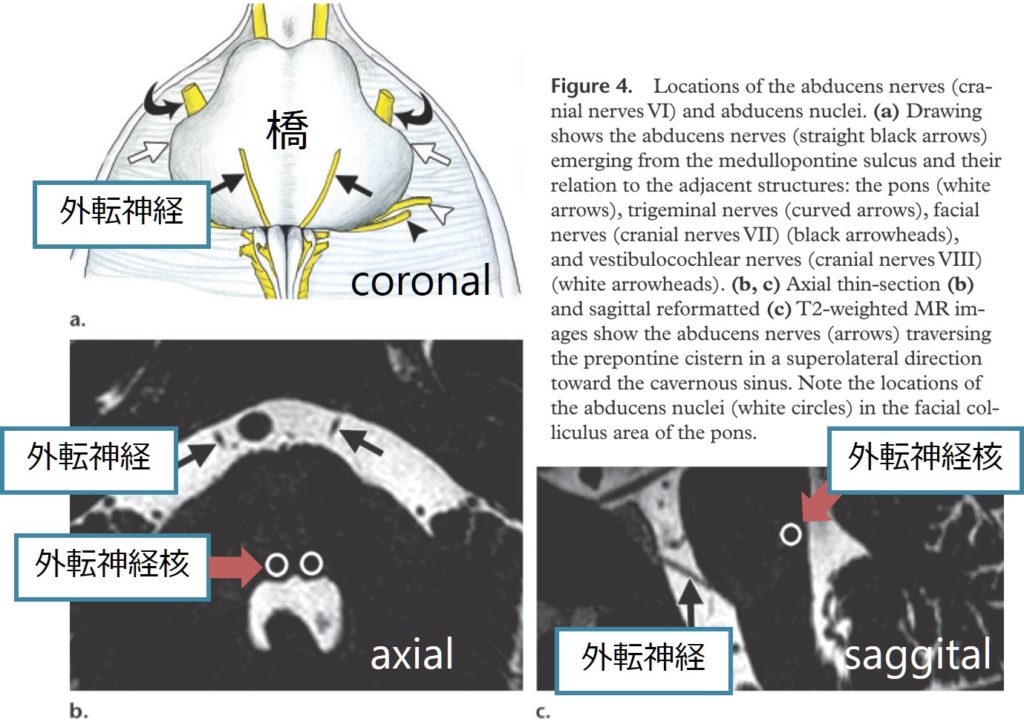
外転神経は脳神経の中で脳内走行距離が最も長いため、容易に障害されやすいという特徴があります(特に脳槽部での走行が長く頭蓋内圧亢進で容易に障害される)。
・原因は障害される解剖部位から分類すると下記が挙げられます。
・脳幹内(神経核~核下):梗塞、腫瘍、脱髄、Wernicke脳症
・くも膜下腔(脳槽内):頭蓋内圧亢進、血管圧迫、物理的
・Dorello管:Gradenigo症候群(中耳炎+側頭痛)
・海綿状脈洞:血管炎、サルコイドーシス、結核、Tolosa-Hunt症候群など
・上眼窩裂:
・神経筋接合部:重症筋無力症
・筋:甲状腺眼症、Miller-Fisher症候群
以上水平眼球運動の生理、解剖とその異常に関して解説しました。特に複視の鑑別で上記の点は重要になります。MLF症候群も臨床でよく目にする疾患ですので(そのほとんどが脳血管障害ですが)、機序が分かると理解が促進されると思います。
*参考両側性外転神経麻痺に関して
原因:頭蓋内圧亢進が圧倒的に多い
文献:両側性外転神経麻痺の原因69例検討 Ophthalmology. 2006 Nov;113(11):2108-9.
・原因①外傷 42%, ②血管障害 23.2%, ③腫瘍 20.3% *頭蓋内圧亢進によるもの(直接浸潤よりも圧倒的に頭蓋内圧亢進によるものが多い)
個人的見解:「両側性外転神経麻痺+画像所見なし(頭蓋内圧亢進なし)」→①Fisher症候群、②Wernicke脳症に注意と考えております。しかも両者は臨床像が似るので(背景は異なりますが)注意です。


