病態
血管内リンパ腫はほとんどが腫瘍細胞がB細胞起源です。毛細血管内腔にリンパ腫細胞が浸潤、増殖し、大血管を侵襲することは通常ありません。血管外の腫瘤形成や末梢血でのリンパ腫細胞が検出されないため非常に診断が難しいことが特徴です。毛細血管を閉塞することで臓器虚血を引き起こし、障害される臓器としては中枢神経と皮膚が代表ですがどの臓器も浸潤しうるとされています。中枢神経に病変を呈する場合が多いため血液内科医だけではなく神経内科医にとっても非常に重要な疾患です。
疫学
日本人の報告では年齢中央値67歳(34~84歳 72%は60歳以上)、男女比=1.3:1とされています。他の文献をみても年齢は概ね60~70歳前後で、男女比はほとんど同等と思われます。
臨床症状
臨床病型はheterogeneousですが、アジアと西洋のコホートで傾向が違うことからAsian variant, Western variantと表現されます。Asian variantは血球貪食症候群を高頻度で認め(59%)、Western variantでは皮膚・神経浸潤を主体をするとされています。以下にそれぞれでの違いをまとめます。
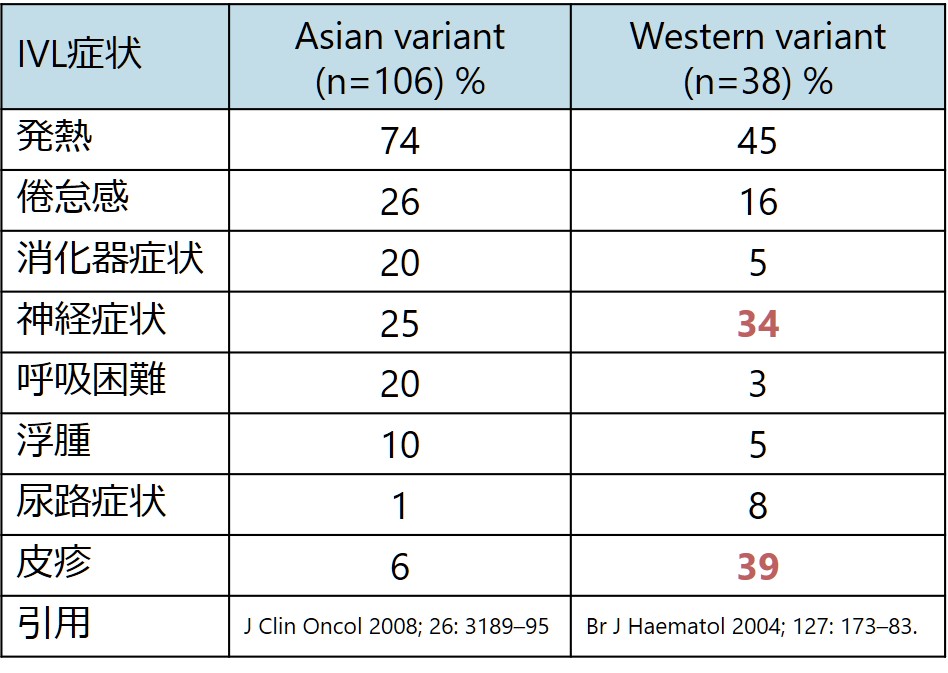
発熱:Western variant, Asian variantいずれも最も多い症状は発熱で、その他の非特異的な所見から不明熱の様相を呈する場合が多いです。不明熱の原因としてのIVLはかなり認知度が高まっているように個人的に思います(逆にきちんと不明熱の精査していないのに、安易に「IVLかもしれないからrandom skin biopsy」という短絡的なpracticeもたまに見かけてしまいます・・・・)。
神経症状:中枢神経は血管内リンパ腫の好発臓器で全経過中の70~85%で中枢神経症状を合併するとされています。多発脳梗塞、亜急性経過の認知症、意識障害、精神症状、痙攣、脊髄障害・脊髄根障害(馬尾障害)など様々な神経症状を呈します。この神経所見であればIVLを疑うという特異的なものは存在しません。これ以外にも末梢神経障害、脳神経障害を呈するものも指摘されています。
頻度としては進行性・多巣性脳血管障害76%、脊髄・神経根障害38%、亜急性脳症 27%、脳神経障害21%、末梢神経障害5%と報告されています(Cancer 1994;71:3156)。
円錐上部症候群で発症したIVLに関して日本からの報告があります(BRAIN and NERVE 62(3):269-272,2010)。この報告では画像上円錐部に明らかな異常所見はなく、同部位の病理学的な診断はついていませんが(骨髄生検で診断)化学療法で神経所見が一時的に改善したことから同部位もIVLによる病変と判断しています。
「脳梗塞+発熱」では感染性心内膜炎と血管内リンパ腫を鑑別に挙げるべきと思います(私案)。
私の師匠は血管内リンパ腫マスターの様な方で、多数診断されており、教えていただいたIVLのpearlを紹介させていただきます。
・不明熱 + LDH高値 + 脳梗塞
・脾腫とLDH高値の不明熱
・血球貪食症候群
・発熱とLDH高値を画像所見に乏しい低酸素血症
・酸素化低下があるが、呼吸困難はそれに比して認めない
これらを認めた場合にIVLを疑います。
検査結果
採血結果の日本人106人のまとめではLDH上昇98%、貧血68%、血小板減少58%、白血球減少27%、sIL-2R上昇(5000 U/mL以上)66%を認めました。血小板減少はAsian variantがWestern variantと比べて多く、Asian variantで血球貪食症候群を合併している頻度が多いことが原因として推測されています。やはりLDH上昇+不明熱というのがIVLを疑うkey wordになると思います。個人的には中枢神経症状+LDH上昇でも閾値を低くIVLを疑うべきと思います(通常中枢神経が障害されるだけでは末梢血中のLDHは上昇しないため)。
低Na血症を認める場合もありますが、副腎病変に伴う副腎不全の可能性もあるため注意が必要です。低Na血症をなんとなく流さない日ごろの診療姿勢が求められます。
末梢血中にリンパ腫様細胞を認めることは極めてまれです。
個人的にはやはり日常臨床でLDH上昇を見逃してはいけないと思います。LDHは確かに色々な原因で上昇するので普段採血結果であまり気に留めない場合もあるかもしれませんが、横紋筋融解(この場合はCK上昇)、溶血(Bil上昇など随伴)、間質性肺炎、腎梗塞、腫瘍と大まかに鑑別を区切ると良いと思います。説明できないLDH上昇が持続している場合はやはり腫瘍を考慮するべきです。LDHの重要性を内科診療では日々痛感します。
これ以外にAsian variantでは血球貪食症候群を合併することが多いため、フェリチンやTGなども提出します。
画像所見
頭部MRI検査
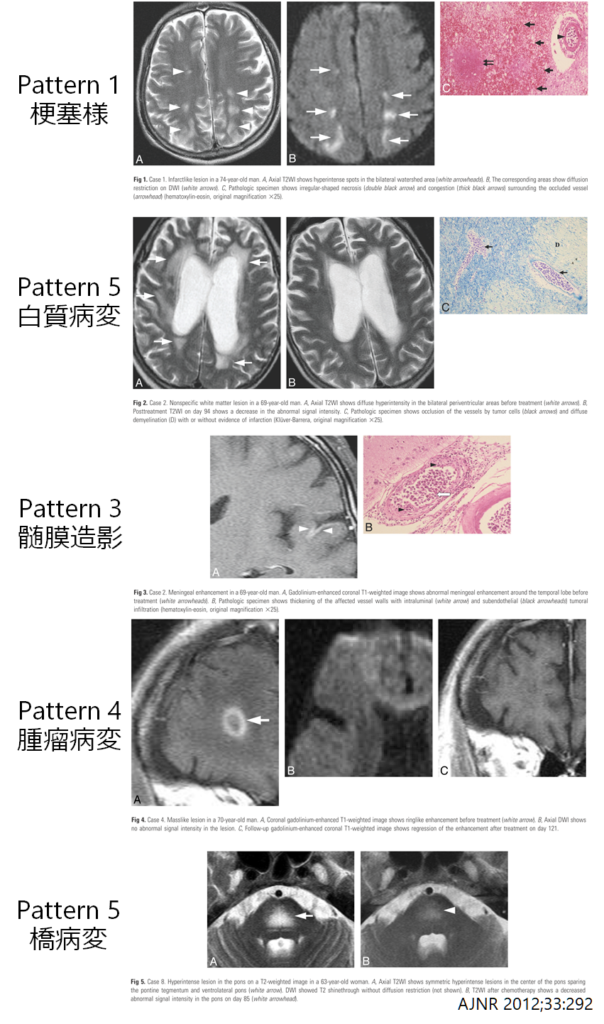
頭部CT検査はほとんど診断に寄与せず、頭部MRI検査が中心的な役割を担います。AJNR 2012;33:292では11例の病理診断のついた血管内リンパ腫症例の頭部MRI画像検査を5つのパターン(梗塞様・白質病変・髄膜造影効果・腫瘤病変・橋病変の5つ)に分類しています(下図参照)。pattern 5の橋病変は一見ODS(浸透圧性脱髄症候群)と類似した画像を呈するため注意が必要です(ODSに関してはこちらをご参照ください。)。しかし、総じてIVLに典型的な所見というのはないと思っていた方が安全だと思います。
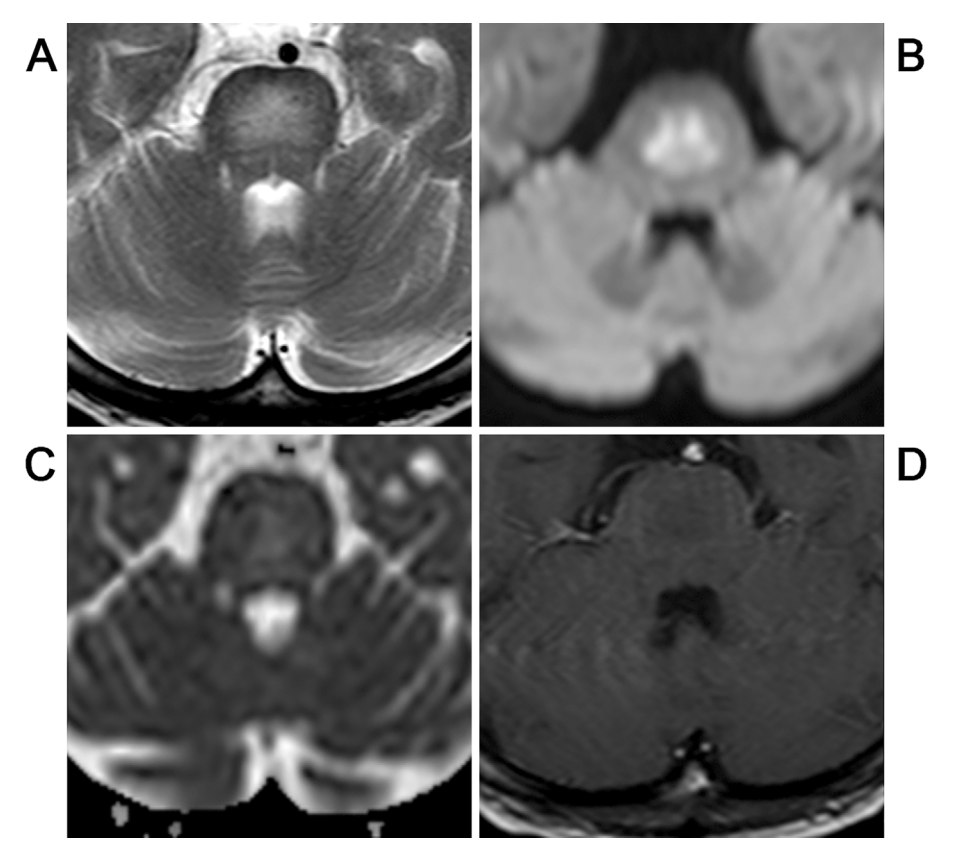
橋病変は他にも報告があり掲載させていただきます(Intern Med 54: 2421-2422, 2015)。
この他SWIで大脳皮質、皮質直下に低信号を認めた症例も報告されており、こちらもIVLの画像所見の可能性が指摘されています(臨床神経 2017;57:504-508 71歳男性主訴:異常行動、痙攣の症例 SWIの所見に関してコメントを頂き追記させていただきました。)
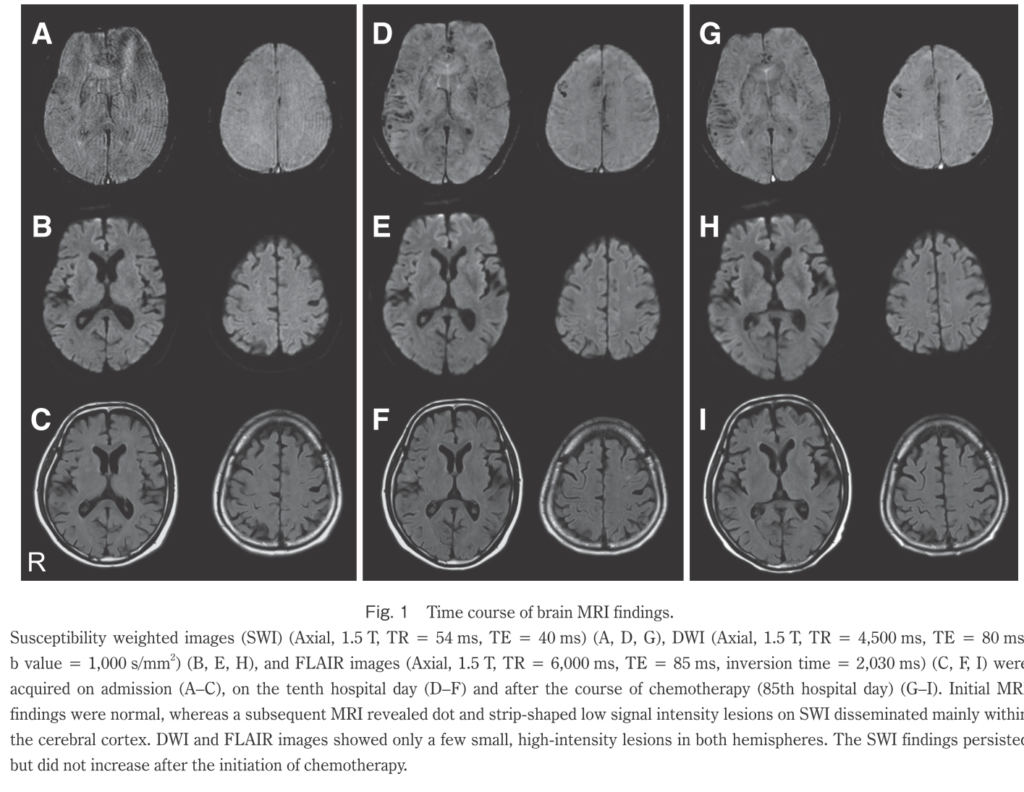
IVLで出血性病変を合併することは脊髄内出血が疑われた症例(臨床神経 2012;52:344-350)、脳出血を併発した症例(Neurol Sci (2010) 31:793–797)の報告があり、血管壁の炎症・変性・ヒアリン化・線維化による血管壁の損傷・血管拡張・微小動脈瘤の形成・破綻が出血に関与していると考察されています。
FDG-PET
リンパ節に集積する悪性リンパ腫と比べて、血管内リンパ腫は体積あたりの腫瘍細胞数が少ないためFDG-PETで検出が少ないとされ、どこまで血管内リンパ腫においてFDG-PETが有用か?に関しては議論が分かれていましたが(Lancet oncologyの2009年のreviewでは有用性に関してcontroversialと記載があります)、近年FDG-PETが血管内リンパ腫の診断に有用であるとする報告が増加してきています。
長管骨に集積を認めることが有名な所見です。
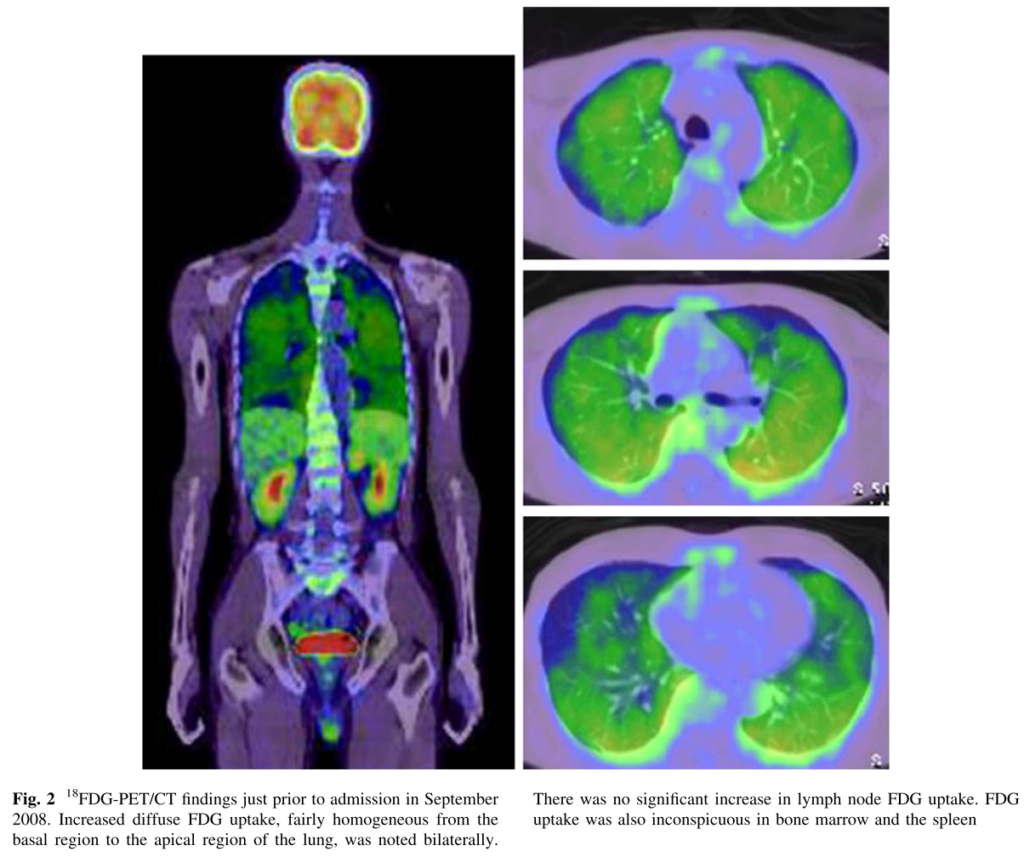
胸部CT検査で異常所見を認めないにも関わらず、FDG-PETで両側肺野びまん性の集積を認める(ミスマッチ)ことが血管内リンパ腫の特徴的な所見として有名です(下図はAnn Nucl Med (2012) 26:515–521より参照)。実際剖検例では60%に肺病変を認めるようです。
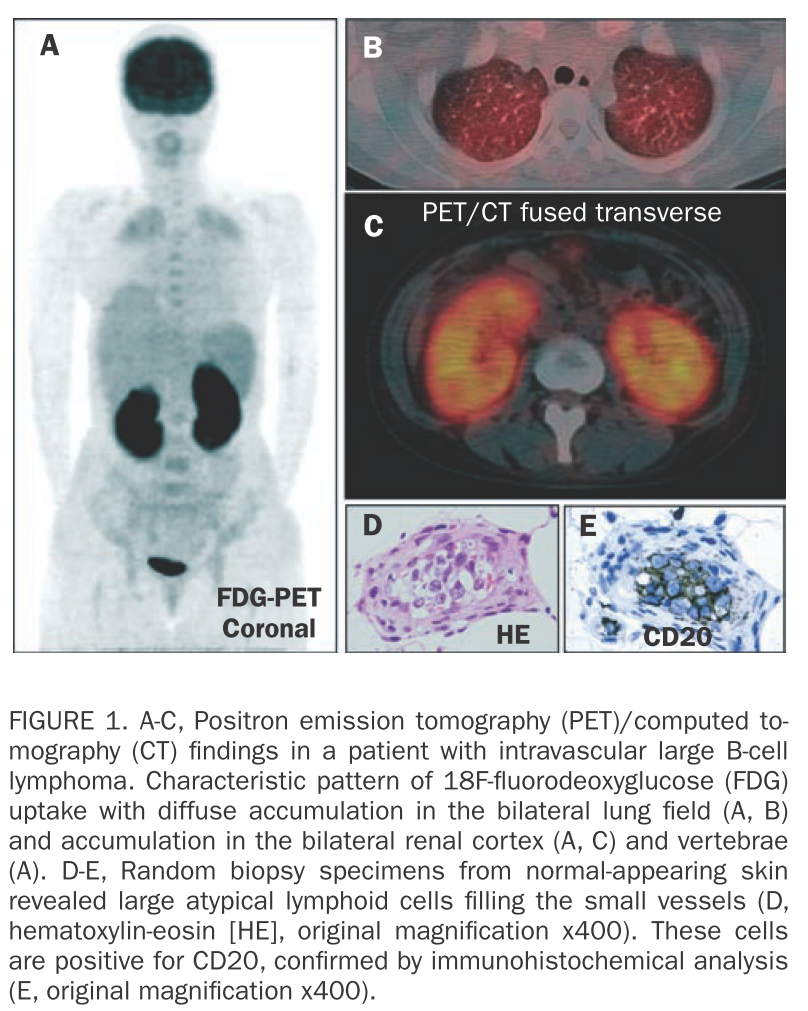
以下はMayo Clin Proc 2010;85: e56 – e57.より引用させていただきました。ここの症例では両側肺野だけでなく両側腎皮質にも集積を認めており、肺や腎臓が小血管の分布が多いことと関係しているのではないかと考察されています。
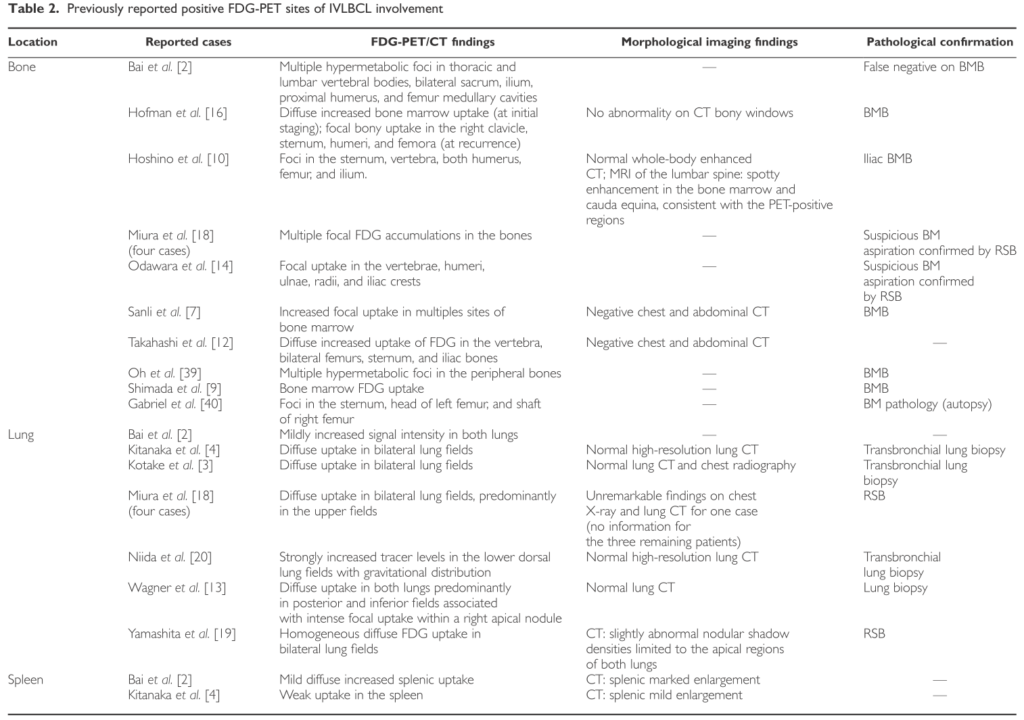
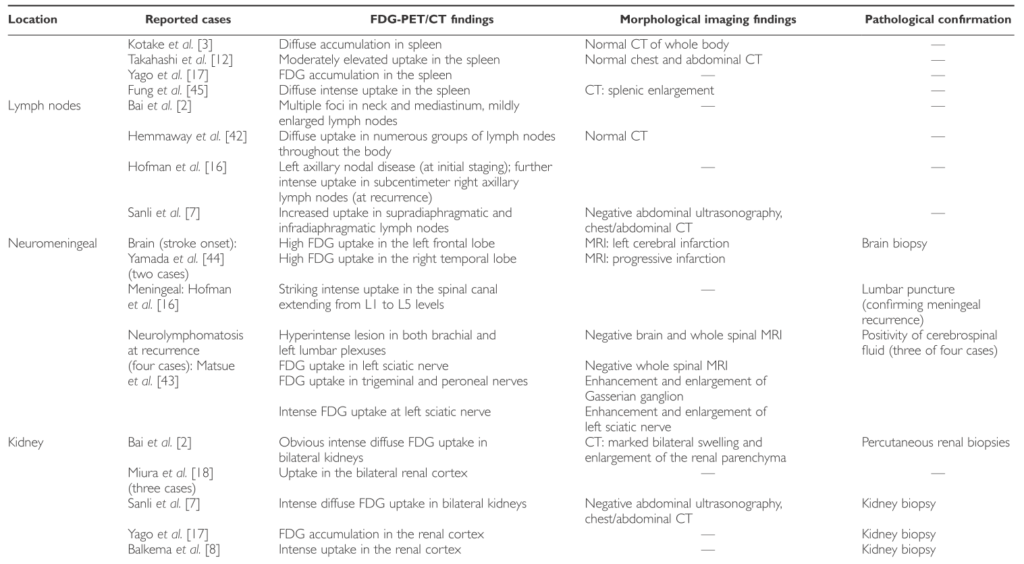
過去のPET陽性例の報告のまとめを下に掲載します(Hematol Oncol 2015; 33: 99 – 109より引用)。2004年に初めてFDG-PETがIVLの診断に有用と症例報告がされてから、多くの報告が蓄積されてきています(Am J Hematol 2004; 76: 236)。

診断
当たり前ではありますが組織診断が最重要です。血管内リンパ腫の難しい点が普通のリンパ腫と違い骨髄、リンパ節、末梢血、髄液からはリンパ腫細胞を検出できない場合が多いということです。以下の部位からの生検も検討します。皮膚、骨髄までは生検を通常侵襲度が低いことからも行い、肺、脳の生検を状況に応じて検討します。
Random Skin Biopsy
大腿部の脂肪織まで含む深い組織を生検することが重要とされています。皮膚病変は先ほど述べた通りWestern variantに多いですが、実際に皮膚所見がなくても、またAsian variantでも同様にrandom skin biopsyによりIVLの診断できる場合があります。
話がやや前後しますが、そもそも皮疹があればそこを生検すればよいので皮膚の診察は重要です。軽度の毛細血管拡張のみが所見のこともあると記載があり注意です。
肺生検 TBLB
胸部CT検査で明らかな肺病変が指摘できなくても、PET-CTで両側肺野のびまん性の集積亢進を認める場合があり(上述の通り)、ここをTBLBで生検し血管内リンパ腫の診断に至った報告があります。日本人の報告でも106人中11人は肺生検で診断に至っており積極的に考慮するべきかもしれません。
腎生検
腎生検でIVLを診断した報告もありますが(臨床神経 2014;54:484-488 下図)、lancet oncologyのreviewではIVLで止血機能が低下しており血腫に至ってしまったこともあると記載があります。
治療に関しては血液内科先生方の専門領域になりますので、ここでは省略させていただきます。
IVLは診断が難しいため一度診療すると色々なドラマを経験されると思います。私は去年「脳梗塞で紹介になった患者さん」を救急外来の段階で師匠が病歴と採血結果をちらっと眺めて「きっとIVLだね」と話されて衝撃を受けました(実際にその後IVLでした)。やはり見える人には診断できる疾患なんだなと改めて痛感しました。画像検査でも細胞診などでもなかなか姿を見せてこない「お化け」のような疾患ですが、「お化け」の痕跡から診断していくところにこの疾患の醍醐味があるのかもしれません。みなさまのIVLのご経験をもしコメントいただけますと幸いです。
参考文献
・Lancet Oncol 2009; 10: 895–902 IVLの素晴らしいreview。日本人の先生が書いていらっしゃることに感動。血管内リンパ腫の文献は日本からのものが多くあります。
・J Clin Oncol 2008; 26: 3189–95. 日本人106例のIVLを後ろ向き解析した大規模な研究。日本人のデータはほぼ全てこの論文から引用させていただきました。
・Brain and Nerve 2014;66(8):927 特集:神経系の悪性リンパ腫 update「Intravascular lymphomatosisの現況」 大変分かりやすくまとめられています。
・Hematol Oncol 2015; 33: 99 – 109 IVLにおけるFDG-PETの有用性をliterature reviewとしてまとめてあります。


