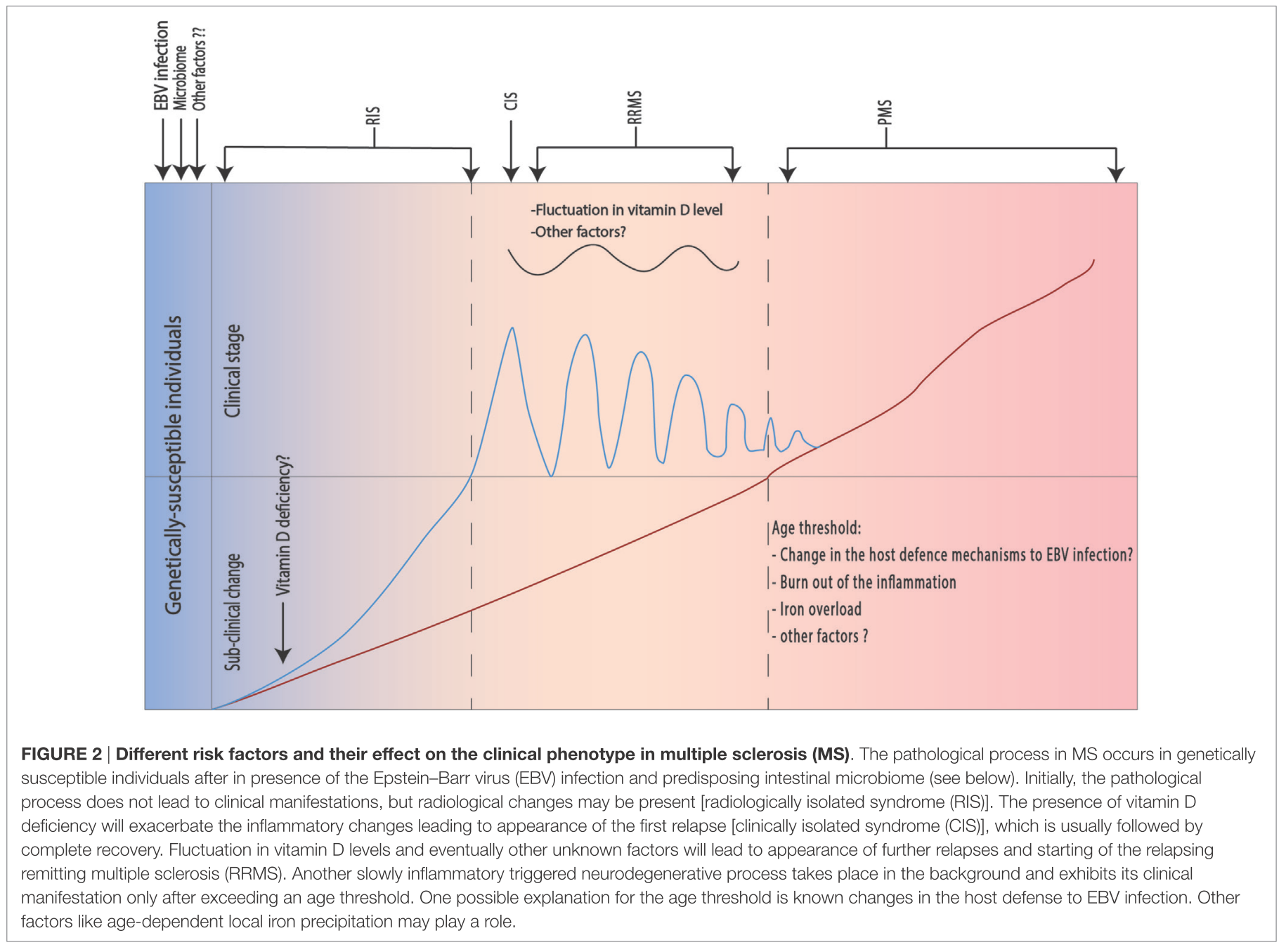
現在非常に重症な単純ヘルペス脳炎患者さんの診療をしており調べた内容をまとめます。
病態
単純ヘルペスウイルスにはHSV1とHSV2が存在しますが、前者のHSV1が単純ヘルペス脳炎の95%以上を占めます。ヘルペスウイルスの中枢神経への進展経路としては
1:三叉神経あるいは嗅神経を介した直接浸潤
2:中枢神経外での再感染からの波及
3:中枢神経内潜伏感染の再活性化
が想定されています。感染の機序としては1の直接浸潤や2,3の再活性化の機序どちらも考えられています。年齢や季節を問わず発症します。
臨床像
急性の経過で発熱、意識状態の変化、精神状態の変化、神経学的巣症状などを認めます。発症初期の段階では脳炎らしい所見がなく発熱だけであり、後から急性にこれらの意識変化を伴う場合もあります。(自験例をまとめると2-3日発熱のみが先行し、その後急激に意識状態や精神状態に変化をきたして救急受診というパターンが多いです)。
個人的には初期の段階でただのウイルス感染症と脳炎や髄膜炎の鑑別はしごく困難と思っております。発熱だけでまったく中枢神経の症候を認めず、急激に意識障害に至る例も多くあります。また髄膜炎か?脳炎か?も鑑別が臨床上はなかなか難しい場合もあります。
*これはまれな症候ですが、単純ヘルペス脳炎は両側側頭葉内側を障害することでKluver-Bucy症候群を呈する場合がまれにあります(Kluver-Bucy症候群に関してはこちらを参照)。
検査
髄液検査:単核球有意の細胞数上昇、蛋白上昇を認め、出血性病変を反映して赤血球やキサントクロミーを認める場合もあります。髄液糖低下を認める場合もありますが、血糖値の1/3以下になる場合はまれとされています。免疫抑制剤を使用していたり、背景に免疫不全がある場合は髄液所見がマスクされやすいため注意が必要です(これは髄膜炎でも同様です)。
HSV1-DNA/PCR検査:診断の”gold standard”として重要です。real-time PCRやnested PCRは非常に高い感度と特異度をもち感度96-98%、特異度95-99%と報告されています。しかし、病初期(特に発症48-72時間以内)はPCR偽陰性となる場合もあるため注意が必要です。
脳波:PLEDsが有名な所見ですが、単純ヘルペス脳炎に特異的な所見では全くなく、脳波で単純ヘルペス脳炎を診断できる訳ではありません。
画像検査
基本的にはMRI検査の方がCT検査よりも感度良く病変を指摘でき、また類縁疾患との鑑別においても有用です。
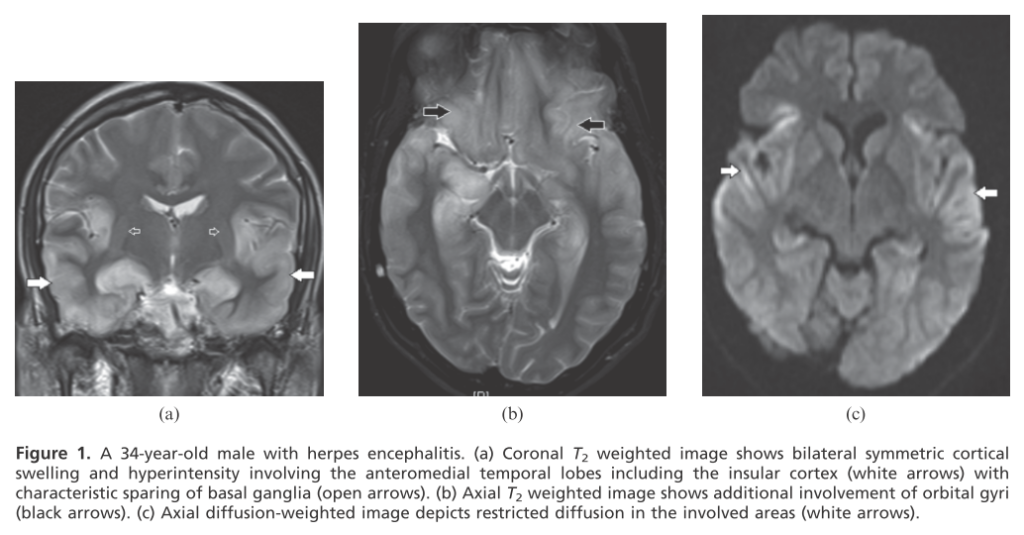
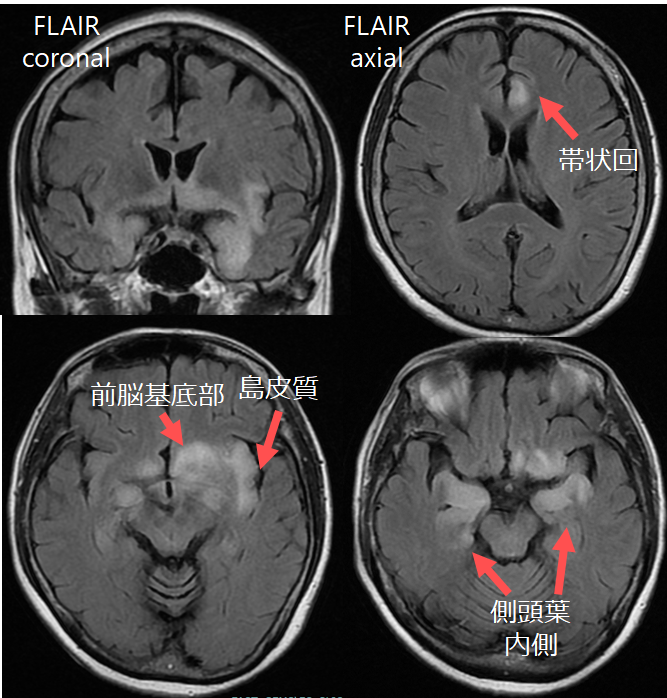
・病変分布:側頭葉内側だけではなく、側頭葉先端部・外側部を全て侵す場合が多いことが特徴で(血管支配域とは合わない:逆に一部だけの場合は梗塞の可能性も考慮する 内側部のみ:PCA領域、外側部のみ:MCA領域)、前頭葉底部、帯状回、島回へと波及します。
*参照:側頭葉内側病変を呈する疾患の鑑別
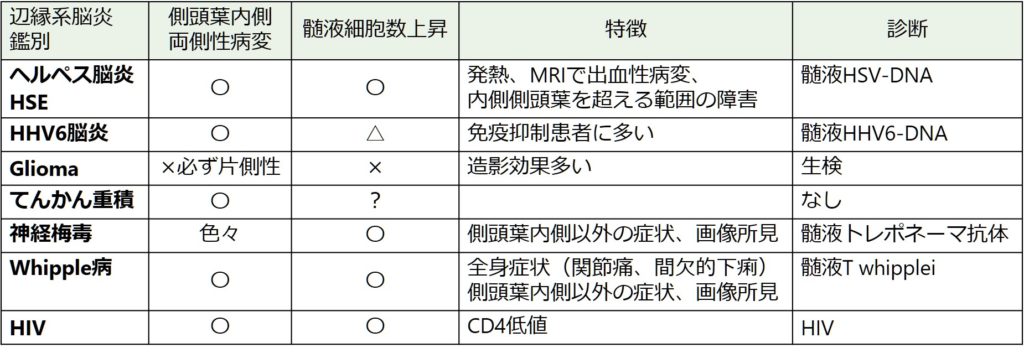
・左右:両側性障害も多いですが、必ず左右非対称であることが特徴とされています(他の非ヘルペス性辺縁系脳炎と違いとして重要)。基底核は通常障害されないとされ、被殻には病変が及ばない場合が多いとされています。
・浮腫:mass effectを伴います
・DWI:皮質に沿った高信号を認める場合があります(その場合も皮質下白質にはT2WI/FLAIRで高信号を認めるとされています)
*参考:DWI皮質高信号の鑑別(鑑別は比較的限定的なので重要)
・脳血管障害:塞栓性梗塞
・感染:CJD、ヘルペス脳炎
・炎症:血管炎、CNS vasculitis
・代謝性:MELAS、低酸素性虚血性脳症(HIE:hypoxic-ischemic encephalopathy)、低血糖脳症、急性高アンモニア脳症
・てんかん重責・PRES・外傷(contusion)
・T2*WI/SWI:病変内に出血を認める場合が多いとされています(他の非ヘルペス性脳炎との鑑別に有用)。
(具体例:下図)基底核はspareしており(a:open-arrow)、前頭葉眼窩部(b)へ炎症が波及し、DWIでは両側側頭葉皮質に高信号(c)を認めている。
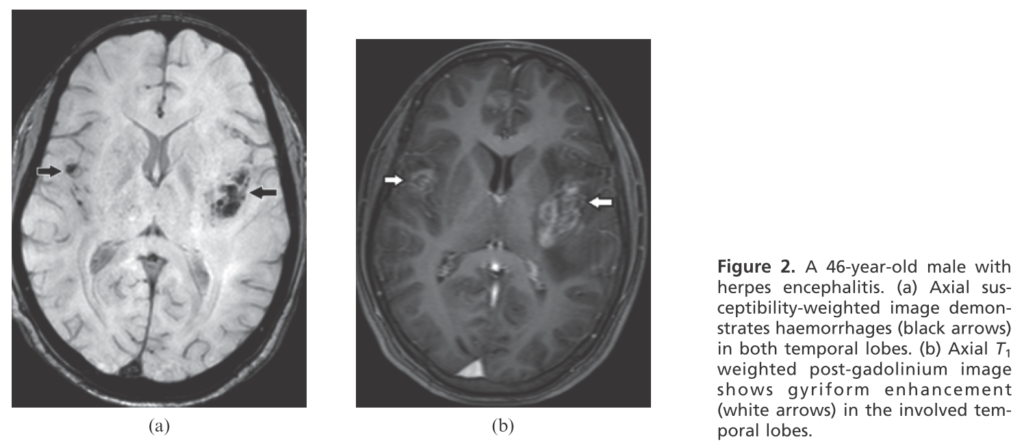
(具体例)両側側頭葉にSWI低信号を認め出血病変(a)。T1造影では皮質に沿った造影効果(b)。
参考:「神経内科疾患の画像診断」第2版(著:柳下章先生)
以下自験例画像(髄液細胞数6→37→38/μL, mono, TP:61.8→77.4→79.5 mg/dL 髄液HSV1-PCR(+))
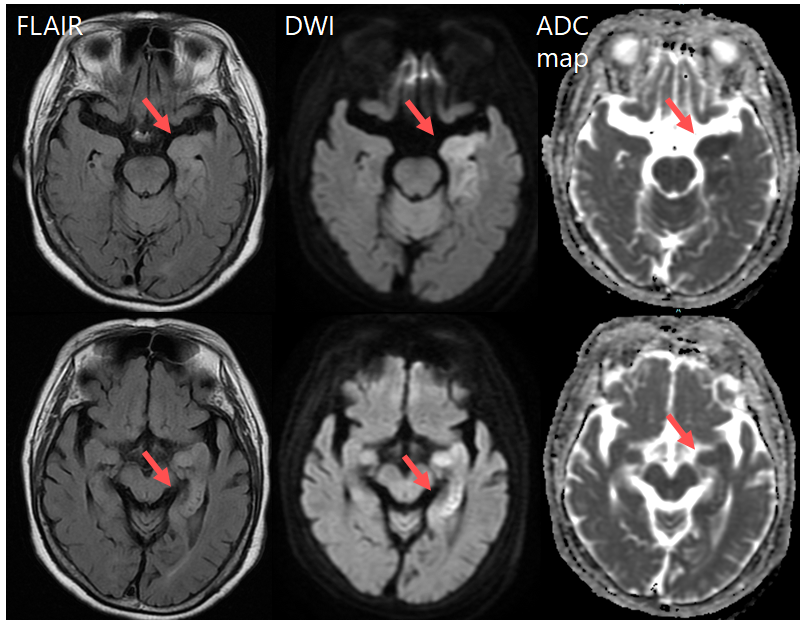
フォローアップの頭部MRI検査では島皮質や側頭葉の内側だけでなく外側へも病変が拡大(下図)。
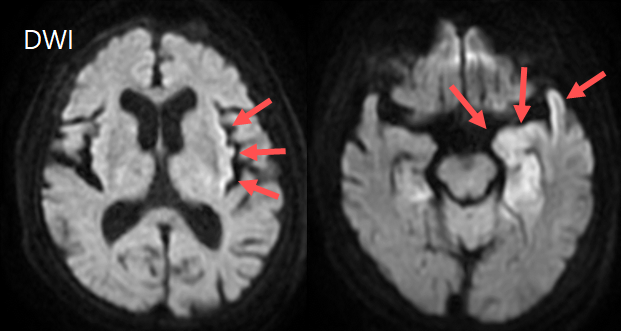
自験例(別の症例:下図)
治療
■抗ウイルス薬:アシクロビル点滴静注 10mg/kg q8hr (30mg/kg/日) 第1選択 治療期間:14~21日間
髄液PCRの結果が返ってくるまでは時間がかかるため臨床的にヘルペス脳炎が否定できない場合は必ず早期からアシクロビルを開始します。
「髄液PCRが2回連続陰性(2回目は初回から24-48時間後に実施)」かつ「頭部MRI検査でヘルペス脳炎を疑う所見を認めない」場合は抗ウイルス薬を終了して良いとされています。
いつまでACVを継続するか?ですが、ガイドラインでは「1週間ごとに再検し2回連続PCR陰性になるまでACVを投与する」とされています。
ACV耐性の場合にどうするか?
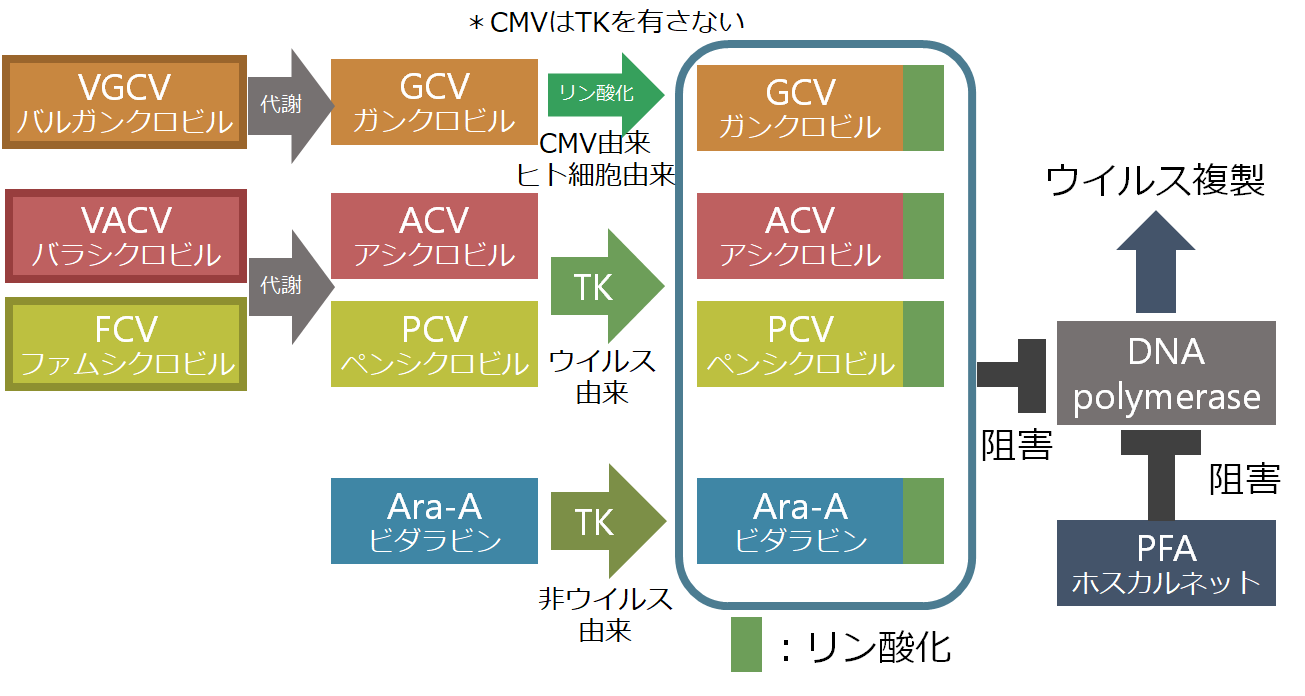
■抗ウイルス薬の作用機序
ここではACV耐性の単純ヘルペスウイルスへのアプローチを考えます。単純ヘルペスウイルスに効果のある抗ウイルス薬の作用点は下記の通りです。
・バラシクロビル(VACV)、ファムシクロビル(FCV)はそれぞれ体内で代謝されアシクロビル(ACV)、ペンシクロビル(PCV)となり、これはウイルス由来のTK(チミジンリン酸化酵素)によりリン酸化されます。これがDNAポリメラーゼを阻害することでウイルスの複製を阻害します。ウイルス由来のTKを利用することで、ウイルス感染細胞を選択的に攻撃することができる点が特筆すべき点です。
・ビダラビン(Ara-A)は細胞(非ウイルス由来)のTKによりリン酸化されDNAポリメラーゼを阻害します。TKがアシクロビルやペンシクロビルではウイルス由来であるのに対して細胞由来である点が大きく異なり、このためウイルス感染細胞以外の細胞にも影響が出てしまう欠点があります。
・ホスカルネット(PFA)は今まで説明してきた様なリン酸化は経ずに、DNAポリメラーゼを直接的に阻害する作用を持ちます。
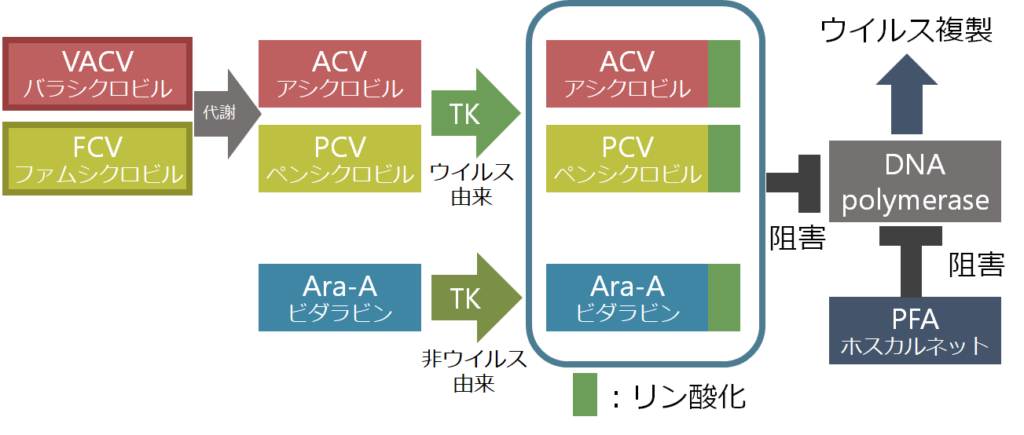
この中でACV耐性を取りうる点はウイルス由来のTK遺伝子の変異(85-95%)とDNAポリメラーゼ遺伝子の変異(5-7.5%)です。前者のTK遺伝子変異よる薬剤耐性に関してはウイルス由来のTKを使用しないビダラビン(Ara-A)やTKと関係なく直接DNAポリメラーゼを阻害するホスカルネットが有用です。これらの点から日本の単純ヘルペス脳炎ガイドラインではアシクロビル単剤に加えてビダラビンもしくはホスカルネットの併用を推奨しています(グレードC、エビデンスレベルⅤ)。ただこれらの併用に関する前向き臨床試験はなくあくまで考慮する段階です。またビダラビンに関しては単純ヘルペス脳炎での2つのRCTでビダラビン投与群の方がアシクロビル投与群と比べて予後不良であることが示されているためやや使いにくい印象があります(NEJM 1986;314:144, Lancet 1984;2:707)。各抗ウイルス薬の使い方、立ち位置に関してはこちらのまとめもご参照ください。
・ビダラビン 5-10mg/kg q24hr アシクロビルと併用
・ホスカルネット 40mg/kg q8hr アシクロビルと併用
参考:各国のガイドライン
・IDSAのガイドラインではこれらの治療抵抗性の場合に関する記載はありません(Clinical Infectious Diseases 2008;47:303–27)。
・イギリスのガイドラインでは記載はありません。
実際にACV耐性ヘルペスウイルスは免疫正常者では0.3%と極めてまれであることが指摘されており、免疫正常者でのヘルペスウイルス脳炎に限っては以下の症例報告1例のみになります。ただ実際にはACV耐性かどうか?十分に検索されていないことも多いのでこれよりももっと数が多い可能性も十分にあります。
■ACV耐性ウイルスによるヘルペス脳炎症例報告 ANN NEUROL 2010;67:830–833
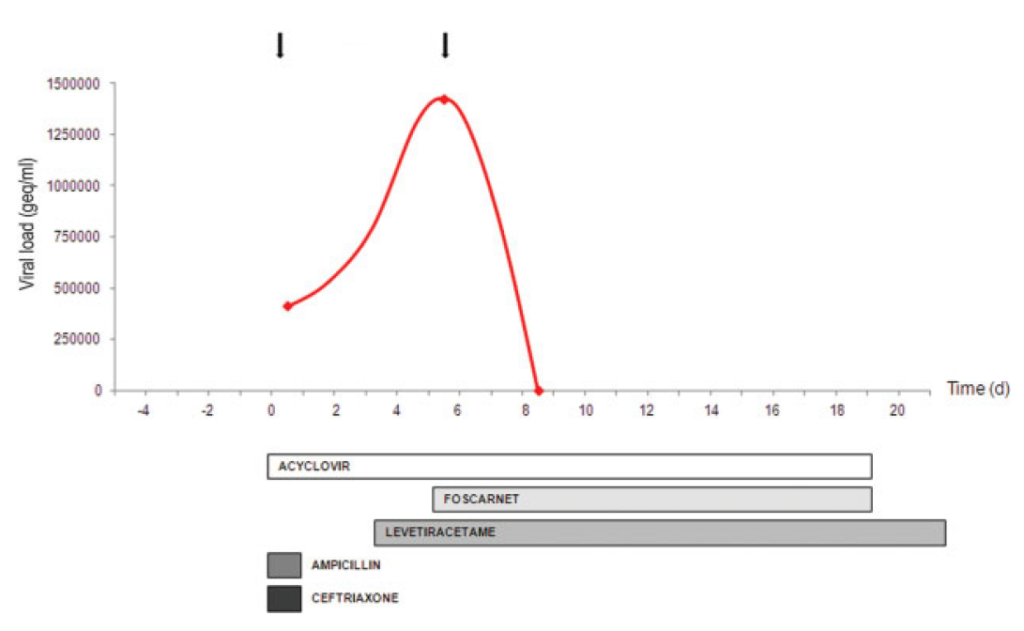
免疫状態正常の患者でのACV耐性HSV1によるヘルペス脳炎の初報告。27歳女性が4日間の発熱、頭痛、人格変化、左麻痺を呈した受診し(過去にヘルペス既往なく、免疫抑制でもなく、ACV使用歴もなし)。髄液所見は細胞数292/μl, 蛋白132mg/dL、糖は正常範囲内アシクロビル750mg q8hr開始。MRI検査では右側頭葉、島、視床にT2WI高信号域あり、髄液HSV-1 PCR+(411,000geq/ml)。6日後の髄液検査は細胞数338/μL, 蛋白259mg/dL、髄液HSV-1 PCR+(1,420,000geq/ml)。HSV耐性を想起してfoscarnet 40mg/kg q8hr開始し、状態は改善していった。foscarnet開始後4日の髄液検査は細胞数76/μL, HSV-DNAは検出されず、14日後にはリハビリ目的に退院。TK遺伝子(UL323)にpoint mutationが判明。
ステロイド併用は効果あるのか?
ヘルペス脳炎でのステロイド併用に関する前向き研究は存在せず、結論は出ていません。もともとRCTとしてGACHE trial(The German trial on Aciclovir and Corticosteroids in Herpes-simplex-virus-Encephalitis (GACHE): a multicenter, randomized, double-blind, placebo-controlled trial)が組まれていましたが、recruitmentが遅いため(当初372人を予定していたが、41人しか集まらず)early terminationとなってしまいました(Neurological Research and Practice (2019) 1:26)。この経緯からすると、おそらく今後同様のRCTは組まれない可能性もあり今後も結論はもしかしたら出ないかもしれません。
参考:各国のガイドラインの記載
・日本の神経学会のガイドラインでは「成人の単純ヘルペス脳炎では副腎皮質ステロイド薬の併用は確立されていないが、一定の医学的根拠があるので行うように勧められる(グレードC)(エビデンスレベルⅤ)」と記載があります。
・IDSAのガイドラインではステロイド併用に関する記載はありません(Clinical Infectious Diseases 2008;47:303–27)。
・イギリスのガイドラインでは”Whilst awaiting the results of a randomised placebo-
controlled trial corticosteroids should not be used routinely in patients with HSV encephalitis (B, III), “Corticosteroids may have a role in patients with HSV encephalitis under specialist supervision, but data establishing this are needed and the results of a prospective RCT are awaited (C, III)”と記載がありルーチンでの使用は推奨しないとされています(Journal of Infection 2012;64:347-373)。
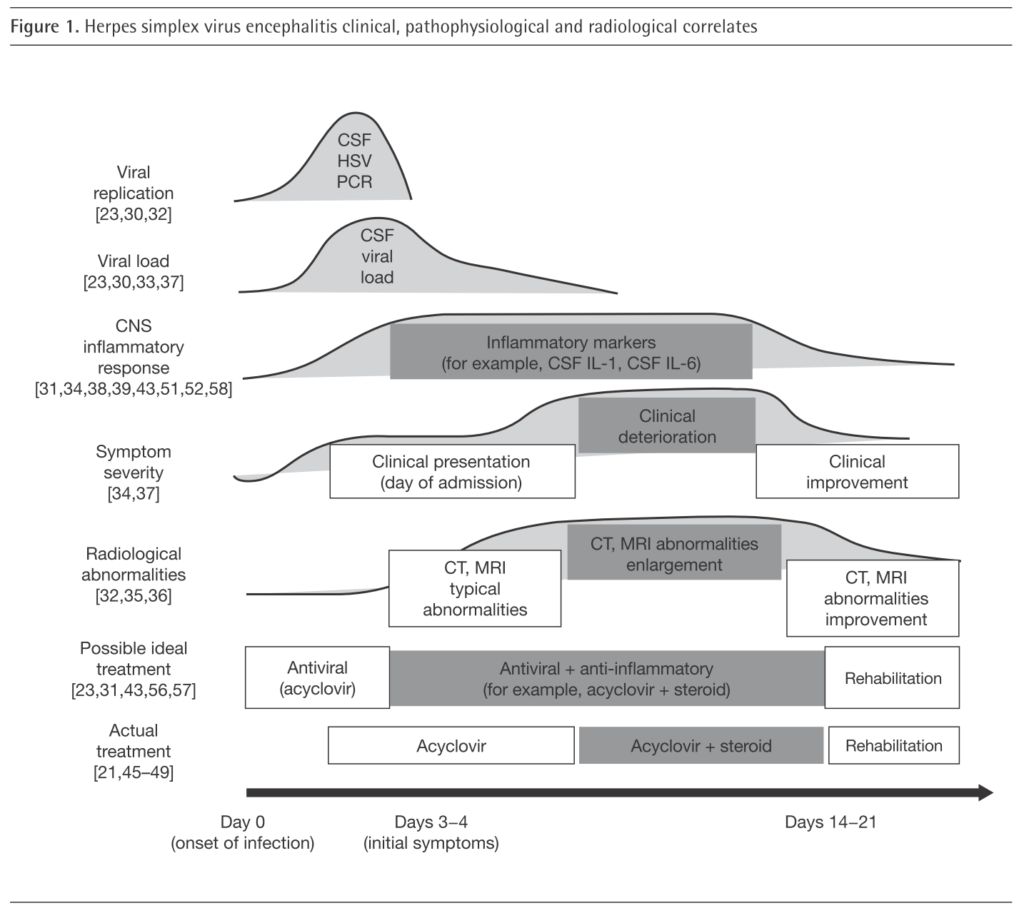
以下は研究レベルの話になります。今までの様な「ただステロイドを併用すればよいか?」という議論ではなく、「投与する時期が重要なのではないか?」という議論もあります。動物研究からはウイルス感染初期4日間はウイルス複製が活発でこの時期にステロイドを投与するべきではなく、その後8日間でウイルス量は低下し、各種の中枢神経での炎症誘発性分子(TNF, IL-1 and IL-6, CCL5, CXCL9, CXCL10, CXCL11,MCP-1 and IL-8)が増加することがあり、この時期にステロイドを投与するべきという議論があります(下図参照:antivir ther 2014;19:133)。ただこれもあくまで動物研究からの考察なので実臨床でどのように応用するべきか?はまだ分かっていません。
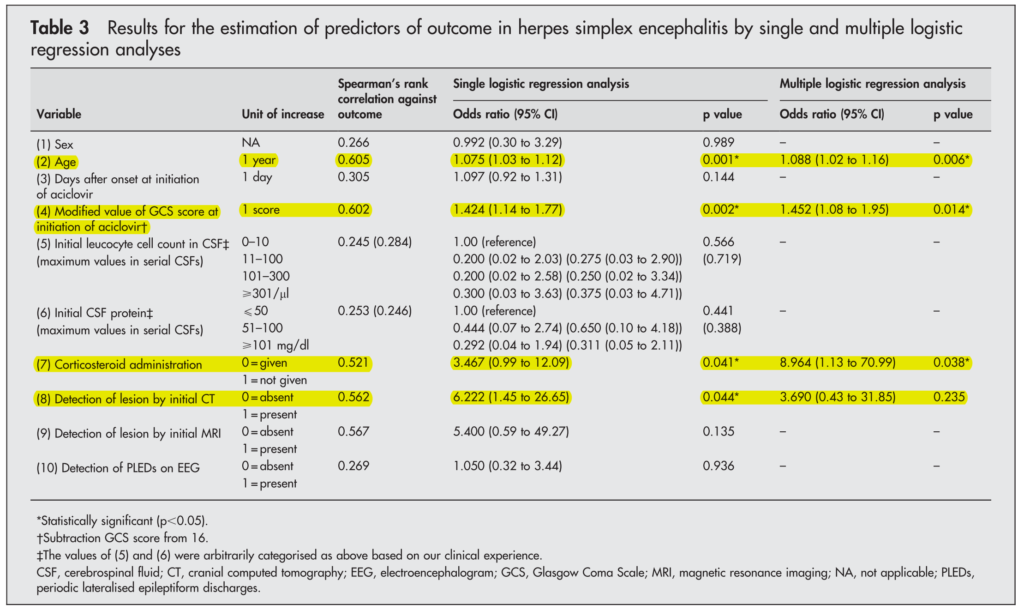
■ヘルペス脳炎45例の予後因子を検討した後ろ向き研究(日本) J Neurol Neurosurg Psychiatry 2005;76:1544–1549
45例のヘルペス脳炎(ACVは30mg/kg/日14日間、ステロイド投与は医師の判断であり投与量や期間は設定なしが、ACVを使用する場合はACVと同時にステロイドを開始)を後ろ向きに検討した研究です。ステロイドの使用は22/45例であり、デキサメタゾン82%、プレドニゾロン18%、投与量平均64.6mg/日、投与期間平均13.6日でした。3ヶ月後の予後不良と相関関係にあった因子は高齢、ACV開始時のGCSが低い、ステロイドの投与なしが挙げられました。ヘルペス脳炎に対するステロイドの後ろ向き研究として必ず引用される文献かつ日本からの報告であるため重要です。
単純ヘルペス脳炎後の自己免疫性脳炎合併
こちらにまとめがありご参照ください。
参考文献
・単純ヘルペス脳炎 update BRAIN and NERVE 67(7):931-939,2015