0:はじめに
まず言葉ですが、急性腎不全(ARF: acute renal failure)は高度な腎機能障害によって全身に影響が出ている状態を指します。しかし、これよりもっと早期の段階、軽度の腎機能障害を拾い上げて対応するために急性腎障害(AKI: acute kidney injury)という言葉・概念を使用するようになりました。
「これはAKIかどうか?」と悩むことは実臨床ではまずありません。KDIGO, RIFLE, AKINのAKIの基準がありますが、これはどちらかというと臨床研究で統一した基準が必要な場合に用いるだけであり、実際にこの基準を使用してAKIかどうかを判断することはあまりないかもしれません(念のため下に載せます)。
*AKI:Creと尿量, CKD:GFRで評価する(対応関係を間違えない)
*ΔCre≧0.3 mg/dLは死亡リスク上昇と相関関係あり
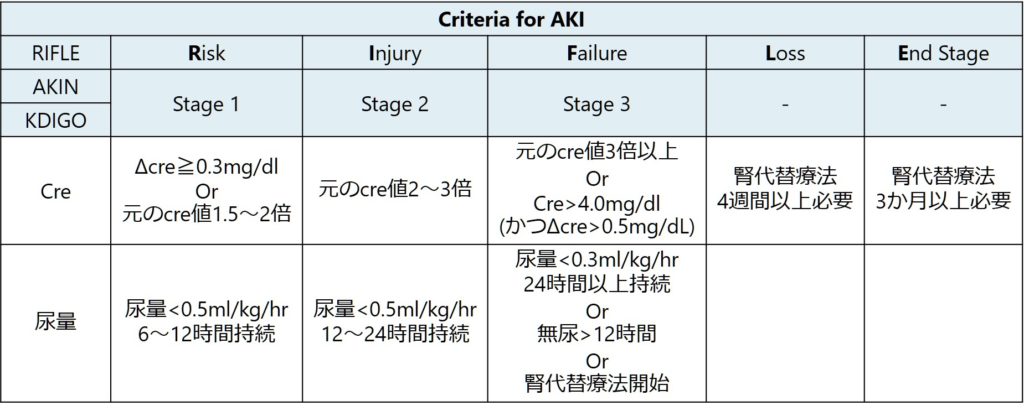
Cre(とそれに基づく推定GFR)の注意点としては、Cre値は実際のGFR値から遅れて(タイムラグがある)変化する点です(下図参照)。このため、尿量が急激に低下していても、すぐにはCreには反映されないためやはり尿量に注目して早期にAKIの病態に気が付く姿勢が重要です。
*Moran SM, Myers BD. Course of acute renal failure studied by a model of creatinine kinetics. Kidney Int. 1985 Jun;27(6):928-37. doi: 10.1038/ki.1985.101. PMID: 4021321.
*AKI基準の問題点:①Cre基礎値が不明の場合わからない,②診断までのタイムラグが生じる(迅速なバイオマーカーが求められる)
*Cre上昇の原因:①腎機能障害,②その他:筋肉量増加,蛋白摂取量増加,薬剤(ST合剤,HIV薬,アミオダロン,H2RAなど),外傷による膀胱破裂(尿の腹膜再吸収)
1:病態
Shockの状態では血液の再分配が体内でおこります(脳、心臓といった重要な臓器への血流を保つために優先度の低い臓器の血流が犠牲になる)。この時に真っ先に犠牲となる臓器は皮膚、消化管そして腎臓です(これは皮膚、消化管、腎臓の交感神経支配が強いことを反映しています)。なので尿量低下は臓器循環不全の最初の徴候となりうる点に注意が必要です。
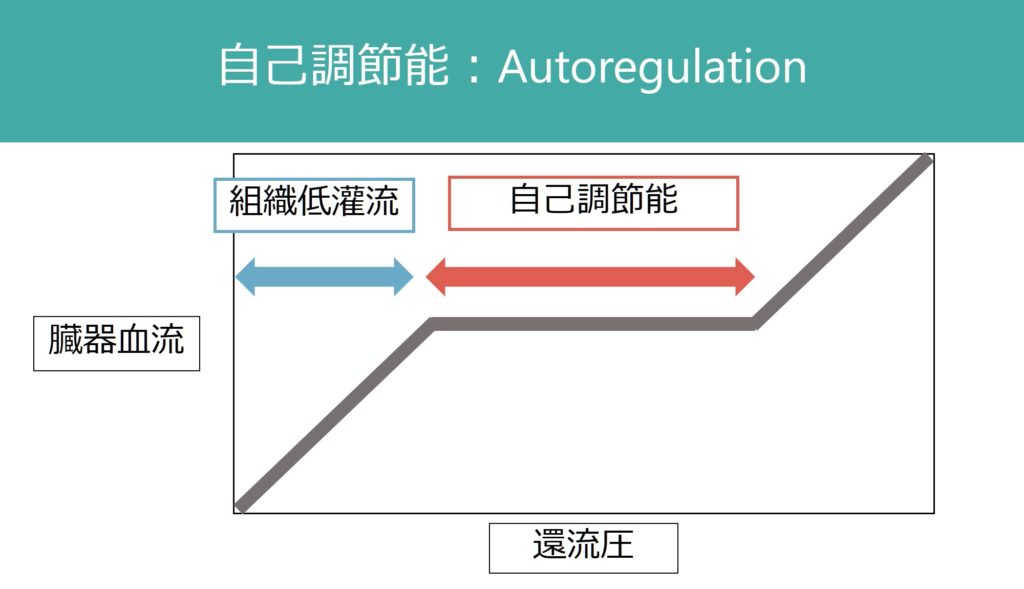
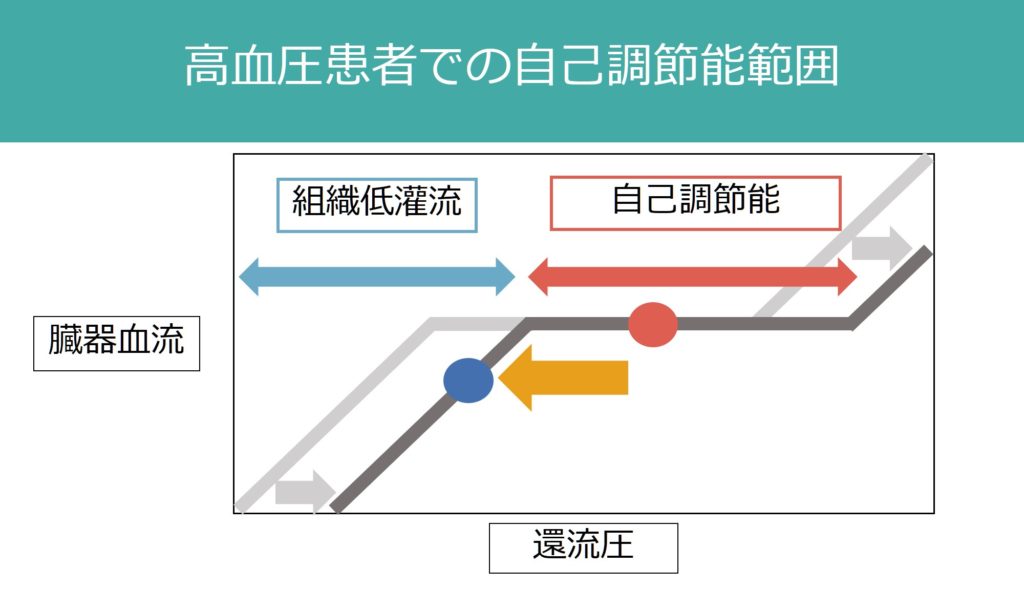
まず腎臓の血行動態に関して解説します。臓器の血流は1:自己調節能、2:交感神経支配、3:内分泌支配により調整されます。腎血流この中でも自己調節能(autoregulation)が重要で、下図のように還流圧が変化しても臓器血流を一定に保つ機序が備わっています。
腎臓の糸球体濾過量は1:血流量、2:輸入細動脈血管抵抗、3:輸出細動脈血管抵抗の3要素で決定します。
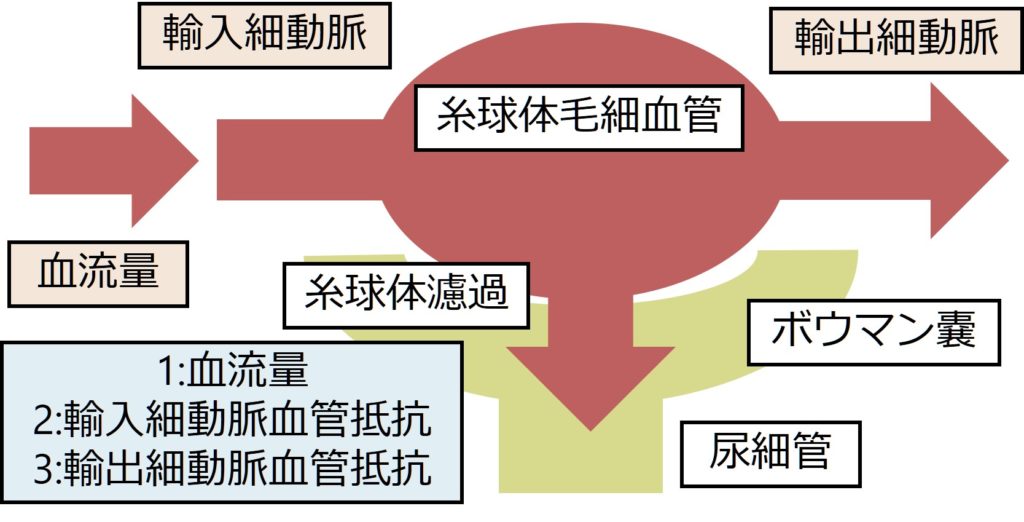
血流量が低下すると、輸入細動脈血管抵抗を下げ、輸出細動脈血管抵抗を上げることで糸球体濾過量を維持します。これが腎血流の自己調節能(autoregulation)です(下図 N Engl J Med 2007; 357:797 )。
*輸入細動脈の平滑筋による筋原反応(神経終末に支配されない)が自動調節能を担います
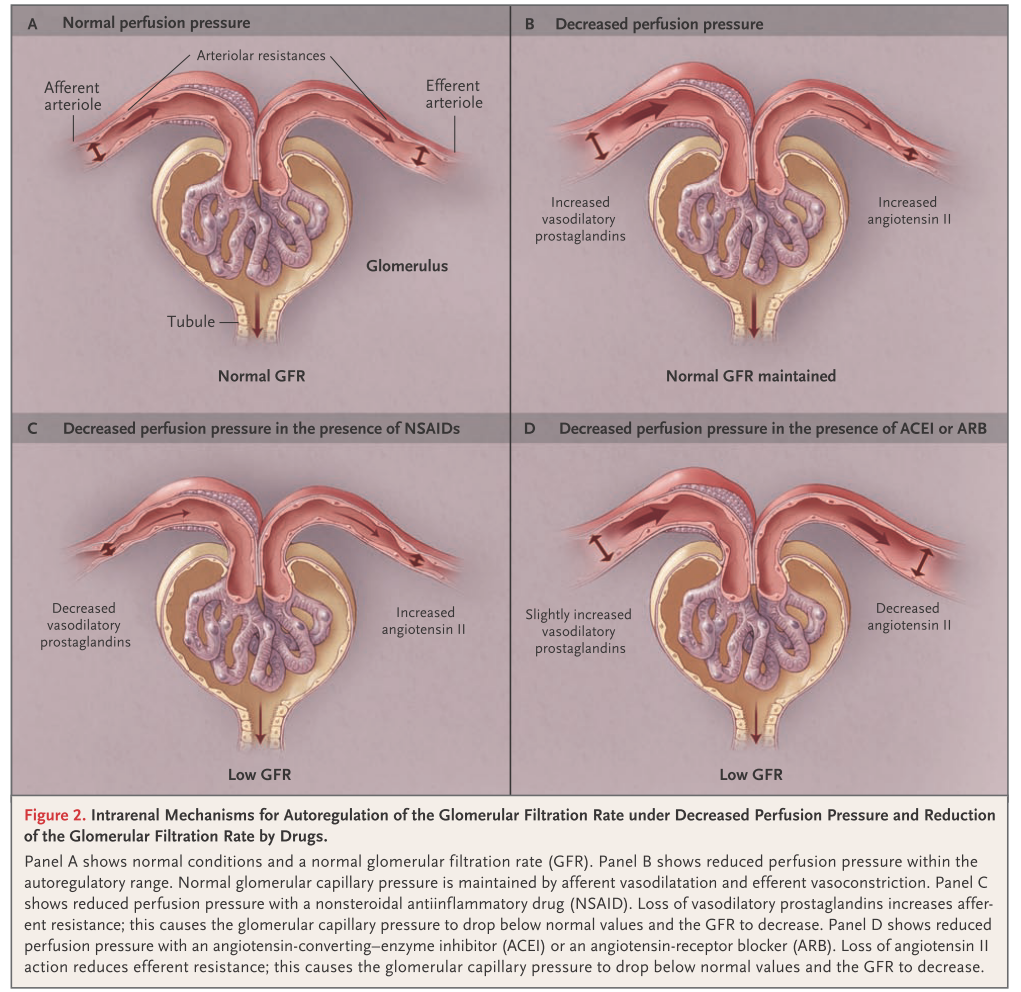
この自己調節能を障害する代表的な薬剤がNSAIDsとACE阻害薬/ARBの2つです(上図の下段)。
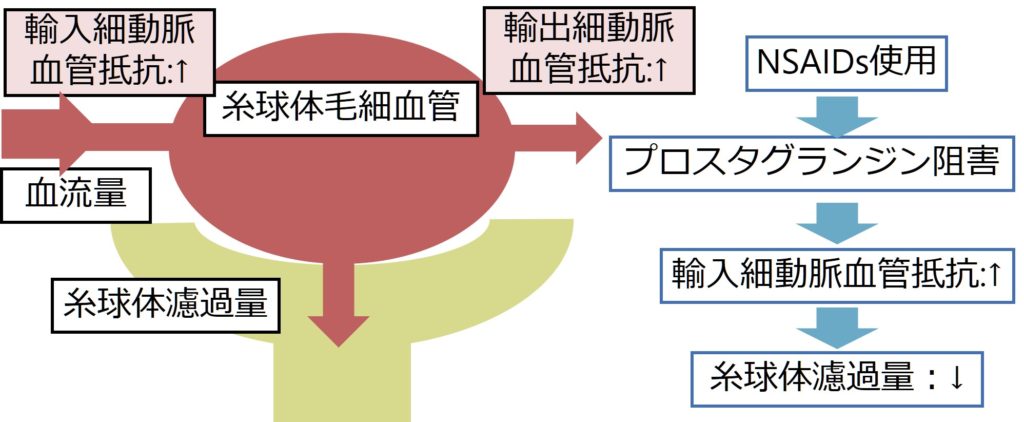
NSAIDsは輸入細動脈のプロスタグランジン(血管拡張作用がある)を阻害することで、腎血流量を低下させます(下図)。
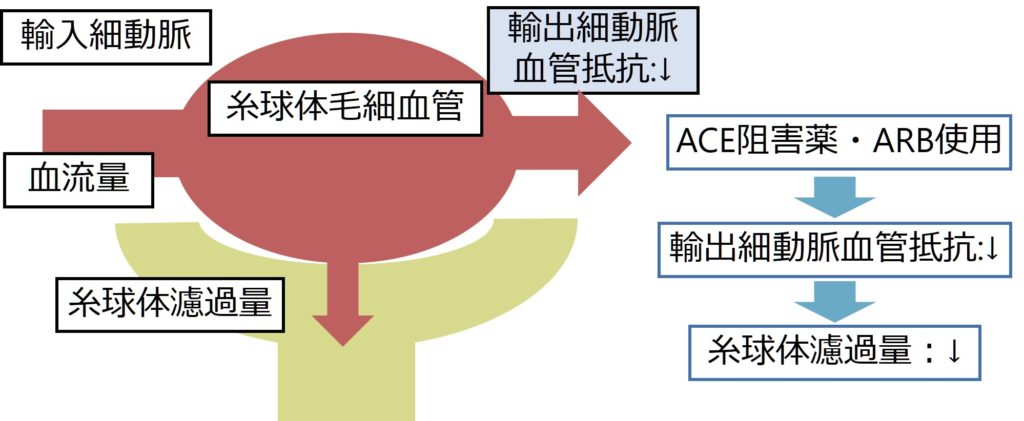
ACE阻害薬/ARBを使用すると、本来レニンアンジオテンシンアルドステロンは輸出細動脈を収縮させることで糸球体濾過量を維持しますが、その輸出細動脈の血管抵抗を低下させることで糸球体濾過量が減少します(下図)。
自己調節能(autoregulation)が破綻する状況をまとめると
・高齢、動脈硬化、高血圧、CKD→腎動脈の構造的変化
・NSAIDs(プロスタグランジン障害)→血管拡張障害 *COX2阻害薬も同様
・敗血症、高Ca血症、肝心症候群、シクロスポリン、CIN→輸出細動脈拡張
・ACE阻害薬/ARB→輸出細動脈収縮障害
が挙げられます。上記の自己調節能が破綻した状況で腎血流が低下すると、腎機能がすぐ悪化してしまう場合があるため注意が必要です(下図のように血圧依存性になってしまう)。
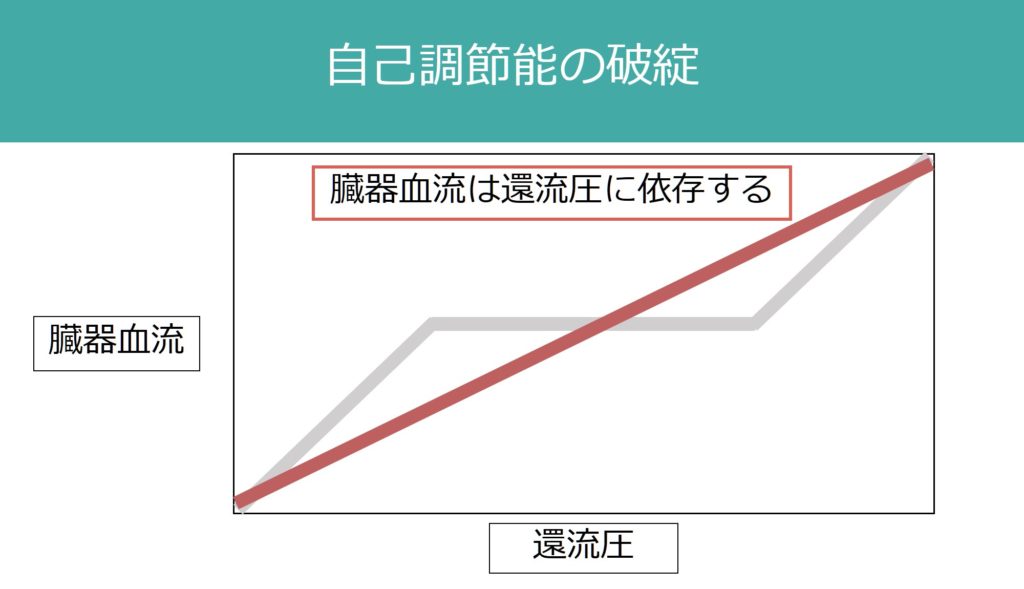
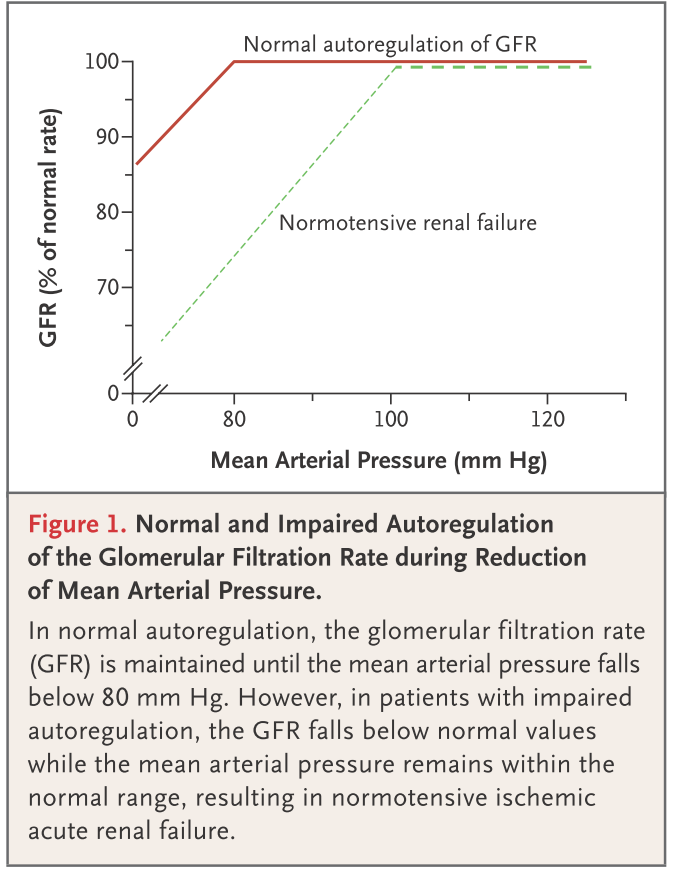
NT-AKI(normotensive ischemic acute kidney injury:正常血圧性虚血性AKI)という概念がありますが、これはたとえ血圧が正常であったとしても、元々血圧が高値の場合(自己調節能の調節範囲が高めに設定されている 下図参照)や上記のような腎臓の自己調節能を障害する場合はAKIを起こしうるという概念です。
次によりマクロな視点から自己調節能について考えます。腎皮質血流は自己調節能を備えていますが、髄質血流は自己調節能を欠いています。この髄質には腎臓で酸素需要が最も多い能動的にNa再吸収を行っているヘンレのループ上行脚が存在しています(糸球体は受動的に血液を濾過しているだけなので酸素重要は少ないです)。このため尿細管のヘンレループ上行脚は虚血にやられやすい部位になります。
以下は自論ですが(あくまで個人の考えなのでご了承ください)、shockでAKIになった患者の腎機能が改善してくる過程では糸球体機能が改善して、多尿期を経てから徐々に尿細管機能が改善してくる場合が臨床的に多いと思います。これは、やはりshockでは自己調節能がなく、かつ酸素需要の多い尿細管の虚血によるダメージが大きく改善に時間がかかり、皮質の糸球体が先に改善することを反映しているのではないかと考えています。尿細管機能障害が残るので多尿期にはしばしば、低K血症や高Na血症といった電解質異常にしばしば悩まされます。
2:原因・分類
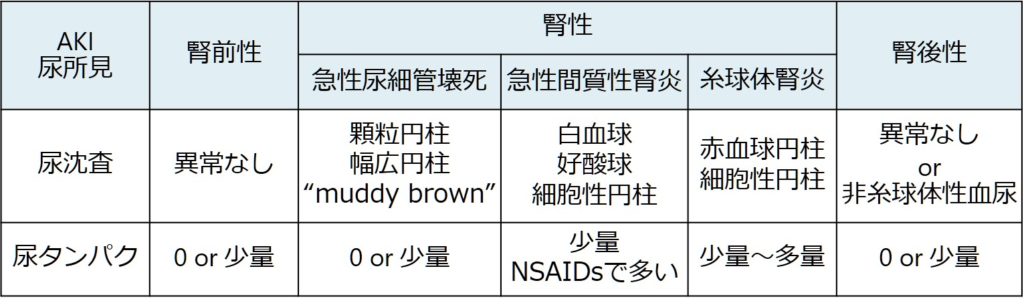
腎前性、腎性、腎後性と原因を分類することが一般的です。以下にそれぞれの疾患、尿所見の対応関係図を載せたので参照してください。

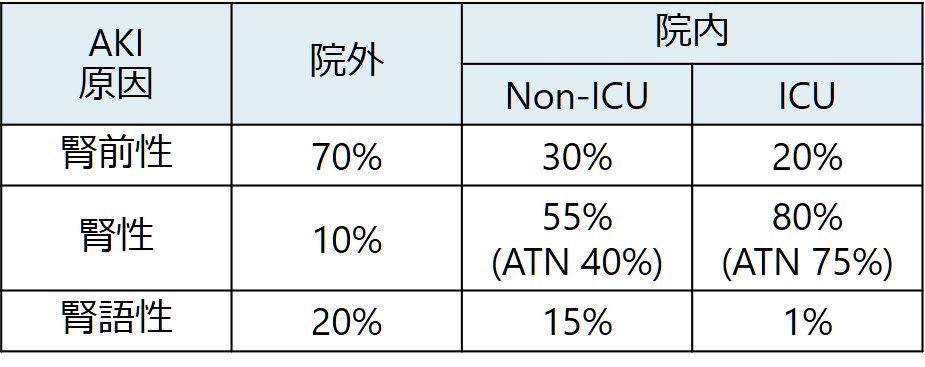
院外発症のAKIと院内発症のAKI(その中でもnon-ICUとICU)では原因は異なります(下図参照 JAMA 2003;289:747)。院外発症AKIはその大多数が腎前性AKIですが、院内発症では腎性(特にATN)が増加します。
3:検査
以下の検査を行います。AKIに遭遇した時には以下をスムーズにオーダーできるようにルーチンワークとしたいです。
・エコー検査:水腎症があるかどうか(腎後性の要素を否定するため)とIVCを含めた循環血症量減少があるか(腎前性らしいかどうか)の評価にまず実施します。またややadvancedな点ですが、腎皮質の厚さを評価し背景にCKDがあるかどうかを知ることも使えます。
・採血:AKIの原因精査として必要に応じて破砕赤血球の所見、myoglobin,CK,Ca,凝固、ANCAなどの評価をします。
・血液ガス(静脈でも問題なし):酸塩基平衡の評価に必須です。
・尿検査:沈査と電解質を含む。腎前性、腎性の鑑別+円柱での糸球体腎炎の所見があるかどうかの評価に有用です(下図参照)。
・心電図:電解質異常合併の場合の評価
・胸部レントゲン:うっ血所見の評価
特に尿所見は情報量が多いです。円柱と意義の対応関係を理解すると、急性腎障害の理解に役立ちます。
具体的な診断と治療のアプローチに関して下図にまとめました。
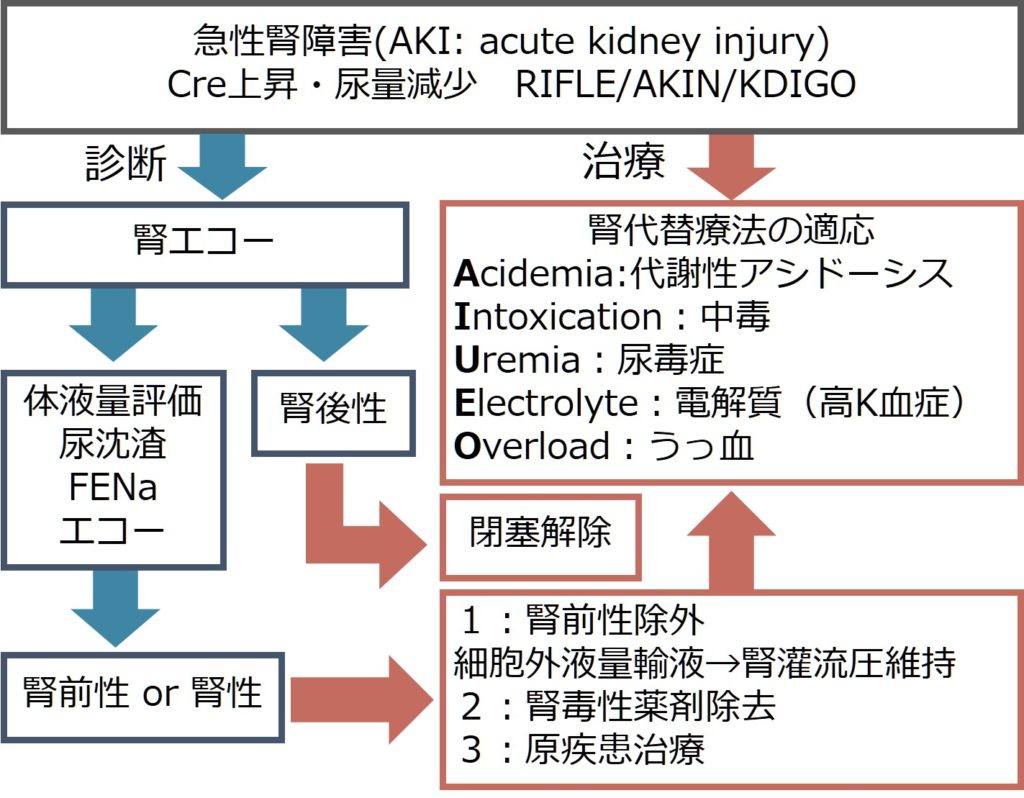
3:治療
腎前性では体液量維持と灌流圧を保つこと(輸液など)、腎後性では閉塞機序の解除が必要です。最初の段階では腎前性かどうかの判断が難しいため、細胞外液輸液を行って反応性をみることが多いです。
腎機能そのものを改善する薬剤というものは存在しないので、腎機能悪化の原因となる背景疾患の治療・原因薬剤の中止が最も重要です。
腎代替療法導入の基準としては、AIUEOが有名で、
A: acidemia(アシデミア)
I: intoxication(中毒)
U: uremia(尿毒症)
E: electrolyte disorder(電解質異常)
O: overload(うっ血)
と覚えるとよいと思います。
コラム:腎臓にとって重要なのは「圧か?」それとも「容量か?」
・人体のほとんどは動脈系の圧受容体(baroreceptor)によってホメオスタシスを保とうとしており、静脈系の量を認識する容量受容体は少ない *圧受容体:頸動脈洞,大動脈弓,糸球体輸入細動脈(筋原反応)でいずれも動脈系に位置する(流量受容体は腎尿細管のTGF:尿細管糸球体フィードバック)
・腎臓の糸球体は毛細血管が入口も出口も動脈という特殊な臓器で、通常の毛細血管よりも血圧が高い(50-60mmHg程度)ことで糸球体濾過のための高い動脈圧が確保される
→圧倒的に「圧」が問題になる(量は圧を上げるための手段に過ぎない)
腎灌流圧=平均動脈圧-間質圧(=中心静脈圧+腹腔内圧)
・心不全で心拍出量が保たれているにも関わらずAKIに至るのは、腎静脈うっ血により間質圧が上昇し腎灌流圧が下がるためである(うっ血性腎不全)
・腹部コンパートメント症候群で腎灌流圧が低下するのも上記式によるもの
・この概念がないとAKI治療では医原性の体液量過剰を引き起こしやすく有害になる可能性がある
prerenal AKIにおいて重要なポイント=腎灌流圧を保つ
1:平均動脈圧を保つ
2:うっ血は避ける(とりあえず輸液をしまくれば良い訳ではない)
尿量が増えているから腎機能が良くなっているとは限らない
・尿細管は糸球体から濾過された尿を99%再吸収している
・輸液量が2倍になるとGFRが2倍になる訳ではなく再吸収を98%にすることで再吸収されない尿量を2倍にしているだけである(1%→2%)*脊椎動物の中で哺乳類のGFRはずばぬけて高いのでこれ以上GFRを上げることはできない
・必ずしも尿量の増加がGFRの改善を反映しているとは限らない→AKIの治療指標として単一の尺度としては必ずしも適切ではない
・体重は絶食で0.2-0.3kg/日(最大でも0.3kg/日)減少する→体重が不変の場合は体液量は増えている可能性がある
*2023/8/5 GIM intensive review 柴垣有吾先生のレクチャーより
吾以上AKIに関してまとめました。救急外来でも、入院中でもよく出会う病態なので、基本的な病態、対応方法を理解しておくとずっと役立ちます。参考になりますと幸いです。


